后凸Cobb's角、BMD、P1NP对骨质疏松性椎体压缩性骨折患者PKP术后再发骨折风险的预测价值分析
张弛,吴海龙,张帅,田振峰,张斌
骨质疏松症是以骨量减少、骨强度降低、骨脆性增加为特征的全身性骨病,骨质疏松性椎体压缩性骨折(osteoporotic vertebral compression fractures,OVCF)是老年人群常见骨质疏松并发症,该病起病隐匿,给患者带来巨大痛苦,严重影响患者生命安全[1]。OVCF占所有骨质疏松性骨折45%,全球每年有890万老年人因患有骨质疏松而发生骨折,且随着人口老龄化进程加剧,OVCF发病率逐年升高,已成为困扰老年人身心健康的社会话题[2]。OVCF保守治疗包括口服非甾体类抗炎药(NSAIDS)、钙剂、维生素D、矫形器固定等,无法有效纠正脊柱后畸形,且老年人长期卧床还会加剧骨质疏松症发生,引起下肢静脉血栓、褥疮等相关并发症,影响治疗效果。随着骨科微创理念不断创新与发展,球囊扩张椎体后凸成形术(PKP)以微创、出血量少、住院时间短等优点,成为OVCF一线治疗方案[3]。但部分研究发现,PKP术后新发脊柱压缩性骨折发生率达8%~20%[4]。骨密度(BMD)是反映骨骼强度重要指标,可预测骨折发生风险[5]。Ⅰ型前胶原氨基端前肽(P1NP)可反映成骨细胞活性和骨形成速率。后凸Cobb's角是由美国医生Robert B. Cobb于1948年发现并命名的指标,用于测量脊柱侧弯的严重程度,这一指标常被使用于诊断和治疗脊柱侧弯症状的患者。Cobb's角的测量是通过计算脊柱侧弯处两个最靠近的椎体之间的角度来实现的,即顶椎体的上界线和底椎体的下界线相交的两条直线所形成的角度。目前临床上关于上述指标预测PKP术后再发骨折风险研究报道较少。本研究旨在探讨后凸Cobb's角、BMD、P1NP对OVCF患者PKP术后再发骨折风险的预测价值,现报道如下。
1 资料与方法
1.1 临床资料 选取2018年12月—2020年6月石家庄市人民医院骨科收治的行PKP术的OVCF患者110例作为研究对象,男64例,女46例,年龄50~80(65.22±5.12)岁;体质量指数16~26(21.35±1.25)kg/m2;合并糖尿病81例,合并高血压56例。本研究经医院伦理委员会批准([2018]第128号),患者及家属知情同意且签署知情同意书。
1.2 纳入、排除标准 纳入标准:(1)符合《骨质疏松性椎体压缩骨折诊治专家共识》[6]中关于OVCF的诊断标准,急性或慢性持续性腰背部、胸背部疼痛,表现为相应节段神经分布区域的胸肋部疼痛;胸椎、腰椎后凸、侧凸畸形,胸腰部活动受限;X线检查有楔形或“双凹征”改变;MR 检查可见椎体压缩,不伴椎体信号改变;(2)年龄>50岁;(3)均经X线、CT、MR 诊断;(4)均行PKP术治疗者;(5)术后能够定期进行有效随访;(6)临床病理资料齐全者。排除标准:(1)曾患有脊柱肿瘤者;(2)交通事故、高坠伤等巨大外力导致骨折者;(3)继发性骨质疏松导致脊柱骨折;(4)陈旧性压缩性骨折;(5)既往有其他胸椎或腰椎手术史者;(6)手术禁忌证者;(7)影像学资料不完整者。
1.3 手术方法 术前行常规检查,了解患者全身状况是否耐受手术,对合并高血糖者先给予降糖药物或注射胰岛素治疗,对合并高血压者先给予口服降压药及低盐低脂饮食,对合并冠心病者,口服改善心功能药物,待心功能改善后手术。患者取俯卧位,C臂机正侧位透视定位伤椎,通过德国西门子3D影像系统透视下将责任椎体处于理想透视位置,全身静脉全麻后,做0.4 cm切口,在左侧2点钟、右侧10点钟方向进针,穿刺针与人体矢状面夹角为20°,采用双向透视观察穿刺方向,穿刺针依次置入导针、扩张管、工作套管,置入球囊扩张系统, 直至其深度达到椎弓根骨膜。 将穿刺针于 X 线透视下穿刺椎弓根至患椎 1/3 部,取出球囊,C臂机透视下注入4 ml骨水泥,待骨水泥溢出椎体时,选择套管,防止骨水泥扩散,尽量使骨水泥均匀分布同时接触上下终板。术后3 d复查X线、CT。检查骨水泥渗漏情况,辅助患者进行功能康复训练。
1.4 观察指标与方法 (1)收集所有患者一般资料,包括性别、年龄、体质量指数(BMI)、骨水泥注入量、骨折椎体个数、既往骨折病史等。(2) BMD 检测:术后使用双能X线吸收法测定BMD值,正常BMD值:-1~1 SD;低BMD值:-2.5~<-1.0 SD;骨质疏松症:<-2.5 SD。(3)血清P1NP检测:术后采集患者空腹静脉血5 ml,3 000 r/min离心5 min,离心半径15 cm,留取血清,酶联免疫吸附法检测血清P1NP水平,严格按照试剂盒说明书操作。(4)术后行侧位椎体 X线检查,测量后凸 Cobb's 角。
1.5 随访 所有患者术后随访 2年,随访终点时间2022年6月。根据随访过程中是否出现新发骨折分为再发骨折组和未再发骨折组。再发骨折诊断标准:(1)PKP术后原有症状缓解后再次出现;(2)起床或翻身时疼痛明显加重;(3)复查影像学检查时显示新鲜骨折,排除外伤及其他疾病引起者。

2 结 果
2.1 OVCF患者PKP术后随访结果 对110例OVCF患者PKP术后进行有效随访,随访时间2年,随访期间共发生新发骨折28例,骨折再发生率为25.45%,包括相邻节段椎体19例,其他部位椎体骨折9例;骨折再发时间3~27(12.11±2.51)个月。
2.2 2组患者临床资料及术后指标比较 2组患者性别、年龄、BMI、骨水泥注入量、骨水泥渗漏、骨折椎体、是否接受骨质疏松治疗、血钙值差异均无统计学意义(P>0.05),2组后凸Cobb's角、BMD、P1NP差异具有统计学意义(P<0.01),见表1。
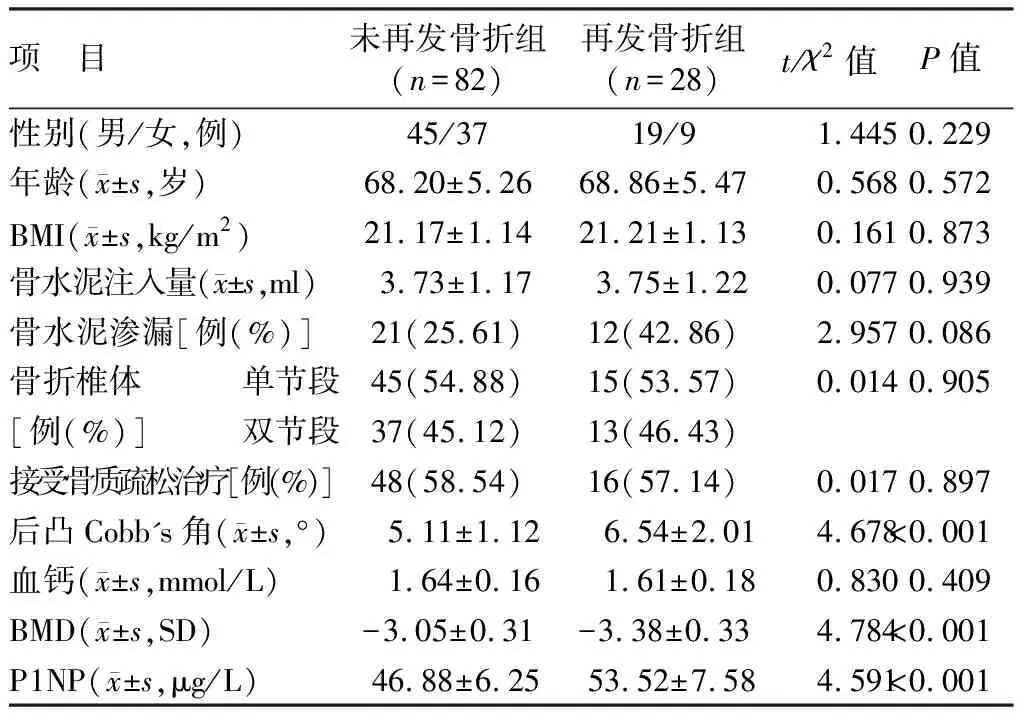
表1 2组患者临床资料及术后指标比较
2.3 影响PKP术后再发骨折的多因素Cox分析 以PKP术后再发骨折作为因变量,单因素中有差异的后凸Cobb's角、BMD、P1NP作为自变量,Cox分析显示,后凸Cobb's角增大、BMD降低、P1NP升高均是影响PKP术后再发骨折的危险因素(P<0.01),见表2。
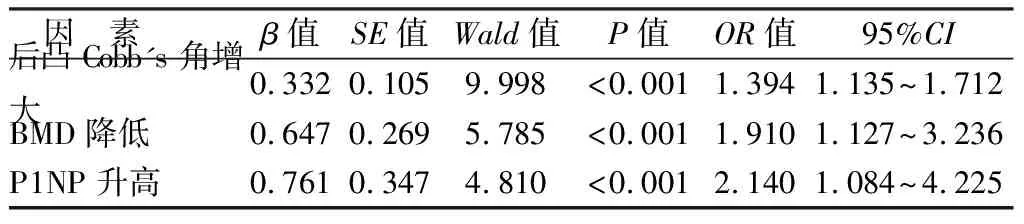
表2 影响PKP术后再发骨折的多因素Cox分析
2.4 后凸Cobb's角、BMD、P1NP对OVCF患者PKP术后再发骨折的预测价值 后凸Cobb's角≥5.87°、BMD≤-3.38 SD、P1NP≥50.67 μg/L时,AUC值分别为0.725、0.846、0.836,后凸Cobb's角、BMD、P1NP联合检测预测OVCF患者PKP术后再发骨折的AUC值高于单项检测(Z/P=8.129/<0.001,7.195/<0.001,7.695/<0.001),见图1、表3。
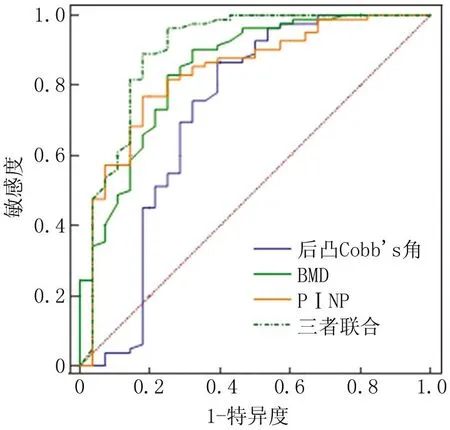
图1 后凸Cobb's角、BMD、P1NP单独及联合预测OVCF患者PKP术后再发骨折的ROC曲线Fig.1 ROC curves of the posterior convex Cobb's angle, BMD, and P1NP alone and in combination to predict recurrent fractures after PKP in patients with OVCF

表3 后凸Cobb's角、BMD、P1NP对OVCF患者PKP术后再发骨折的预测价值 [例(%)]
3 讨 论
骨质疏松症现已跃居各种常见病第7位[7-8]。老年患者多合并各种慢性疾病,如糖尿病,持续性高血糖会造成渗透性利尿,发生钙迁移,骨钙含量减少,同时骨钙游离进入血液,产生动脉粥样硬化,加重骨质疏松。PKP是脊柱椎体强化手术治疗有效方法,其将可充气球囊装置在椎体,显影液体注入球囊,扩张球囊,可恢复椎体高度,纠正后凸畸形,还可在一定程度上缓解椎体对周围组织神经压迫,为老年患者提供手术可能。但部分患者PKP术后容易发生邻椎或其他椎体再骨折情况,目前认为PKP术后骨折再发生可能与患者自身基础因素、骨折前的外伤和既往骨折病史、手术因素和患者的依从性有关。多数学者认为,PKP术后再发骨折高危因素是骨坏死和椎体内裂隙样变[9]。有研究显示,PKP术后再发骨折风险高于保守治疗[10]。但更多研究认为,保守治疗并不会降低PKP术后再发骨折风险,且经PKP术治疗的OVCF,其再骨折发生率显著低于非手术治疗。因此,现有研究结果更倾向于OVCF患者PKP术后骨折再发与患者自身的骨质疏松有关。
本研究结果显示,后凸Cobb's角、BMD、P1NP均是PKP术后再发骨折的危险因素,这一研究与既往多数研究结果相符[11-12]。后凸Cobb's角可反映脊柱弯曲程度,该角度增加提示脊柱不稳定性增加,促使脊柱再次骨折。本研究中未再发骨折组后凸Cobb's角低于再发骨折组,提示PKP术对OVCF患者脊柱骨折具有改善作用,且未再发骨折组指标下降更显著,提示临床可通过后凸Cobb's角评估PKP术后改善程度,为PKP术后评估再发骨折风险提供参考。叶东亮等[13]对71例OVCF患者行PKP术后随访发现,骨密度值、腰椎椎体CT值是骨折再发生的危险因素。黄永恒等[14]认为骨密度降低、后伸肌群相对横截面积降低及后伸肌群脂肪浸润率升高是OVCF患者PKP术后骨折再发生的危险因素。上述研究充分说明BMD水平升高是PKP术后再发骨折的影响因素。临床可通过骨密度检查分析患者是否处于骨量低下或骨质疏松,但BMD不能全面反映骨强度,OVCF患者中,BMD下降提示骨质量降低、骨量减少,但无法反映骨小梁结构因素[15]。单独检测BMD水平局限性较大,使用该指标预测骨折再发效果不佳。骨代谢生化指标具有敏感度高、易于检测的特点,其血清浓度可反映骨重塑活性,较高骨重塑活性提示着较高骨折风险[16]。P1NP可反映Ⅰ型胶原合成和转化情况,该指标检测优点在于动态性,术后抗骨质疏松1个月即可检测出P1NP变化情况[17-18]。进一步分析后凸Cobb's角、BMD、P1NP对骨折再发生的预测价值,结果显示,后凸Cobb's角、BMD联合P1NP预测OVCF患者PKP术后再发骨折AUC值高于单项检测,提示三者联合检测预测OVCF患者PKP术后再发骨折价值较高。另外本研究结果还显示,后凸Cobb's角≥5.87°、BMD≤-3.38 SD、P1NP≥50.67 μg/L患者的再发骨折风险显著增加,因此对于后凸Cobb's角≥5.87°、BMD≤-3.38 SD、P1NP≥50.67 μg/L的OVCF患者,在行PKP术时应充分考虑其术后骨折再发的高风险性,术后做好规范抗骨质疏松治疗,在随访中也要密切观察患者的症状,出现新发胸背部疼痛情况首先考虑骨折再发的可能,及早予以治疗。另外有研究显示,年龄因素和骨水泥渗漏是PKP术后再发骨折危险因素,年龄增长使机体内性激素生成减少,抗氧化能力减弱,抑制成骨细胞和骨细胞功能,导致骨质疏松,随着年龄增长,骨质疏松加重,更容易引起再骨折;由于破损软骨终板裂隙渗漏到椎间隙的骨水泥降低了椎间盘缓冲能力,引起邻椎缓慢退变,一定程度上增加了手术椎体邻椎骨折风险[19-20]。本研究中2组患者年龄与骨水泥渗漏因素差异无统计学意义,原因可能与本研究样本量较少有关,需在今后扩大样本量进行深入研究。
综上,定期监测后凸Cobb's角、BMD、P1NP水平可在早期预测OVCF患者PKP术后再发骨折风险,及时给予干预措施。
利益冲突:所有作者声明无利益冲突
作者贡献声明
张弛:研究设计方案,实施研究过程,论文撰写;吴海龙、张帅:设计研究方案、研究流程,论文审核;田振峰、张斌:资料搜集整理

