四种人工晶状体屈光度计算公式预测高度近视白内障人工晶状体屈光度的准确性
邱 威,危清泉,龚莹莹,蒋炎云
0引言
自1960年代,白内障超声乳化吸除联合人工晶状体植入术逐渐发展以来,准确预测人工晶状体屈光度也越来越重要,其中人工晶状体屈光度计算公式的合理应用和选择也越来越受到白内障屈光手术医生的重视,而人工晶状体屈光度的预测公式也经历了从简单到复杂并不断修正的过程。其中,第一代公式主要有Thijssen、Binkhorst公式[1];第二代公式为SRK、SRK Ⅱ公式[2];第三代公式如SRK/T、Holladay 1、Hoffer Q、Haigis、Holladay 2公式等[3]。有学者将Haigis和Holladay 2公式划归第四代公式[4]。此外还有新公式如Barrett Universal Ⅱ、Olsen、Kane公式等[5]。目前常用的人工晶状体屈光度计算公式则为第三、四代公式,随着眼轴的延长,眼球生物测量的准确性及人工晶状体屈光度计算公式的准确性也随之下降,对于眼轴的修正也随之减小[6]。所以高度近视白内障术后易出现较大的屈光误差,使患者的视觉质量和生存质量下降[7-8]。对于高度近视使用测量方法及人工晶状体屈光度计算公式目前的研究说法不一。
1对象和方法
1.1对象前瞻性研究。选取2017-08/2021-11于上海交通大学医学院附属同仁医院眼科诊断为年龄相关性白内障,并行白内障超声乳化吸除联合人工晶状体植入术的患者168例168眼,其中男85例,女83例,年龄51-87(平均67.43±10.63)岁。根据术前IOL Master 700测得眼轴长度(AL)将纳入患者分为5组,其中A组患者37例37眼,26 mm≤AL<27 mm;B组患者34例34眼,27 mm≤AL<28 mm;C组患者42例42眼,28 mm≤AL<29 mm;D组患者28例28眼,29 mm≤AL<30 mm;E组患者27例27眼,AL≥30 mm。本研究符合《赫尔辛基宣言》,经上海交通大学医学院附属同仁医院伦理委员会审批,纳入患者均对本研究知情同意,并签署知情同意书。
1.1.1纳入标准(1)临床诊断为年龄相关性白内障;(2)眼轴长度≥26 mm(IOL Master 700测量的SNR值>2.1);(3)术后最佳矫正视力≥20/40[9]。
1.1.2排除标准(1)既往有眼病史,如角膜混浊、严重的葡萄膜炎、视网膜脱离、翼状胬肉、青光眼、后巩膜葡萄肿及黄斑部疾病等眼部病变;(2)既往有角膜或内眼创伤史及影响屈光状态的眼部手术史,如玻璃体切割术、角膜屈光术、视网膜脱离复位术、巩膜环扎术等;(3)白内障手术术中出现晶状体后囊膜破裂、晶状体核坠入玻璃体腔及术中前部玻璃体脱出等严重术中并发症者;(4)有严重术后并发症,如角膜内皮失代偿、严重的葡萄膜炎、视网膜脱离等。
1.2方法纳入患者术前均行Topolyzer角膜地形图、IOL Master 700和A超等眼科检查,均顺利行白内障超声乳化吸除联合人工晶状体植入术,术中植入Zeiss CT ASPHINA 409M、Hoya 251、Rayner Superflex及Human Optics Aspira-a AY人工晶状体。术前使用IOL Master 700的生物测量结果,联合Haigis、Holladay 2、Holladay 1和SRK/T四种公式计算预测屈光度。术后3 mo进行主觉验光,计算各预测屈光度的平均算术误差(MNE)和平均绝对误差(MAE),其中MNE=术前预测等效球镜度-术后实际等效球镜度,MAE=|术前预测等效球镜度-术后实际等效球镜度|,等效球镜度(SE)=球镜度数+1/2柱镜度数。
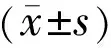
2结果
2.1纳入患者基线资料比较术前,各组患者眼轴长度差异有统计学意义(P<0.05),但性别构成、年龄、平均角膜曲率(Km)和前房深度(ACD)差异均无统计学意义(P>0.05),见表1。
2.2四种人工晶状体屈光度计算公式的准确性比较各组中Haigis与Holladay 2公式的MNE与MAE相对较小,且随着眼轴的增长MNE与MAE并未明显增加,而SRK/T、Holladay 1公式随着眼轴的增长MAE与MNE则明显增大,其中C、D、E组中Holladay 1公式的MNE与MAE增大更为明显,见表2,图1。
各组中Haigis公式MNE在±0.5 D以内的百分比均在68%及以上,±1.0 D以内的百分比均在85%及以上,±2.0 D以内的百分比均为100%;SRK/T公式MNE在±0.5 D以内的百分比均在54%及以上,±1.0 D以内的百分比均在80%及以上,±2.0 D以内的百分比均为100%;Holladay 2公式在±0.5 D以内的百分比均在63%及以上,±1.0 D以内的百分比均在83%以上,±2.0 D以内的百分比均在95%及以上;Holladay 1公式MNE在±0.5 D以内的百分比均在24%及以上,±1.0 D以内的百分比均在69%及以上,±2.0 D以内的百分比均为100%,见表3。各组中Haigis与Holladay 2公式的预测表现均较好,而Holladay 1与SRK/T公式随着眼轴的增长MNE在±0.5 D以内的百分比明显低于Haigis与Holladay 2公式。
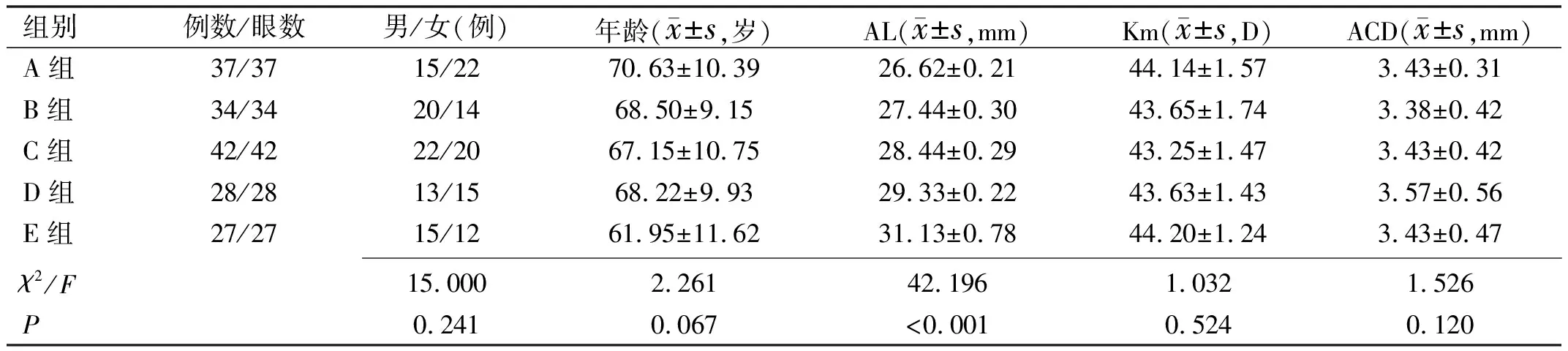
表1 纳入患者基线资料比较
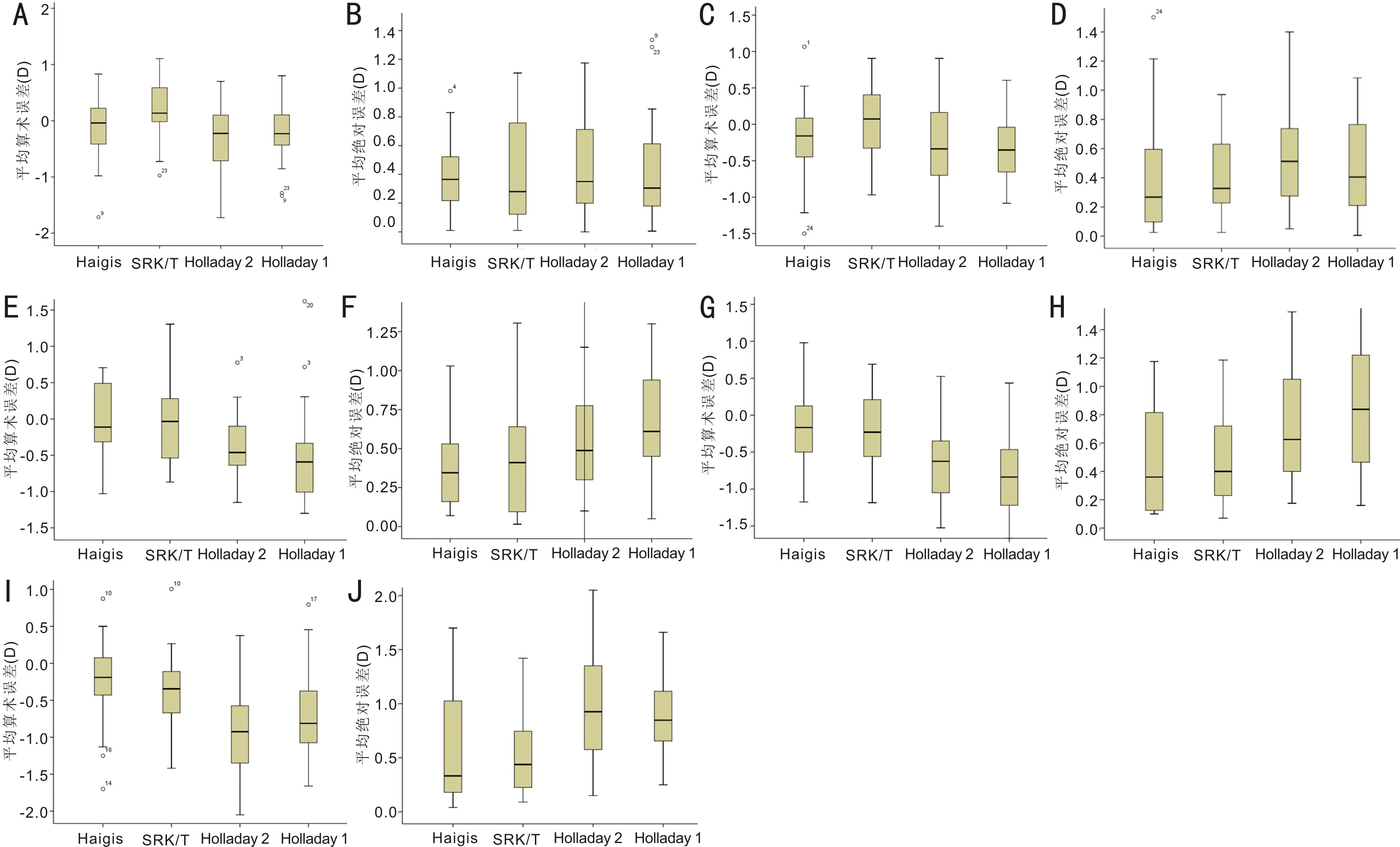
图1 四种人工晶状体屈光度计算公式的准确性比较 A:A组各公式MNE比较;B:A组各公式MAE比较;C:B组各公式MNE比较;D:B组各公式MAE比较;E:C组各公式MNE比较;F:C组各公式MAE比较;G:D组各公式MNE比较;H:D组各公式MAE比较;I:E组各公式MNE比较;J:E组各公式MAE比较。
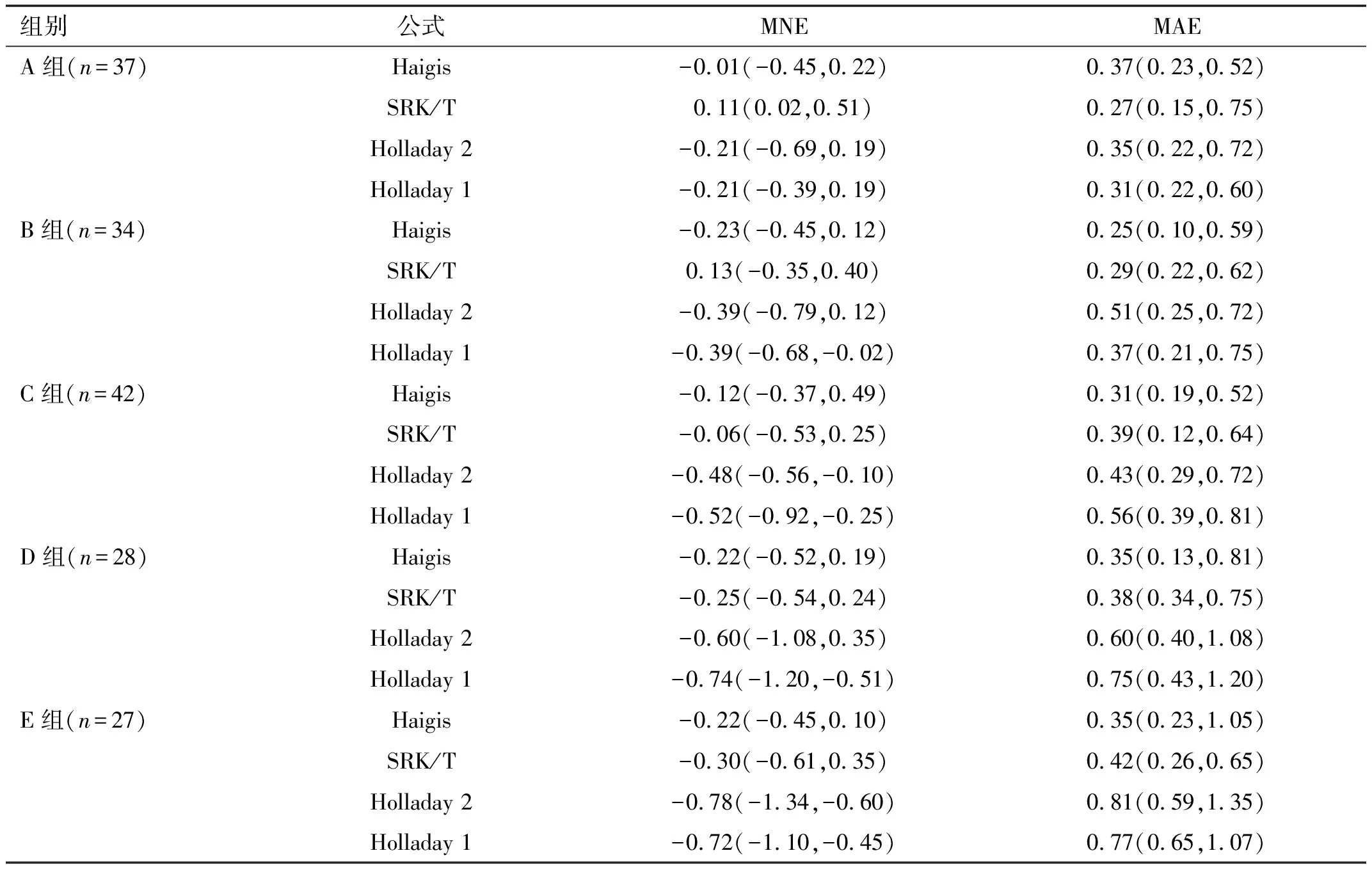
表2 四种人工晶状体屈光度计算公式的准确性比较 [M(P25,P75),D]
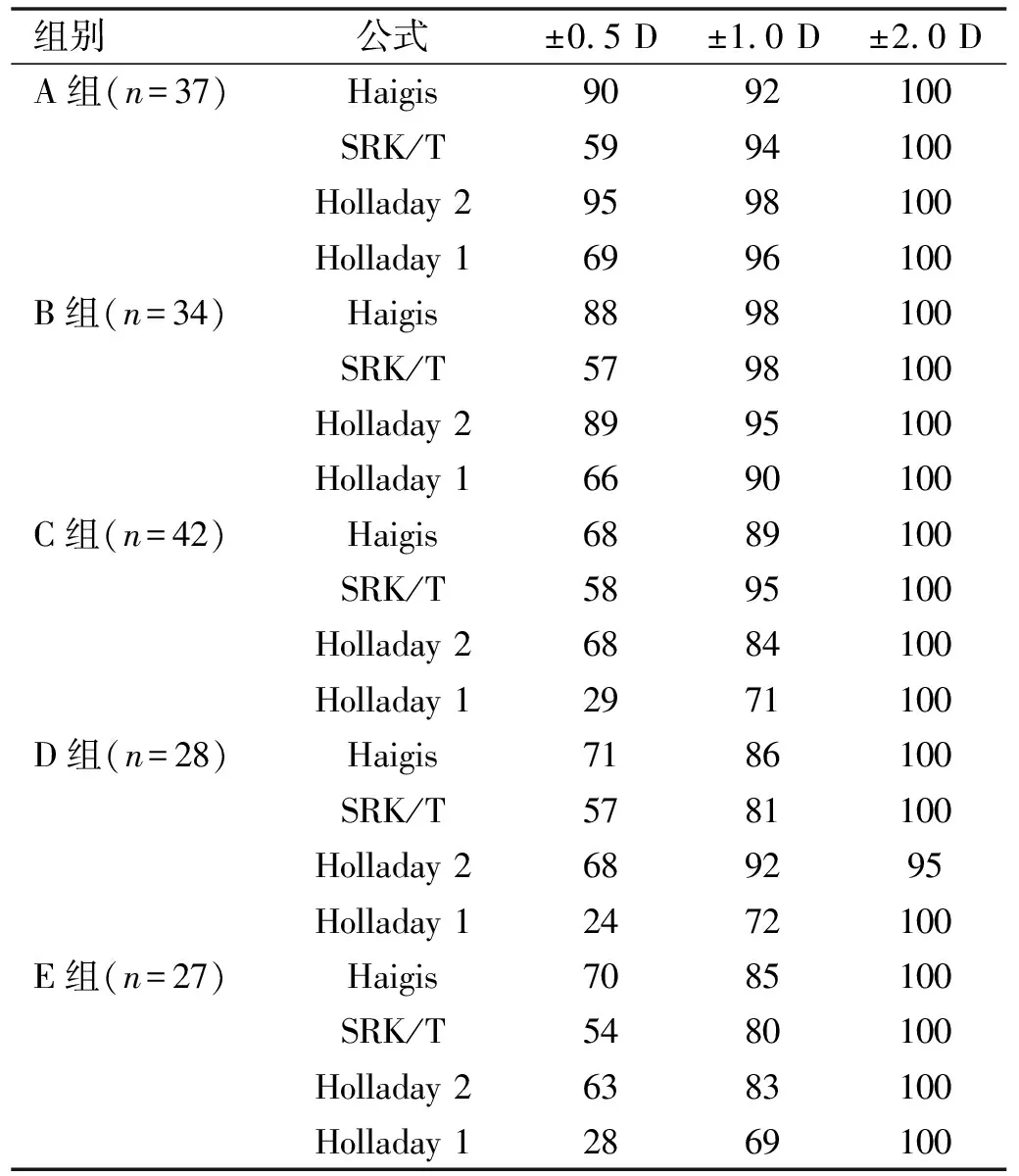
表3 四种人工晶状体屈光度计算公式MNE的分布情况 %
3讨论
高度近视伴随着全眼一系列的病理改变,如巩膜胶原积聚减少,巩膜变薄扩张导致眼轴增长,玻璃体腔液化[10]。眼底改变为视网膜脉络膜萎缩、颞侧弧形斑、色素上皮层变薄、豹纹状眼底改变、Fuchs斑等。同样随着眼轴的增长,高度近视白内障术后屈光预测误差也逐渐增大,由于生物测量误差以及选用不同的人工晶状体计算公式,随着患者眼轴的增长,轴性高度近视白内障患者术后屈光结果均与目标屈光度存在一定误差[11-13],植入的人工晶状体屈光度是否合适成为长眼轴白内障患者术后视觉质量恢复的重要影响因素,也使得长眼轴患者白内障手术不仅是一种复明手术,更是一种屈光手术。
本研究术前使用光学相干生物测量仪IOL Master 700测量眼轴长度、角膜曲率、前房深度计算人工晶状体屈光度,结果显示,各组中Haigis和Holladay 2公式的MNE相对较小,而Holladay 1和SRK/T公式的MNE则相对较大。总体来讲,各组中Haigis与Holladay 2公式的MAE与MNE最小,且随着眼轴的增长MAE与MNE并未明显增加,而SRK/T与Holladay 1公式则随着眼轴的增长,MAE与MNE明显增大,其中Holladay 1公式MAE与MNE在C、D、E组中增大更为明显。既往研究结论与本研究类似,Bang等[14]研究分析Holladay 1、Holladay 2、SRK/T、Hoffer Q和 Haigis五种公式预测眼轴大于27 mm的白内障患者人工晶状体屈光度的准确性,发现Haigis公式的MAE最小,且随着眼轴的增长五种公式的MAE增加,且在0.5、1.0、2.0 D误差范围的百分比,Haigis公式表现最好,而该研究中各公式MAE与本研究相比偏大。Ghanem等[15]研究Holladay 2、SRK/T、Hoffer Q和Haigis公式预测人工晶状体屈光度的准确性发现,眼轴>26 mm时,在植入负度数人工晶状体时Haigis公式准确性最高。Terzi等[16]研究纳入眼轴>26 mm的白内障患者44例发现,Haigis公式相较于Holladay 2、Hoffer Q和 SRK/T公式术后屈光度更准确。郑虔等[17]研究显示,SRK/T公式MAE较优化Haigis公式有显著差异,眼轴长度26-28 mm的患眼较眼轴长度30-34 mm的患眼误差小,这与本研究结论一致,而Haigis公式的MNE随着眼轴的增长而增加。本研究发现,SRK/T公式在眼轴长度为26-28 mm患者中表现较好,而随着眼轴的增长准确性下降,分析可能与SRK/T公式使用的是修正后理论视网膜厚度,眼轴长度越长修正值越小有关[18]。然而,El-Nafees等[19]研究纳入眼轴25.5-31.4 mm的白内障患者53例,发现SRK/T、Haigis、Holladay 1公式对于预测术后屈光状态并没有显著的统计学差异。Yildiz[9]研究发现对于眼轴>26 mm的白内障患者,Haigis、Sanders-Retzlaff-Kraff-Theoretical、Hoffer Q和Holladay 2公式中,Haigis公式的MNE最小。Haigis公式可以更加准确地预测有效人工晶状体位置,公式中的三个系数相互独立,即三个系数分别从人工晶状体本身性质、前房深度、眼轴长度三个方面确保公式的准确性,从而更精确计算有效人工晶状体位置[20]。同时,根据测量的结果通过测量仪器的优化程序改进优化相关常数,使得结果更为可靠[1,17,21]。这与其他第三代人工晶状体屈光度计算公式仅纳入角膜曲率与眼轴长度两个变量相比有明显进步。所以理论上Haigis公式较本研究中的第三代人工晶状体屈光度计算公式更为准确。
既往研究多认为高度近视白内障患者术后随着眼轴的增长可能出现屈光漂移。郑虔等[22]研究纳入眼轴>26 mm的轴性高度近视白内障患者137眼,发现随着眼轴的增长,MNE正向增大,表示随着眼轴增长术后屈光结果逐渐向远视漂移。El-Nafees等[19]和Amulya Padmini等[23]研究发现,术后屈光漂移与很多因素有关,如前房深度、眼轴长度、角膜曲率等[24]。另有研究显示,有效人工晶状体位置、术后验光准确性、眼轴长度分别占人工晶状体屈光度计算误差的35%、27%、17%[25],可见有效人工晶状体位置对人工晶状体术后屈光预测误差极为重要,有效人工晶状体位置后移可能导致术后远视漂移。Olsen[26]研究发现,术后前房深度每变化1 mm会产生至少0.32 D的屈光漂移,而眼轴长度每变化1 mm则会产生约3 D的屈光漂移[22,27]。分析术后发生远视漂移可能是由于两方面原因:(1)高度近视白内障囊袋较大,人工晶状体易在囊袋内向后移位;(2)高度近视患者后巩膜葡萄肿的发生率较高,无论是使用A超或IOL Master测量眼轴,由于后巩膜葡萄肿的存在,使得仪器对黄斑的辨认不清,如测量的眼轴长度未准确测量视轴长度,而是测量了后巩膜葡萄肿的顶点,则术后易出现远视漂移。
综上所述,对于高度近视白内障患者,术前基于IOL Master 700的眼生物测量参数预测人工晶状体屈光度时,Haigis公式与Holladay 2公式的预测误差较小,SRK/T和Holladay 1公式随着眼轴长度的增加预测误差逐渐增大。眼轴长度为26-28 mm时,也可使用SRK/T公式,但当眼轴长度>28 mm时,使用SRK/T公式时则建议适当减少人工晶状体的屈光度,以期达到更好的术后效果。眼轴长度为26-28 mm时,Holladay 1公式预测术后屈光度的准确性尚可,但当眼轴长度>28 mm时,使用Holladay 1公式建议减少人工晶状体屈光度0.5-1.0 D。

