肺炎支原体坏死性肺炎和细菌性坏死性肺炎临床特征分析
吉晓丹 赵顺英
国家儿童医学中心 首都医科大学附属北京儿童医院呼吸二科(北京 100045);北京新世纪儿童医院儿内科(北京 100045)
坏死性肺炎(necrotizing pneumonia,NP)是儿童肺炎的一种严重并发症。坏死性的病因有细菌、肺炎支原体、真菌、结核分枝杆菌等,其中最常见的是细菌性坏死性肺炎(bacterial necrotizing pneumonia,BNP)[1‐2]。细菌性坏死性肺炎经适当治疗一般不遗留后遗症。近年来肺炎支原体坏死性肺炎(Mycoplasma Pneumoniaenecrotizing pneumonia,MPNP)报道增多[3],临床发现其与BNP有类似表现,因而容易误诊为细菌性肺炎,但一旦误诊,错失最佳治疗机会,造成后遗症,发生支气管闭塞。鉴于目前区别MPNP和BNP的文章报道不多,为了更好地识别肺炎支原体和细菌,从而尽早给予正确治疗,本文对MPNP和BNP的特征进行分析和研究,同时对其炎性指标的动态变化进行分析比较,希望能对早期识别MPNP和BNP提供帮助。
1 对象和方法
1.1 研究对象
选取2016 年1 月至2021 年12 月在北京儿童医院呼吸二科诊断为坏死性肺炎(NP)的患儿为研究对象。按照病原学结果将NP病例分为肺炎支原体坏死性肺炎(MPNP)组和细菌性坏死性肺炎(BNP)组。
NP纳入标准:①存在肺部感染的症状和体征[4];②胸部CT 表现为普通平扫或增强扫描可见肺实变区内出现多个无壁小空腔[5]。
排除标准:①肺脓肿、肺结核、真菌感染等所致空洞坏死性病变病例;②存在基础疾病如免疫缺陷病、先天性疾病,病例信息资料不完整;③病原不明确及非单一病原感染。
MPNP诊断标准[6]:血清MP抗体滴度≥1∶160和/或鼻咽分泌物、胸腔积液、支气管灌洗液MP 核酸检测阳性。
BNP 诊断标准[1]:胸水培养、支气管灌洗液培养、血培养、合格痰标本鉴定出明确的细菌。合格痰标本的标准:中性粒细胞>25个/高倍视野,鳞状上皮细胞<10个/高倍视野。
1.2 研究方法
采用回顾性研究方法。从病历系统中收录符合本研究的MPNP和BNP病例信息,并收集相关实验室指标。
1.3 统计学方法
采用SPSS 25.0 软件对资料进行分析。符合正态分布的计量资料采用表示,组间比较采用t检验;非正态分布的计量资料采用M(P25~P75)表示,组间比较采用非参数检验(Mann‐WhitneyUtest)。计数资料采用百分数表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般结果
共纳入患儿249例,其中排除病例177例,最终有72 例纳入研究。MPNP 组年龄明显大于BNP 组(P<0.01),所有患儿均有发热,咳嗽表现。BNP 组患儿气促、三凹征及无创呼吸机使用率明显高于MPNP组(P<0.05)。见表1。
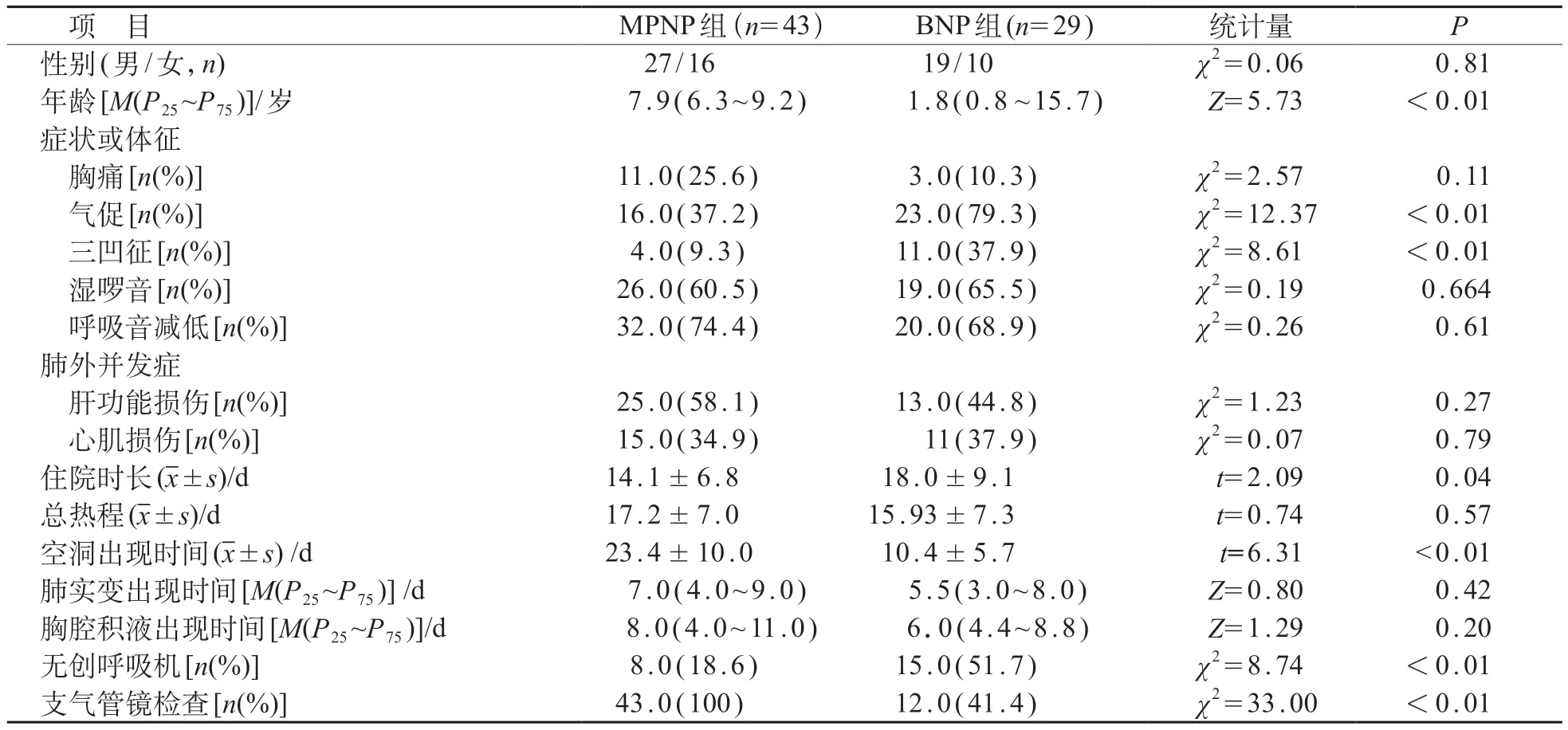
表1 MPNP组和BNP组临床特点和治疗
2.2 实验室指标
在病程1~3天,BNP组CRP和降钙素原(PCT)明显升高且高于MPNP 组(P<0.05),而白细胞总数差异无统计学意义(P>0.05)。在病程4~14天,BNP 组外周血白细胞和PCT 均高于MPNP 组(P<0.05);MPNP 组中性粒细胞比例高于BNP 组(P<0.01)。MPNP组与BNP组之间血红蛋白、血小板、D‐二聚体差异有统计学意义(P<0.05),见表2。
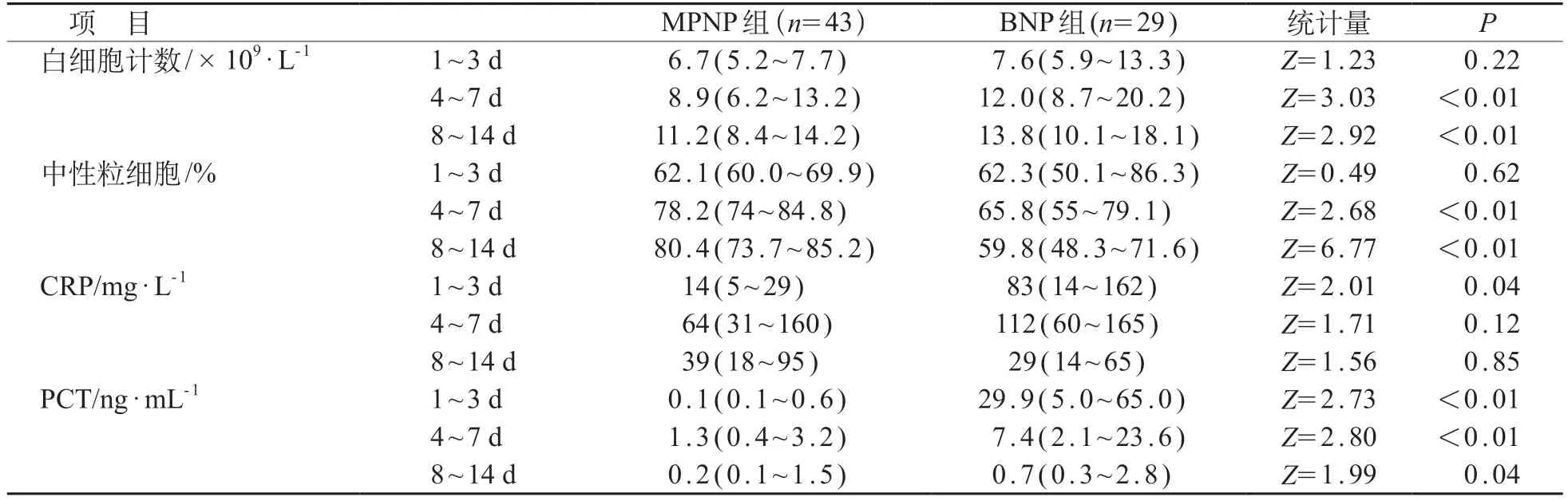
表2 MPNP组和BNP组炎性指标的变化[M(P25~P75)]
两组胸水白细胞总数和葡萄糖数值差异有统计学意义(P<0.05,表3),并且MPNP 组以单核细胞为主[62%(44%~79%)],而BNP组以多核细胞为主[85%(70%~93%)],差异有统计学意义(Z=3.383,P<0.01)

表3 MPNP组和BNP组实验室检查结果
2.3 病原学检查
MPNP 组:共43 例,其中41 例血清MP 抗体滴度≥1∶160,2 例血清MP 抗体滴度为1∶80,但鼻咽分泌物MP核酸检测均为阳性。
BNP 组:共29 例,其中血培养阳性15 例,胸水培养阳性6例,支气管灌洗液培养阳性5例,痰培养阳性3例。病原分别为:肺炎链球菌12例,金黄色葡萄球菌10例,铜绿假单胞菌2例,肺炎克雷伯杆菌1例,鲍曼不动杆菌、大肠埃希菌、屎肠球菌、阴沟肠杆菌各1例。3例痰培养阳性者病原分别为肺炎克雷伯杆菌,金黄色葡萄球菌和鲍曼不动杆菌。
2.4 影像特点
胸部影像均表现为肺大叶实变。MPNP 组肺部出现空洞的时间晚于BNP组(P<0.01)。BNP组12例(41%)出现脓气胸,其中1例出现支气管胸膜瘘;MPNP组未见脓气胸发生。MPNP组中33例(77%)行增强CT扫描,8例(24%)可见肺栓塞的充盈缺损征象,见于病程10~28 天。BNP 组6 例(21%)行增强CT扫描,未见栓塞征象(表1)。
胸腔积液:MPNP 组34 例(79%)有胸腔积液,BNP 组24 例(83%)有胸腔积液。两组中分别有14例(33%,48%)为大量胸腔积液。
2.5 支气管镜下特点
MPNP组18例(18/43,42%)在急性期(病程10天内)进行,可见黏液栓阻塞和/或黏膜糜烂坏死,7例(16%)塑型形成,21 例(49%)在病程14 天以后进行,可见管腔狭窄、闭塞。BNP 组12 例(41%)急性期行支气管镜检查,3例可见多量分泌物,未见黏液栓,其余表现为少量分泌物、内膜肿胀。
3 讨论
坏死性肺炎也被称为空洞性肺炎,是以影像学特点而命名的,以肺组织液化、坏死为特征[7]。坏死性肺炎最常见的细菌性坏死性肺炎,也有报道认为肺炎支原体感染是发生肺坏死的主要病因[8]。本研究对MPNP和BNP进行分析,发现两组性别无差异,MPNP 组中位年龄明显高于BNP 组,考虑是由于支原体肺炎好发于学龄儿童,而细菌性肺炎多见于5岁以下儿童[4]。BNP组更容易出现气促和三凹征,需要无创呼吸机治疗,考虑因细菌性肺炎首先累及肺泡[9],肺泡炎性改变使肺泡通气量下降,通气/血流比例失调及弥散功能障碍,从而导致呼吸功能障碍。两组患儿总热程无明显差异,而BNP组住院时长明显大于MPNP组,考虑可能与BNP组患儿临床症状相对较重有关。
外周血白细胞,CRP 和PCT 是临床常用的炎症指标,在机体出现炎症反应时会出现不同程度变化,有助于判断炎症反应的轻重以及初步鉴别病原有一定帮助。本研究中MPNP 组白细胞在病程3 天内正常,病程4天后有逐渐升高趋势,中性粒细胞比例有同样趋势,结合CRP和PCT在病程4~7天与病程前3 天差异显著,提示随着疾病进程,MP 感染所引起的机体炎症反应增加,另一方面白细胞和中性粒细胞的变化也不除外与患者使用静脉激素有关,需要今后进一步研究证实。CRP 与病原体的毒力和炎症反应程度相关,故两组CRP在病程7天内均升高,但BNP 组升高更为显著。BNP 组PCT 在病程3 天内出现显著升高,明显高于MPNP 组。有研究认为脓毒症时肝脏产生大量PCT,较高的PCT 水平可有效区分细菌和非细菌感染,而CRP/PCT 可作为MP 感染的独立预测指标,比值>400 mg/μg 时提示MP 感染[10]。炎性指标以上特点为早期鉴别支原体肺炎和细菌性肺炎提供参考。
BNP组病原以肺炎链球菌和金黄色葡萄球菌为主,与既往报道一致[11‐12]。因细菌所致坏死性肺炎为化脓性炎症,故容易发生脓气胸,胸水白细胞以多核细胞为主;胸水糖明显降低,考虑为细菌分解所致[13]。两组胸水乳酸脱氢酶均明显升高,提示胸膜炎症反应重。BNP组血红蛋白水平低于MPNP组,可能是细菌毒素对红细胞的破坏以及感染时铁利用障碍有关[14]。两组患儿血白蛋白水平呈现不同程度降低,考虑与受损的肺实质以及胸腔积液中丢失蛋白有关[17]。BNP组较MPNP组更早出现胸腔积液和空洞坏死病灶,结合两组炎性指标特点,考虑原因可能是细菌的内外毒素、毒力因子及免疫炎症反应对肺组织的损伤均早于MP,但需要进一步研究证实,另有学者认为可能与MP先侵犯气道,而细菌首先侵犯肺泡有关[9]。
肺炎支原体所致坏死性肺炎的病理基础为肺泡腔和肺泡壁伴有淋巴细胞、浆细胞、巨噬细胞浸润,细支气管壁以淋巴细胞、巨噬细胞浸润为主[15‐16],故MPNP 的胸水白细胞以单核细胞为主。MPNP 组部分病例存在气道狭窄、闭塞后遗症,可能因MP感染后,支气管、细支气管受累,上皮细胞坏死和脱落,纤毛破坏,管壁水肿,管壁及黏膜下淋巴细胞和/或巨噬细胞浸润,呈“套袖样”改变,管腔内浸润细胞以中性粒细胞为主,此外含有黏液物质,上皮细胞破坏后被增殖的成纤维细胞替代,后期管腔和管壁存在纤维化,导致气道扭曲和闭塞[17]。而细菌性肺炎以肺实质的充血、水肿、炎性渗出为主,后期渗出物可被溶解吸收,炎症消散,故未发生气道后遗症[18]。
MPNP组有8例患儿出现肺动脉栓塞,可能与支原体感染引起强烈的免疫反应、血管内皮损伤、血管炎症反应、高凝状态有关[19‐20],故对于D‐二聚体升高的患儿应注意栓塞性疾病。
两组炎性指标的动态变化特点和胸腔积液特点,可对早期鉴别肺炎支原体肺炎和细菌性肺炎提供参考,而肺部出现空洞坏死的时间和支气管镜下特点对后期两者间的鉴别有一定意义。对于容易遗留气道后遗症的MPNP而言,早期识别和早期治疗,尤其是糖皮质激素的尽早合理应用,可使患儿在临床症状、体征和影像学恢复方面显著获益[21]。
本研究存在局限性,由于为单中心、回顾性研究,纳入的总病例数偏少,今后需多中心、大样本研究,以便更好区分MPNP 和BNP 的特点,从而指导临床诊治。

