阴道试产失败转剖宫产产后出血的危险因素分析
张效银 邓茹月
产后出血(postpartum hemorrhage,PPH)是导致产妇死亡的主要原因之一,全球大约25%的孕产妇死亡病因是由PPH 所导致[1]。新产程标对产妇阴道试产时间适当放宽,而部分经阴道分娩试产难产孕妇最终只能依靠剖宫产术分娩,阴道试产失败转剖宫产PPH 发生率较高于择期剖宫产,且病情较为凶险,治疗难度大[2-4]。临床工作中寻找可靠的PPH 预测指标对于防止产后大出血具有重要意义。本研究探讨阴道试产失败转剖宫产分娩产妇PPH 的危险因素,为PPH 的防治提供参考。
1 资料与方法
1.1 临床资料 收集2022 年1 月至2023 年3 月本院362 例阴道试产失败转剖宫产分娩产妇临床资料。纳入标准:①符合阴道试产指征;②宫内单胎妊娠;③阴道试产失败转剖宫产手术。④临床资料完整。排除标准:双胎/多胎妊娠;伴有出血性疾病、严重凝血功能障碍者;瘢痕子宫;子痫前期、低置胎盘;阴道试产不足2 h 转剖宫产者。
1.2 方法(1)收集资料:包括年龄、体质量指数(BMI)、孕周、产次、受孕方式、妊娠高血压、妊娠期糖尿病、有无引产、术前宫口、分娩镇痛、试产时间、盆腔炎症、盆腔黏连、胎盘黏连、子宫切口撕裂、新生儿出生体质量、血小板计数、血红蛋白值、纤维蛋白原(fibrinogen,FIB)等。(2)PPH 诊断标准[5]:产时采用容积法来评估产时出血量,产后回病房后采取会阴垫称重法,产时+产后24 h 内总出血量≥1,000 mL 为PPH。
1.3 统计学方法 采用SPSS18.0 统计软件。计量资料采用()表示,比较采用t检验;计数资料采用n(%)表示,采用χ2检验。采用Logistic 回归模型分析PPH 的危险因素。P<0.05 为差异有统计学意义。
2 结果
2.1 PPH 单因素分析 PPH 组产妇年龄、术前宫口大小、试产时间、软产道水肿、子宫切口撕裂、胎盘黏连、分娩巨大儿高于非PPH 组(P<0.05),PPH 组产妇术前血红蛋白水平、FIB 水平、分娩镇痛低于非PPH 组(P<0.05)。见表1。
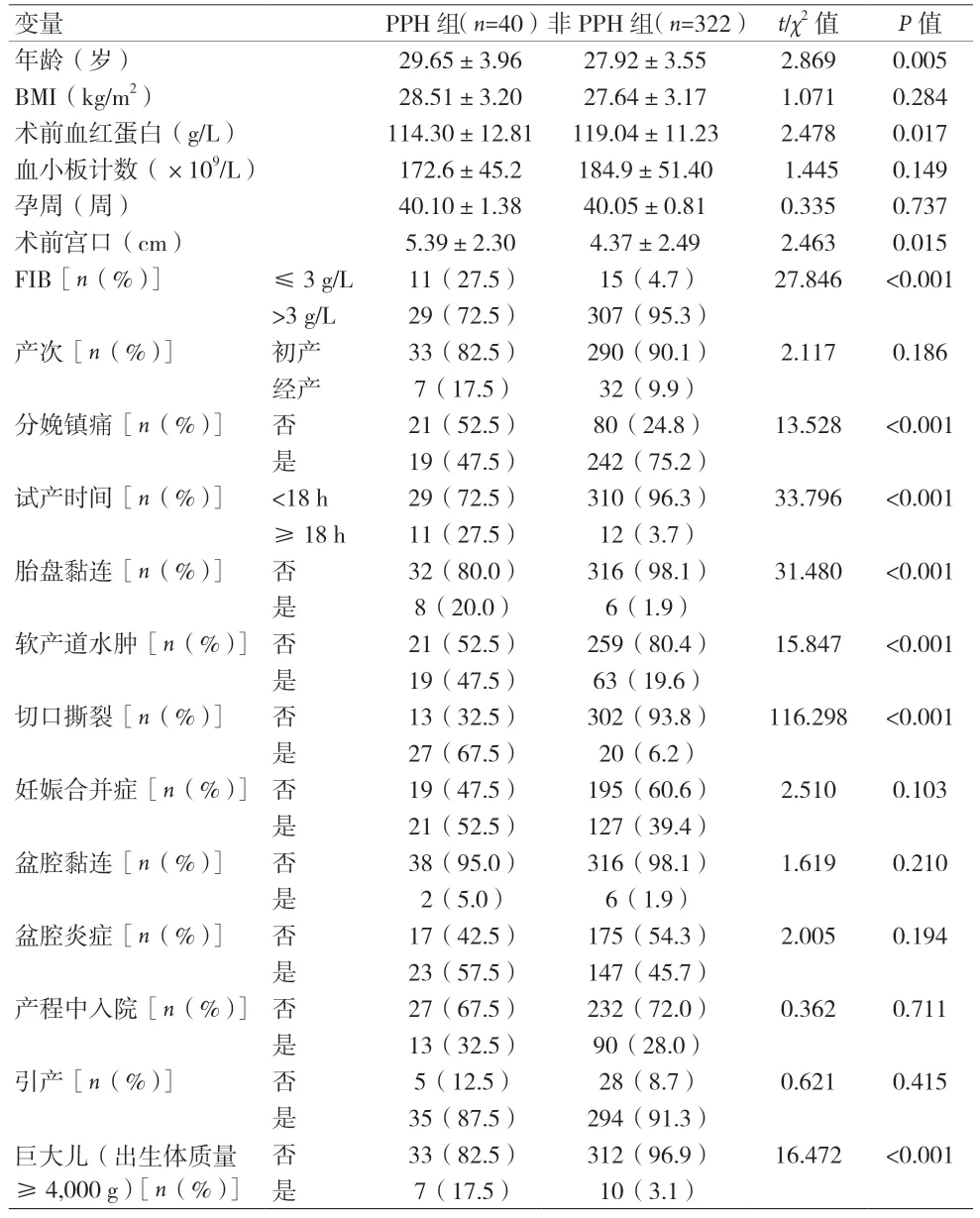
表1 PPH单因素分析(n=362)
2.2 多因素Logistic 回归分析 产前FIB ≤3 g/L、试产时间长≥18 h、软产道水肿、子宫切口撕裂、分娩巨大儿是产妇发生PPH 的危险因素(P<0.05),分娩镇痛是产妇PPH 的保护因素(P<0.05)。见表2。

表2 阴道试产失败中转剖宫产PPH多因素Logistic回归分析
3 讨论
阴道试产中转剖宫产产妇发生PPH 病情较为凶险,严重威胁产妇生命安全。积极找出引发PPH 的相关危险因素,并制定针对性预防干预措施,对降低PPH发生风险具有重要意义。本研究Logistic回归分析显示,产前FIB 减少、试产时间≥18 h、软产道水肿、切口撕裂、分娩镇痛为阴道试产失败转剖宫产PPH 的危险因素。
凝血功能障碍是导致PPH 的重要原因之一。FIB 是血浆中含量最高的凝血因子,在凝血和介导血小板聚集过程中发挥重要作用[6]。本研究显示,FIB ≤3 g/L 导致试产失败中转剖宫产分娩产妇PPH 的风险增加,与DODGE 等[7]研究观点一致。多项研究[8-9]证实FIB 水平与PPH 严重程度相关,且不受血红蛋白含量、凝血因子等其他因素影响,为PPH 的独立预测因子。RAMLER等[10]研究显示:产前FIB 浓度≤2 g/L 时进展为严重PPH 的阳性预测值为50%。产前FIB 每减少1 g/L,发生严重PPH 的风险增加2.63 倍[11]。提示FIB 是快速、精确评估PPH 发生风险及严重程度的预测指标,可为PPH 早期预测提供参考。本研究显示,阴道试产时间≥18 h 的产妇术后发生PPH 风险增加11.6 倍,与李星等[12]研究结果相符。MATTA 等[13]报道指出,产程每延长10 min,PPH 的风险至少增加10%。产妇试产时间过长易出现疲惫、恐惧及悲观心理,增加继发性宫缩乏力发生风险。同时,软产道长时间受压导致水肿,术中易发生裂伤、血肿等,均增加PPH 风险。因此,建议试产时间超过18 h、宫口开大产妇需做好PPH 救治准备,安排经验丰富的手术团队,减少软产道裂伤,胎儿娩出后及时采取有效的促宫缩治疗。本研究显示,软产道发生水肿导致试产失败中转剖宫产分娩产妇PPH的风险增加,与既往研究[3,14]观点一致。软产道长时间受压易引起宫颈及子宫下段水肿,收缩弹性降低,组织脆性增加,中转剖宫产术中易发生裂伤、血肿、感染等,均增加PPH 风险,提示对于软产道严重水肿者不应盲目试产。本研究显示,子宫切口撕裂导致中转剖宫产分娩产妇PPH 的危险因素。与CLUCK 等[15]报道一致,子宫切口撕裂伤与胎位、胎头枕位、宫口开大情况、软产道水肿、胎儿体质量等密不可分,试产过程中胎头压迫及子宫下段受牵拉引发软产道水肿,组织脆性增加,加之因宫口开大、胎头过低,术中易发生子宫切口撕裂,导致缝合困难、止血不确切进而增加PPH 的风险。故针对宫口开全、试产时间较长的产妇建议实施手术,术毕需仔细检查切口有无延伸裂伤或血肿,精准止血,术中可联合静脉滴注止血药物控制和预防PPH。研究[16]表明,严重PPH 的发生率与巨大儿发生率呈正相关。本研究显示,分娩巨大儿产妇PPH 发生风险是非巨大儿产妇的5.7 倍。胎儿体质量过大可致子宫过度膨胀,影响产后子宫收缩和缩复功能,并易导致产妇肩难产、产道裂伤等,增加PPH 风险[17]。
本研究显示,分娩镇痛是阴道试产产妇PPH 的保护因素,与LUO 等[18]研究结果相符。分娩疼痛是一种复杂的心理和生理表现,剧烈疼痛会消耗大量体力,降低产妇应激能力,并带来巨大心理负担,从而影响子宫收缩规律,导致宫缩乏力、产程延长,PPH 风险增加。分娩镇痛缓解产妇疼痛,降低神经递质活性,减少由于紧张和疼痛刺激产生的应激,有利于宫缩发动,增强宫缩协调性,减少PPH 风险。报道[19-20]显示,分娩镇痛对子宫收缩的强度和频率的轻度减缓作用不会增加PPH等不良结局的发生。《产后出血管理指南》[21]推荐在胎儿娩出后及时静注缩宫素解决分娩镇痛对子宫收缩轻度抑制的不利影响。由此提示,阴道试产过程中科学应用分娩镇痛技术,可改善分娩体验,降低PPH 风险。
综上所述,阴道试产失败中转剖宫产PPH 主要与试产时间过长、软产道水肿、子宫切口撕裂、分娩巨大儿、FIB 减少等因素有关,科学运用分娩镇痛可改善产妇分娩体验,降低PPH 风险。

