黑斑息肉综合征伴恶变2 例
霍丽丽, 王玉玮, 杨长青
(长治医学院附属和平医院消化内科,山西 长治 046000)
患者1:女性,47 岁。 因“间断腹胀1 年半,发现小肠息肉1 个月”入院。 于1 年半前出现进食后腹胀,伴肠鸣音高亢,前后3 次因症状较重在当地医院住院治疗,诊断为不完全性肠梗阻。禁食2~3 d 后可缓解,未行相关检查,院外不适症状间断存在。 4 个月前就诊于当地医院,行胃镜示胃体部息肉,慢性萎缩性胃炎;肠镜示结肠多发息肉。遂就诊于我院。 20 余年前曾行绝育术,余无特殊。 无家族遗传倾向的疾病。 入院后行胃镜检查,示胃体及胃底散在多枚直径0.2~0.3 cm 广基隆起性病变,内镜下行高频电凝切除术(15 枚);结肠镜示横结肠脾区、降结肠、乙状结肠、直肠散在多枚直径0.3~1.5 cm 广基及带蒂息肉样增生, 分别行氩离子凝固术 (argon plasma coagulation,APC) 及内镜下黏膜切除术(endoscopic mucosal resection, EMR)。 术后患者上述症状仍间断存在,就诊于当地诊所,给予根除幽门螺杆菌(Helicobacter pylori,Hp)治疗。 2 个月后为行内镜下息肉治疗再次入住我科,入院后胃镜检查示胃底体多发息肉,结肠镜示结肠多发息肉(行内镜下结肠息肉EMR 治疗)。 术后病理检查示降结肠增生性息肉,乙状结肠增生性息肉(见图1),住院过程中行胶囊内镜检查示回肠息肉可疑。1 个月后患者再次因持续性腹胀,阵发性加重,纳差、恶心、呕吐入院。 完善单气囊小肠镜检查,可见大小不等0.5~1.0 cm 亚蒂息肉,小肠多发息肉病理检查示增生性息肉(见图2)。消化道造影示不完全性肠梗阻征象。 予以抗感染、补液、调节肠道菌群等对症治疗后好转出院。 后仍间断腹胀伴上腹部不适,再次入院行小肠息肉切除术, 为解除肠梗阻全身麻醉下内外科联合行开腹空肠部分切除吻合,内镜下空肠多发息肉切除术,术中发现空肠段小肠多发息肉且有节段性小肠狭窄。 术后诊断空肠多发息肉,回肠部分狭窄,病理检查示小肠缩窄型中分化腺癌,侵及浆膜下,未见明确脉管内癌栓及神经侵犯;小肠多发性息肉样组织(3 枚)绒毛状-管状腺瘤(见图3);病理学分期T3NxMx(见图4);外院基因检测常染色体显性肝激酶B1 (liver kinase B1,LKB1)/丝氨酸/苏氨酸蛋白激酶11(serine/threonine kinase 11,STK11)多基因。 口唇及手指黏膜黑斑色素沉着(见图5)。最终诊断:①空肠癌;②空肠多发息肉;③不完全性肠梗阻; ④黑斑息肉综合征。
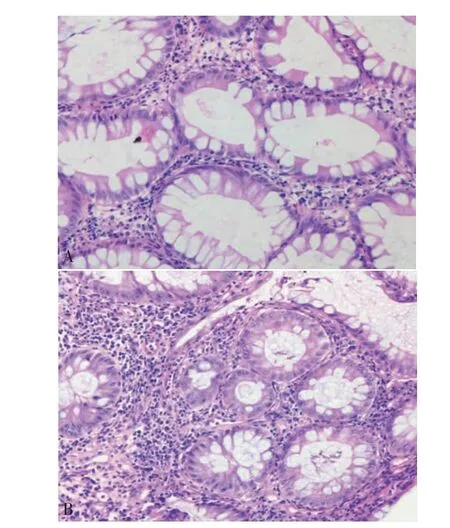
图1 结肠多发息肉病理结果(×10)
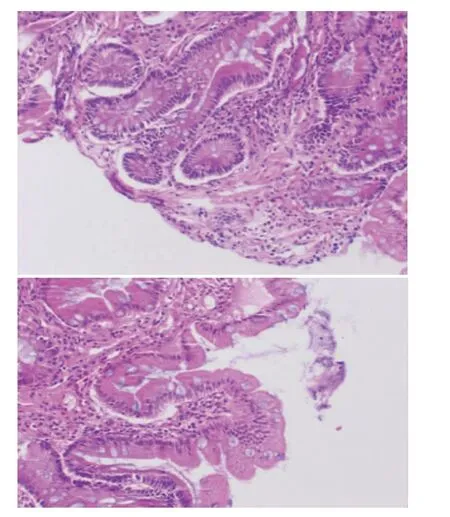
图2 小肠多发息肉病理结果(×10)
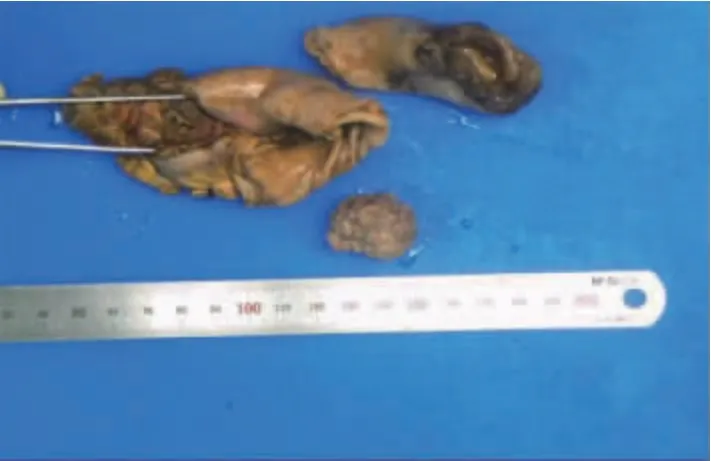
图3 空肠部分切除组织及小肠息肉样组织
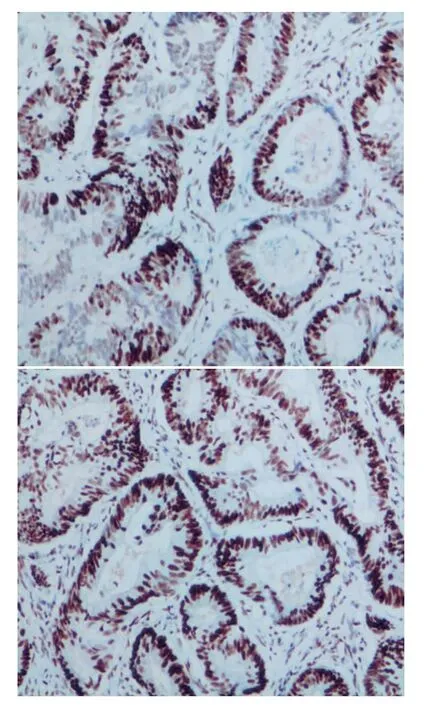
图4 空肠部分切除组织及小肠息肉样组织病理结果(×10)
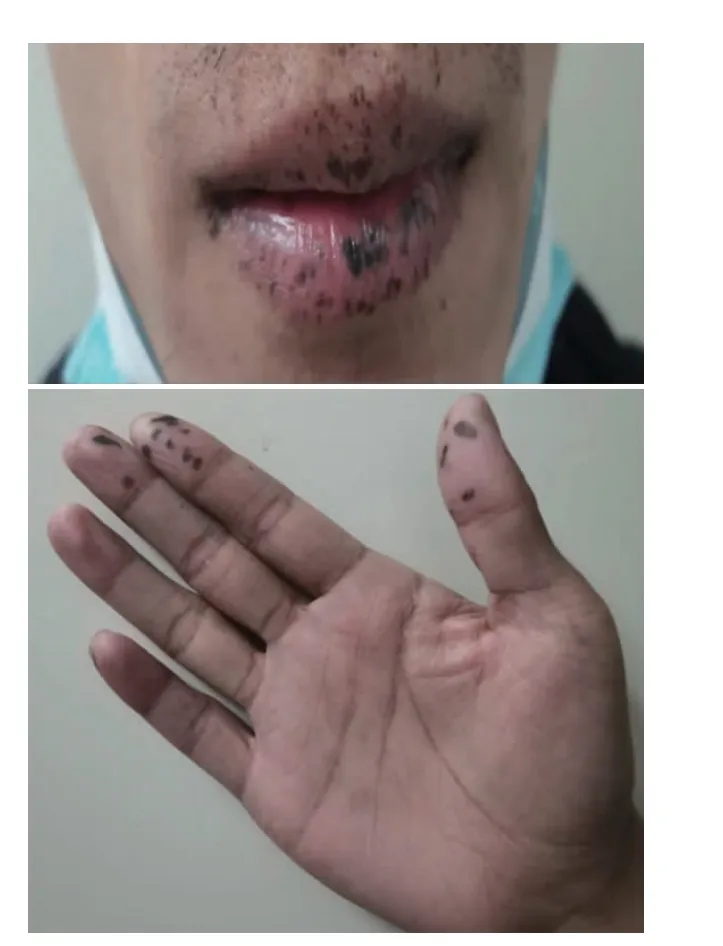
图5 口唇及手指黏膜黑斑色素沉着
患者2:男性,28 岁。因“发现结肠息肉半个月”入院。 半个月前于我院复查肠镜提示结肠多发息肉, 升结肠回盲部见一1.0 cm×1.2 cm 息肉,期间无纳差、恶心、呕吐、腹痛、便血、黏液脓血便等症状,为求内镜下结肠息肉切除入我科。无家族遗传倾向的疾病。20 年前患者于北京某医院诊断为“黑斑息肉综合征”, 并行十二指肠多发息肉切除术及阑尾切除术;10 年前因十二指肠息肉原位复发再次就诊于该医院,行开腹十二指肠息肉切除术,术后病理检查示十二指肠黏膜错构瘤性息肉;8 年前行胃肠镜检查提示回肠末端及结肠多发息肉;2 年前因黄疸于我院诊断为“胆囊结石、胆总管梗阻”, 行胆道镜取石术;1 年半前就诊于北京某医院行开腹保留幽门胰十二指肠切除术及胆囊切除术。 术后病理检查为十二指肠乳头中分化腺癌,部分为黏液腺癌,未行化疗。 1 年后主因间断腹痛3 个月,发现结肠息肉5 d 入住我院,肠镜提示结肠多发息肉,行结肠息肉EMR 及内镜黏膜下剥离术(endoscopic submucosal dissection,ESD),术后病理检查为增生性息肉(见图6)。1 年后再次入住我院行结肠多发息肉切除术,胃镜未见异常;肠镜示结肠多发息肉、回盲部钛夹存在;颈、胸、腹部CT 示胰-十二指肠切除、胆囊切除术后改变, 回盲部金属样高密度影。行内镜下肠多发息肉切除术。 术中可见回盲部黏液结节样改变,边界清楚,表面一钛夹残留。 另全结肠黏膜散在多枚直径0.3~1.0 cm 广基及亚蒂隆起,分别行APC 及EMR。 病理结果示降结肠符合增生性息肉、回盲部符合炎性息肉(见图7)。最终诊断:①结肠多发息肉;②黑斑息肉综合征;③胰-十二指肠切除术后;④胆囊切除术后。
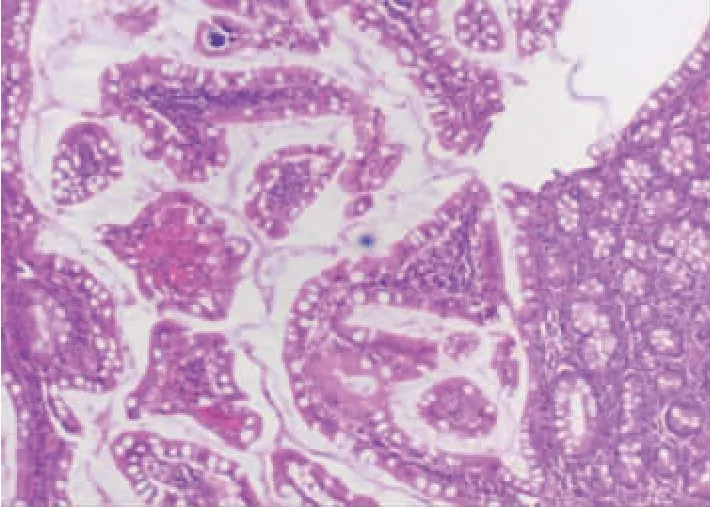
图6 结肠多发息肉病理结果(×10)
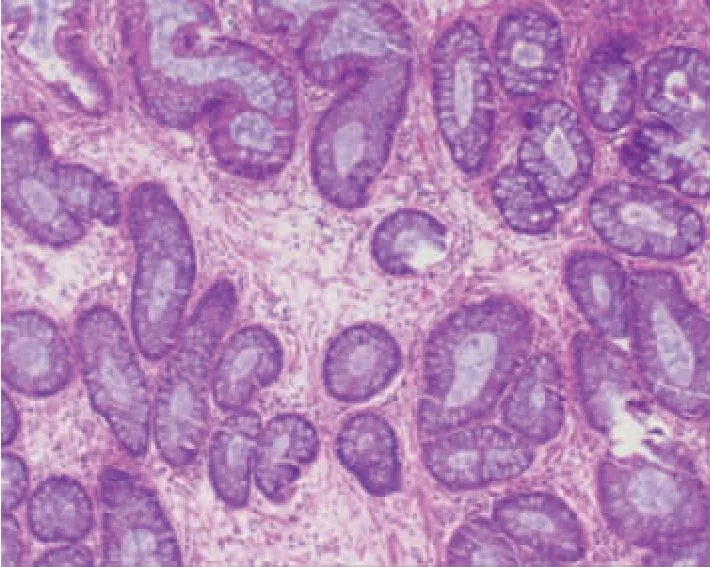
图7 1 年后结肠多发息肉病理结果(×10)
讨论:黑斑息肉综合征以消化道多发错构瘤性息肉为特征,皮肤黏膜色素沉着为特点的常染色体显性遗传病。 其诊断以有家族性遗传病史,典型的皮肤黏膜色素斑,多发性胃肠道息肉,以及腹痛,反复出现肠梗阻、肠套叠为特点,结合消化道造影,以及纤维胃镜、纤维十二指肠镜、小肠镜、结肠镜、胶囊内镜检查与基因检测可明确诊断。 因本病较少见,临床医师常缺乏足够的重视,本文2 例患者于多处就诊,均获得明确诊断。
病例1 体格检查有典型皮肤色素沉着。 胃、结直肠及小肠多发性息肉, 以及息肉所致的消化道症状, 症状持续存在。 病程中反复发生不完全性肠梗阻, 且并发肠道恶性肿瘤,经内、外科结合治疗,只能缓解症状,预后不佳。 另外该患者为女性,需警惕妇科肿瘤。 对于女性黑斑息肉综合征患者建议从25~30 岁开始进行MRI 检查,指南建议从25 岁开始每年进行乳房X 射线和乳房MRI 检查,每6 个月进行1 次临床乳房评估[1-3]。
病例2 自幼即有口唇黏膜黑斑, 结合有错构瘤性息肉,黑斑息肉综合征诊断明确,并发十二指肠部位的癌变。 此后该患者于我院行结肠镜检查及内镜下息肉切除术, 术后病理检查结果均为增生性息肉。 黑斑息肉综合征伴发十二指肠的恶变情况,临床较少见,提示需警惕十二指肠部位多发息肉的恶变。
本文2 例患者均无其他胃肠道恶性肿瘤的高危因素,也无黑斑息肉综合征的家族史, 故其癌变考虑黑斑息肉综合征引起,且基本符合错构瘤-腺瘤-腺癌的转变环节。 因此,临床医师必须了解黑斑息肉综合征的临床表现, 诊断标准和监测建议,告知患者定期行胃肠镜检查。 此外,越来越多的证据表明, 黑斑息肉综合征患者在不同部位均会发生恶性肿瘤,包括胃肠道和胃肠道外癌,但研究发现小肠的恶性肿瘤比结肠、直肠的恶性肿瘤少,与其他研究[4-8]一致。指南推荐每年常规进行的胃肠镜检查并不能有效检出这一部分的情况,在必要时还需对可疑患者进行小肠等的检查。 中国抗癌协会家族性癌症委员会建议中国黑斑息肉综合征患者每2~3 年进行1 次全消化道内窥镜检查[9]。因此,黑斑息肉综合征患者的定期随访和监测显得十分重要。 一是可以发现大型胃肠道息肉并及时处理减少并发症, 二是可以早期发现恶变,如胃肠道肿瘤、乳腺肿瘤等。

