患者意外抗体的分布情况及其输血疗效分析∗
章容 康凯 谢江 林雨薇 李族军 许基平 练正秋△ 李玲△
(1.成都市第三人民医院,四川 成都 610031,2.安徽医科大学公共卫生学院,3.中国医学科学院输血不良反应研究重点实验室)
目前,输血已成为治疗贫血患者和抢救大出血患者的重要手段,然而输血不是绝对安全的,意外抗体的产生就是其风险之一。意外抗体的出现,不仅会导致急性或迟发性溶血性输血反应、迟发性血清学反应、新生儿溶血病等的发生,还会使得患者因抗体鉴定所需的时间而输血延迟,或者因多种抗体或罕见血型抗体产生而配血困难[1-2]。在输血前进行ABO 和Rh 血型鉴定、交叉配血、抗体筛查是避免溶血性输血反应的发生、保证输血安全有效的重要措施,对于意外抗体筛查阳性的患者,需进行抗体鉴定,确定抗体的类型及特异性,选择最合适的血液成分进行输注。我们回顾性分析了意外抗体筛查阳性患者的抗体分布特点、临床特征、输血疗效等,为临床实验室开展抗体鉴定以及长期依赖输血患者制定输血策略提供理论依据。
1 材料与方法
1.1 研究对象 选择2022 年1 月1 日至2023 年3 月31 日在本院住院申请输血的患者12 235 名,采集患者EDTA-K2抗凝全血标本3 mL,进行意外抗体筛查,对抗体筛查阳性的患者进行抗体鉴定。本研究已通过成都市第三人民医院医学伦理委员会评审,编号:成都三院伦[2023]-S-206。
1.2 试剂与仪器 全自动血型分析仪与抗人球蛋白检测卡(均来自长春博迅,全自动血型分析仪型号为Microlab STARlet IVD),抗体筛选红细胞试剂盒(来自上海血液生物),戴安娜抗人球蛋白检测卡与血型专用离心机(均来自基立福诊断股份公司,血型专用离心机型号为DG Spin)。试剂均在有效期内使用。
1.3 方法 使用全自动血型分析仪对每个患者标本进行意外抗体筛查,观察结果及记录。对抗筛阳性的标本进行直接抗人球蛋白试验(direct antiglobulin test,DAT)。同时将抗体筛查阳性患者的血液标本送往成都市血液中心进行抗体鉴定,确定抗体的类型及特异性,选择最合适的红细胞成分进行输注。从抗体筛查阳性患者中筛选出治疗用血患者,根据DAT 结果以及输注红细胞成分进行分组,评估各组输血前后Hb 值。收集意外抗体筛查阳性患者的临床数据,包括性别、年龄、诊断、血型、输血史、妊娠史。
1.4 统计学分析 使用SPSS 26.0 进行统计分析,对于正态分布的计量资料,以±s 表示,采用t检验,对于非正态分布的计量资料,以中位数和四分位数间距表示,采用秩和检验,对于计数资料,以百分比(%)表示,采用卡方检验。P<0.05为差异有统计学意义。
2 结果
2.1 意外抗体筛查阳性患者的临床特征 本院申请输血的住院患者中,意外抗体筛查阳性率为0.96%(118/12 235例)。118 名意外抗体筛查阳性患者中,年龄为(61.19±17.70)岁,女性73 名(61.86%),ABO 血型分布情况为A(40/118,33.90%)≈O(39/118,33.05%)>B(28/118,23.73%)>AB(10/118,8.47%),RhD 阳性患者117 名(99.15%),恶性肿瘤患者27 名(22.88%)。在113 名意外抗体筛查阳性患者中(排除了5 名输血史和/或妊娠史不详的患者),71 名女性患者中65 名有输血和/或妊娠史,42 名男性患者中22 名有输血史,女性与男性接受输血和/或妊娠的差异有统计学意义(χ2=22.854,P<0.01)(图1)。
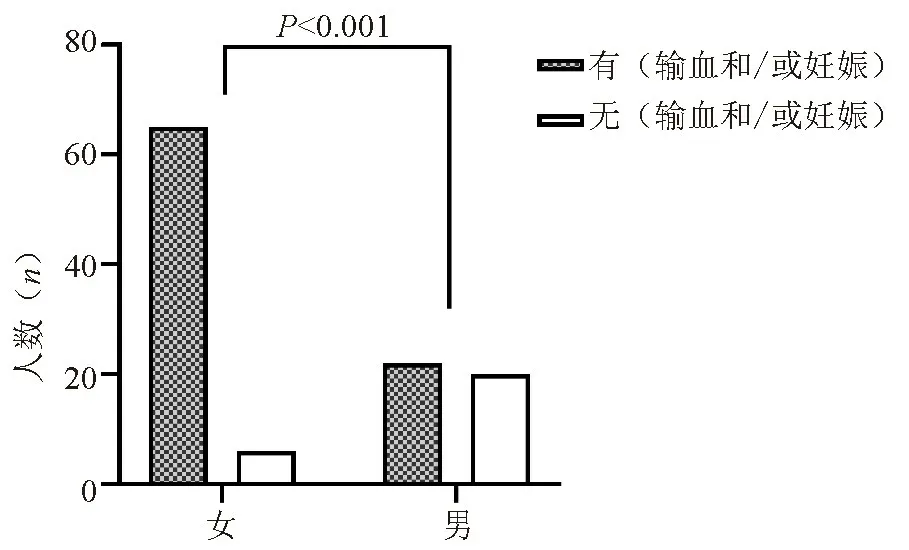
图1 意外抗体筛查阳性患者接受输血和(或妊娠)的性别比较
2.2 意外抗体筛查阳性患者的抗体分布情况 在118 名意外抗体筛查阳性患者中,单独自身抗体14 名(11.86%),单独同种抗体69 名(58.47%),35 名(29.66%)自身抗体与同种抗体同时存在,其中18.64%(22/118)的患者同时存在多种同种抗体,最常见的为抗-Ec(7 名,31.82%),其次为抗-Ce(3名,13.64%)。在118 名患者的抗体鉴定结果中(共175 例次),Rh 血型系统产生的抗体最为常见,占比为27.43%,其次为MNS 系统(8.57%)和Lewis 系统(6.29%),常见的抗体为抗-E(18.29%)、抗-M(8.00%)、抗-Lea(5.71%),同时有一定比例的患者产生的抗体特异性待定(25.71%)(表1)。在49 例次(28.00%)产生自身抗体的患者中,年龄为(67.10±15.85)岁,女性(30/49,61.22%)多于男性,44.90%(22/49)患有感染、自身免疫性溶血性贫血等基础疾病。
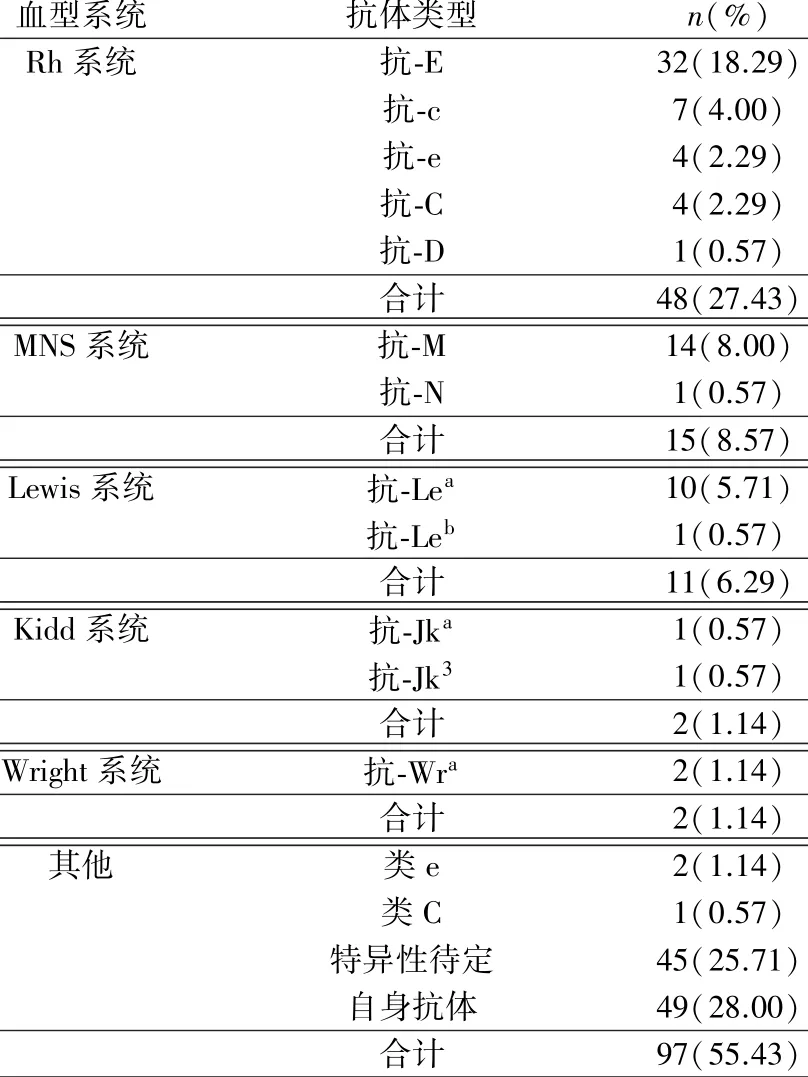
血型系统抗体类型n(%)Rh 系统抗-E32(18.29)抗-c7(4.00)抗-e4(2.29)抗-C4(2.29)抗-D1(0.57)合计48(27.43)MNS 系统抗-M14(8.00)抗-N1(0.57)合计15(8.57)Lewis 系统抗-Lea10(5.71)抗-Leb1(0.57)合计11(6.29)Kidd 系统抗-Jka1(0.57)抗-Jk31(0.57)合计2(1.14)Wright 系统抗-Wra2(1.14)合计2(1.14)其他类e2(1.14)类C1(0.57)特异性待定45(25.71)自身抗体49(28.00)合计97(55.43)
2.3 意外抗体筛查阳性患者的输血疗效 在118 名意外抗体筛查阳性患者中,共有治疗用血62 名(排除手术备血35名以及数据不全21 名),其中DAT 阳性55 名,阴性7 名。将DAT 阳性中输注悬浮红细胞和洗涤红细胞的患者分别定义为A 组和B 组,DAT 阴性中输注悬浮红细胞的患者定义为C组(表2)。A、B、C 组红细胞输注后的Hb 值均高于输注前,差异有统计学意义。A 组和B 组红细胞输注后与输注前的Hb 变化值/输血量的值比较差异无统计学意义。3 组每输注1U 红细胞Hb 平均升高6~7 g/L,且均未出现输血不良反应。
本研究针对抗体特异性待定的患者,采用盲配的方式进行交叉配血,给予患者输注相合或主侧弱于自身的血液。在45 名抗体特异性待定的患者中,共有治疗用血27 名(排除手术备血8 名、未输血7 名以及数据不全3 名),输血前Hb为(57.63±13.47)g/L,平均输注红细胞量(3.76±1.64)U,输血后Hb 为(80.22±13.44)g/L,差异有统计学意义(t=10.867,P<0.01),每输注1U 红细胞Hb 平均升高(6.41±2.50)g/L。

n输血前Hb(g/L)输血后Hb(g/L)输血量(U)Hb 变化值/输血量A 组 21 59.19±15.67 77.52±15.09∗∗∗ 2.98±1.58 6.47±3.22 B 组 34 56.35±14.08 74.44±15.63∗∗∗ 2.87±1.05 6.18±3.26 C 组 756.00±12.0675.00±4.73∗∗ 3.14±0.90 6.81±4.46
3 讨论
在临床工作中,输血是不可或缺的治疗手段,尤其是在大出血紧急抢救患者中。然而意外抗体的产生,增加了输血风险的同时还加大了进一步交叉配血的难度,也带来了一定的时间成本和经济成本。所以通过对意外抗体筛查阳性患者进行分析,可了解抗体的分布情况以及抗体产生患者的临床特征和输血疗效,对辅助长期依赖输血患者的输血策略制定以及临床实验室开展意外抗体鉴定至关重要。
本院申请输血的患者中,意外抗体筛查阳性率为0.96%,与Caamano 等[3]的研究(1.02%)一致,高于Ni 等[4]和Shastry 等[5]的研究(约0.5%),低于侯瑞琴等[6]的研究(1.73%)。调查发现,在某些疾病中,意外抗体阳性率高达8.75%~29.8%,比如镰状细胞贫血(sickle cell disease,SCD)、地中海贫血等[7-11]。意外抗体的产生是1 个复杂的免疫过程,对于受血者来说,必须满足以下2 个条件:暴露于非自身红细胞抗原(比如输血、妊娠等免疫刺激)和相应的抗原提呈能力[2]。在本院意外抗体筛查阳性患者中,女性多于男性,女性接受输血和/或妊娠的概率高于男性,与侯瑞琴等[6]的研究一致。此外,研究发现,在SCD 或地中海贫血等血液疾病中,受血者炎症、免疫稳态(比如CD4/CD8 比值、B 细胞活化因子水平等)以及红细胞制品的储存时间等也会影响意外抗体的产生[8,11-13]。
本研究发现,在产生意外抗体的患者中,Rh 血型系统的抗体最常见,其次是MNS 系统和Lewis 系统,最常见的抗体为抗-E,其次为抗-M 和抗-Lea,与侯瑞琴等[6]和Ni 等[4]的研究结果一致,与张良子等[14]的研究略有差异(该研究中意外抗体主要为Rh 系统的抗-E、MNS 系统的抗-M、Kidd 系统的抗-Jka)。该现象可能与不同地区、不同人种,红细胞血型抗原分布存在差异,导致意外抗体产生的种类有所不同相关。在国外关于意外抗体产生情况的报道中,最常见的为Rh 系统和Kell 系统的抗体,尤其是抗-E 和抗-K[3,7,9-10]。意外抗体,比如抗-D、抗-E、抗-Ce、抗-Fya、抗-JKa、抗-JKb等,会导致新生儿溶血病、急性或迟发性溶血性输血反应等严重临床后果[15-18]。此外,若多种同种抗体同时出现,尤其是罕见抗体,会使得患者难以找到相配合的血液,进而输血困难。在本研究中,18.64%的患者同时存在多种同种抗体。故采取措施减少或避免红细胞同种免疫的发生是必要的,尤其针对需多次输血的育龄期女性。多项研究表明,采取基于血清学方法的CEK 抗原匹配红细胞输注,必要时可增加抗原匹配,若有条件亦可采取血型基因匹配,一定程度上是可行的且能预防输血诱导的同种免疫[19-21]。
本研究结果得出,接近1/3 的患者血清中自身抗体与同种抗体同时存在。Delaney 等[22]研究发现,存在温自身抗体的患者在红细胞输血后产生同种免疫的风险增加。此外,自身抗体的出现,会掩盖同种抗体的检测,造成同种抗体漏检,进而导致输血相关的溶血性疾病,故在意外抗体鉴定中,需正确识别自身抗体(区分冷凝集素和温自身抗体)并排除其的干扰(通过4℃和37℃孵育、稀释、洗脱、自身红细胞吸收或异体红细胞吸收等),同时评估其对交叉配血和输血的影响[23-24]。本研究针对治疗用血患者,若仅存在同种抗体则选择抗体对应抗原阴性的红细胞,若同时存在自身抗体和同种抗体则选择主侧阴性或最弱反应的红细胞,每输注1U 红细胞Hb 平均升高6~7g/L,输血疗效较好,无不良反应发生。针对DAT 阳性的患者,输注悬浮红细胞是可行的,与张丽娜等[25]的研究结果一致。与洗涤红细胞相比,悬浮红细胞输注所需的时间和经济成本均较低。
综上所述,在临床实践中,Rh 血型系统的抗-E 最为常见。虽然意外抗体的产生率相对较低,但可引起严重的临床后果,比如溶血性输血反应、新生儿溶血病等,所以,在做好意外抗体鉴定工作(包含自身抗体的识别与干扰排除)的同时,有必要采取措施预防或抑制意外抗体的产生,尤其对于需多次输血的育龄期女性。一方面,扩大样本量并进行多中心研究,通过意外抗体的产生情况以及血型抗原的分布频率,针对不同疾病和人群,从常见意外抗体出发,制定初步的个性化的抗原匹配性输注方案并根据血型抗原和基因检测技术的发展而不断完善,以开展临床精准化输血,另一方面,从意外抗体产生原因着手,深入研究抗体的产生机制,探索抑制抗体产生的方案。
利益冲突:所有作者均声明不存在利益冲突。

