鼻内镜上颌窦窦口扩大联合下鼻道黏膜开窗术治疗真菌性鼻窦炎对患者鼻窦结局的影响
陈 伟
(巴中市中心医院耳鼻喉头颈外科,四川 巴中 636000)
真菌性鼻窦炎主要是由霉菌感染所致,患者发病后多表现出嗅觉减退、血性涕、窦黏膜肿胀等症状,严重者侵犯神经可能导致失明、癫痫、意识障碍等。采用药物治疗存在耐药性、清除不彻底等问题,建议确诊后尽早采用手术治疗。其中鼻内镜上颌窦窦口扩大术属于常用手术方法,可清晰显露患者鼻内窦的结构,有效清除病灶,但单一的手术治疗对患者窦内严重病变、上颌窦真菌病变的治疗效果不理想,需与其他手术联合治疗[1]。有研究显示,在鼻内镜上颌窦窦口扩大术治疗的基础上,联合下鼻道黏膜开窗术共同治疗,可以将较大霉菌团块、上颌窦内下角病变组织彻底清除,提高了切除成功率,避免了术后复发[2]。基于此,本研究旨在探讨鼻内镜上颌窦窦口扩大联合下鼻道黏膜开窗术对真菌性鼻窦炎患者的治疗效果,现报道如下。
1 资料与方法
1.1 一般资料回顾性分析巴中市中心医院2018 年1 月至2022 年4 月收治的76 例真菌性鼻窦炎患者的临床资料,根据不同手术方法将其分为单一组(32 例)和联合组(44 例)。单一组患者中男性14 例,女性18 例;年龄28~64 岁,平均(46.37±8.56)岁;病程1~6 年,平均(3.21±1.26)年;鼻腔病变情况:存在鼻息肉24 例,存在鼻中隔偏曲12 例;真菌类型:曲霉菌28 例,毛霉菌4 例。联合组患者中男性23 例,女性21 例;年龄32~64 岁,平均(48.58±6.82)岁;病程1~6 年,平均(3.45±1.08)年;鼻腔病变情况:存在鼻息肉33 例,存在鼻中隔偏曲15 例;真菌类型:曲霉菌36 例,毛霉菌7 例,念珠菌1 例。两组患者一般资料比较,差异无统计学意义(P>0.05),组间可比。纳入标准:符合《慢性鼻 - 鼻窦炎诊断和治疗指南(2012 年,昆明)》[3]中关于鼻窦炎的诊断标准;病变部位位于上颌窦;术后病检结果证实为真菌性鼻窦炎;年龄20~70 岁。排除标准:存在鼻腔开放性手术既往史;双侧双窦发病;眶板损伤。本研究经院内医学伦理委员会批准。
1.2 手术方法单一组患者应用上颌窦窦口扩大术治疗:患者行鼻腔表面麻醉,取仰卧位,采用30°联合70°一次性使用鼻内镜检测换药包(浙江天松医疗器械股份有限公司,浙械注准20192140500,型号:BJB-1),经中鼻道开窗,观察中鼻道结构。对伴鼻息肉者切除鼻息肉,使用钩突刀切开钩突,中鼻甲剪剪去上、下钩突暴露上颌窦窦口,确保其与鼻腔外侧壁骨性连接分离,中、下鼻道相通。随后沿自然开口清理骨缘扩大上颌窦窦口至1.2 cm×1.5 cm 以上,清除窦口周围病变组织的基础上尽可能保留窦腔内黏膜。使用鼻内镜经扩大窦口观察内部病变情况,使用器械吸出窦腔脓液及可见真菌团块,修建窦口周围组织,并使用生理盐水反复冲洗至流出液清亮。术毕填充凡士林纱条,24~48 h 取出并再次使用生理盐水冲洗。联合组患者在单一组上颌窦窦口扩大术的基础上联合下鼻道黏膜开窗术治疗。同单一组患者扩大上颌窦窦口后,于下鼻甲前端后1.0 cm 处下鼻道外侧穿刺形成孔洞,避免累及鼻泪管开端处,于该切口后1.5~2.0 cm 处另作一垂直切口,于两垂直切口上作一平行切口,保留黏膜片,采用弯型骨挫于下鼻道暴露骨壁穿刺至上颌窦,咬骨钳取出穿刺点后上、后下骨壁,将其扩大至2.0 cm×2.0 cm。使用鼻内镜经双开放径道观察内部病变情况,随后清洗、填充海绵步骤同单一组患者。
两组患者术后定期进行生理盐水冲洗及鼻内镜术后检查处理,给予糠酸莫米松鼻喷雾剂(浙江仙琚制药股份有限公司,国药准字H20113481,规格:60 揿/瓶)喷鼻,出院前与患者沟通术后随访,1 次/2 周,1 个月后变更为1 次/月,持续随访3 个月。
1.3 观察指标①恢复情况。记录两组患者恢复时间(头痛、鼻塞等临床症状消失,病侧鼻腔开放良好即为病情恢复)。采用鼻窦水平位和冠状位CT 扫描评估术后1 个月患者鼻腔内真菌团块残留情况,并记录其残留率。采用改良Lund-Kennedy 评分(MLK)评估患者术后1 个月鼻腔恢复状况,包含息肉、水肿、分泌物、瘢痕4 项指标,每项分值为0~2 分,共计8 分,分数越高,恢复状况越差[4]。②炎症因子。于术前及术后1、3 个月取患者外周静脉血5 mL,离心处理(3 000 r/min,10 min)后取血清,采用酶联免疫吸附法测定患者术前及术后1、3 个月血清白细胞介素-5、白细胞介素-8 水平。③症状评分。于术前及术后1、3 个月对两组患者鼻塞、嗅觉减退、面部疼痛、鼻腔臭味等相关症状进行评估,采用0~10 分记分,分数越高代表该症状越严重[5]。④并发症。随访期间记录两组患者瘢痕鼻塞、切口感染、鼻腔干燥等发生情况。
1.4 统计学方法采用SPSS 25.0 统计学软件分析数据,计数资料以[ 例(%)]表示,采用χ2检验;计量资料符合正态分布且方差齐,以(±s)表示,两组间比较行t检验,多时间点比较采用重复测量方差,两两比较采用SNK-q检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 两组患者术后恢复情况比较与单一组比,联合组患者恢复时间显著缩短,术后1 个月真菌团块残留率、MLK 评分显著降低,差异均有统计学意义(均P<0.05),见表1。
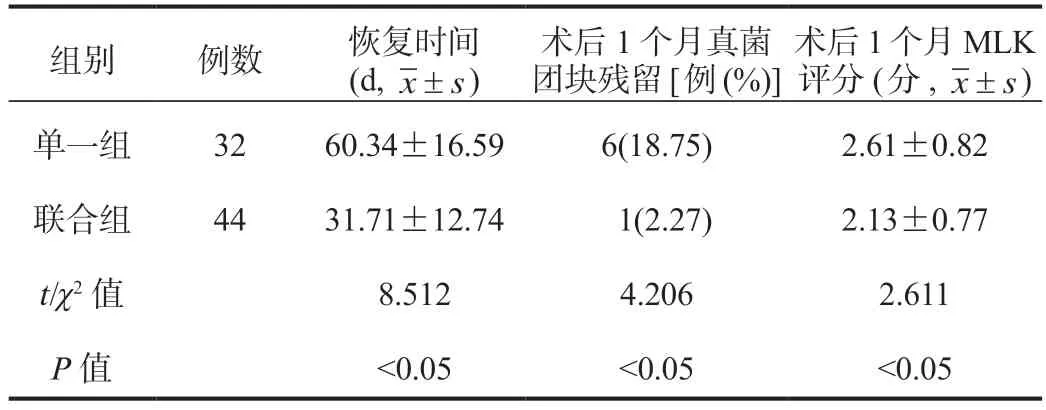
表1 两组患者术后恢复情况比较
2.2 两组患者炎症因子水平比较与术前比,术后1、3 个月两组患者炎症因子水平降低,且联合组更低,差异均有统计学意义(均P<0.05),见表2。
表2 两组患者炎症因子水平比较( ±s)
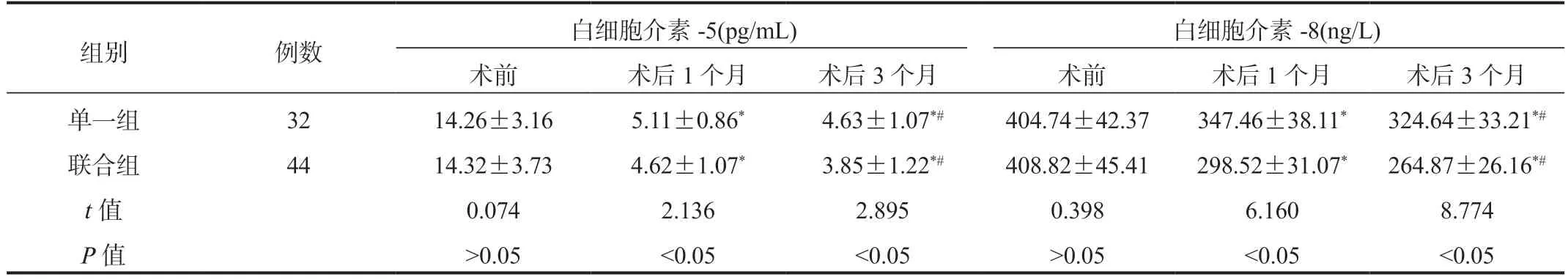
表2 两组患者炎症因子水平比较( ±s)
注:与术前比,*P<0.05;与术后1 个月比,#P<0.05。
组别例数白细胞介素-5(pg/mL)白细胞介素-8(ng/L)术前术后1 个月术后3 个月术前术后1 个月术后3 个月单一组3214.26±3.165.11±0.86*4.63±1.07*#404.74±42.37347.46±38.11*324.64±33.21*#联合组4414.32±3.734.62±1.07*3.85±1.22*#408.82±45.41298.52±31.07*264.87±26.16*#t 值0.0742.1362.8950.3986.1608.774 P 值>0.05<0.05<0.05>0.05<0.05<0.05
2.3 两组患者症状评分比较与术前比,两组患者术后1、3 个月症状评分均呈降低趋势,且联合组更低,差异均有统计学意义(均P<0.05),见表3。
表3 两组患者症状评分比较(分,±s)
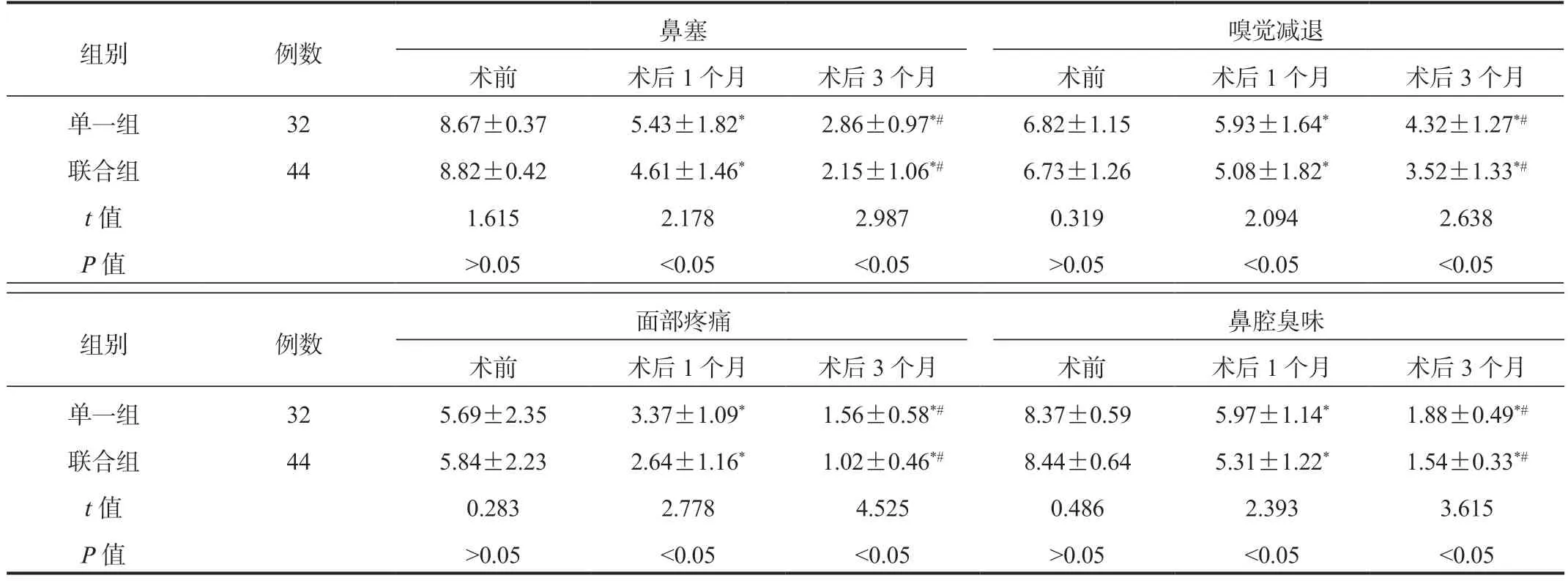
表3 两组患者症状评分比较(分,±s)
注:与术前比,*P<0.05;与术后1 个月比,#P<0.05。
组别例数鼻塞嗅觉减退术前术后1 个月术后3 个月术前术后1 个月术后3 个月单一组328.67±0.375.43±1.82*2.86±0.97*#6.82±1.155.93±1.64*4.32±1.27*#联合组448.82±0.424.61±1.46*2.15±1.06*#6.73±1.265.08±1.82*3.52±1.33*#t 值1.6152.1782.9870.3192.0942.638 P 值>0.05<0.05<0.05>0.05<0.05<0.05组别例数面部疼痛鼻腔臭味术前术后1 个月术后3 个月术前术后1 个月术后3 个月单一组325.69±2.353.37±1.09*1.56±0.58*#8.37±0.595.97±1.14*1.88±0.49*#联合组445.84±2.232.64±1.16*1.02±0.46*#8.44±0.645.31±1.22*1.54±0.33*#t 值0.2832.7784.5250.4862.3933.615 P 值>0.05<0.05<0.05>0.05<0.05<0.05
2.4 两组患者并发症发生情况比较术后单一组患者发生瘢痕鼻塞2 例、切口感染1 例、鼻腔干燥3 例,总发生率为18.75%(6/32);联合组患者发生瘢痕鼻塞1 例、切口感染2 例,总发生率为6.82%(3/44),联合组低于单一组,但差异无统计学意义(χ2=1.513,P>0.05)。
3 讨论
真菌性鼻窦炎属于临床鼻科常见的一种特异性感染性疾病,通常采用鼻内镜上颌窦窦口扩大术治疗,其手术治疗效果确切,但单一手术中,难以探查或冲洗到鼻腔上端与前壁、后壁形成的夹角,易导致真菌团块残留,治疗效果不够理想[6]。
鼻内镜上颌窦窦口扩大联合下鼻道黏膜开窗术治疗为正常呼吸状态下的空气流动提供了新的路径,可改善鼻窦氧气流通情况,抑制残留真菌生长[7]。鼻内镜上颌窦窦口扩大术中应尽可能保留患者窦腔黏膜,因探查路径单一,需切除部分阻挡手术操作的水肿黏膜,造成较大创面。而鼻内镜上颌窦窦口扩大术联合下鼻道黏膜开窗术可提升手术操作自由度,即使高度水肿窦腔黏膜也可保留,故联合治疗方案造成创面小,真菌团块清除彻底,且不会增加术后并发症的发生,更利于患者术后恢复[8]。此外,联合治疗杜绝了术后残留真菌团块及其再次生长繁殖,减少脓性涕、血性涕分泌,进而可改善患者鼻塞、鼻腔臭味症状。本研究结果中,术后联合组患者恢复时间短于单一组,真菌团块残留率、MLK 评分及症状评分均显著低于单一组,但两组并发症总发生率经比较,差异无统计学意义,提示鼻内镜上颌窦窦口扩大联合下鼻道黏膜治疗真菌性鼻窦炎患者,可清除真菌团块,改善患者临床症状,促进病情恢复,且术后安全性良好。
真菌性鼻窦炎发病过程中会引发炎症反应,而炎症过程中会大量分泌血管内皮生长因子引发息肉增长、血性涕产生,导致炎症加重,使白细胞介素-5、白细胞介素-8 等炎症因子水平异常升高,加重患者临床症状[9]。鼻内镜上颌窦窦口扩大联合下鼻道黏膜治疗真菌性鼻窦炎,清理真菌团块更彻底,可完全清除生物病原体引起的炎症反应,迅速降低术后短期内炎症因子水平,同时避免残留真菌团块繁殖复发引起免疫反应再次升高炎症因子水平;同时联合手术双通路为术后清洗液冲洗、氧气流通提供新的路径,帮助冲洗液、抗炎药物到达深处病灶,可减轻局部炎症反应,加快炎症因子水平恢复正常水平,降低复发风险,维持术后长期炎症因子较低水平[10]。本研究结果显示,术后联合组患者炎症因子水平均低于单一组,提示鼻内镜上颌窦窦口扩大联合下鼻道黏膜开窗术治疗真菌性鼻窦炎患者,对机体造成的炎症反应轻微。
综上,鼻内镜上颌窦窦口扩大联合下鼻道黏膜开窗术治疗真菌性鼻窦炎患者,可清除真菌团块,改善患者临床症状,减轻炎症反应,安全性良好,值得临床推广。

