腹腔镜袖状胃切除术治疗肥胖合并2 型糖尿病的疗效及对手术相关参数与预后的影响
尹小彬,谢兴江,何 瑶
(成都市温江区人民医院胃肠外科,四川 成都 611130)
肥胖与2 型糖尿病均为常见疾病,且互为危险因素,在疾病进展中相互关联,形成一定的恶性循环,且以往的研究证实,肥胖合并2 型糖尿病的患者其血脂异常、微血管病变、合并大血管病变的发生率明显高于非肥胖的2 型糖尿病者,因此减重对于改善患者预后具有重要意义[1-2]。腹腔镜下胃旁路术与腹腔镜下袖状胃切除术均为临床治疗肥胖合并2 型糖尿病的常见术式,其中腹腔镜下胃旁路术通过重新排列患者小肠位置,对食物消化途径进行改造,减缓胃部排空速度,实现减重目的;腹腔镜下袖状胃切除术垂直切割患者胃大弯,减少胃容量,降低饥饿感,进而达成减重目的[3-4]。现临床有关两种手术的疗效优劣尚存在一定的争议,鉴于此,本研究通过对比两种手术方式治疗肥胖合并2 型糖尿病中的效果,现报道如下。
1 资料与方法
1.1 一般资料选取2019 年4 月至2022 年4 月间于成都市温江区人民医院接受腹腔镜手术治疗的肥胖合并2 型糖尿病患者94 例,以随机数字表法分为两组,各47 例。对照组患者中男性26 例,女性21 例;BMI 28~37 kg/m2,平均(31.48±1.51) kg/m2;年龄40~63岁,平均(53.15±3.35)岁;糖尿病病程5~14 年,平均(9.61±1.94)年。观察组患者中男性27 例,女性20 例;BMI 28~38 kg/m2,平均(31.52±1.48) kg/m2;年龄39~62岁,平均(52.73±3.26)岁;糖尿病病程5~13 年,平均(9.22±2.17)年。两组患者一般资料比较,差异无统计学意义(P>0.05),组间可比。诊断标准:参照《中国肥胖和2 型糖尿病外科治疗指南(2014)》[5]中的相关诊断标准。纳入标准:与上述诊断标准相符;具备手术指征;系统内科减重失败;主要器官功能无异常。排除标准:继发性肥胖;1 型糖尿病患;近半年内有心肌梗死及脑血管疾病史;有精神疾病,无法配合完成研究。本研究经院内医学伦理委员会批准,患者及家属签署知情同意书。
1.2 手术方法对照组患者行腹腔镜下胃旁路术:患者取仰卧位,气管插管进行全身麻醉,通过5 孔法建立气腹,显露食管下段、贲门、食管胃角(His 角),于贲门下3 cm 进行肝胃韧带断离,分离胃后壁,使用直线分割缝合器(无锡博康医疗器械有限公司,型号:QJ-A)切断胃底部,从胃小弯侧向贲门处进行断离,保留15~25 mL胃囊,旷置胃远端,于十二指肠悬韧带上方75~100 cm处切断小肠,于胃空肠吻合口下75~100 cm 处与空肠作“Y”型吻合,远端空肠与胃小囊行侧处进行吻合。进行腹腔注水,对胃管进行打气检查是否有渗漏情况,缝合切口结束手术。观察组患者行腹腔镜下袖状胃切除术,通过气管插管对患者进行全身麻醉,患者取仰卧,抬高头部,通过4 孔法建立气腹,探查腹腔,显露胃食管交界处,沿胃大弯一侧,对胃网膜左动脉及胃短动脉进行游离切断。保留胃结合部,暴露His 角,置入36F 球囊胃管,沿大弯侧,紧贴导引胃管,以距幽门4 cm 处为起点,向上对胃袖状进行切除,至胃食管交界处,保留完整贲门,建立容积为100 mL 的袖状胃,缝合加固胃残端,吻合口确认止血后,放置腹腔管并缝合切口结束手术。两组患者术后均随访12 个月,观察预后效果。
1.3 观察指标①手术相关指标。包括手术时间、下床活动时间、术后肛门排气时间、进流质饮食时间及术中出血量。②一般生理指标。比较两组患者术后12 个月多余体质量下降百分比(%EWL) [%EWL=(术前体质量-术后体质量)/体质量超出量×100%]、 BMI [BMI=体质量(kg) / 身高(m)2]、腰臀比(WHR) [WHR=腰围/臀围]。③糖脂代谢。分别于术前及术后12 个月采集两组患者空腹静脉血3 mL,以3 500 r/min 离心10 min取血清,用全自动生化分析仪(迪瑞医疗科技股份有限公司,型号:CS-1200)检测糖化血红蛋白(HbAlc)、空腹C 肽、三酰甘油(TG)、总胆固醇(TC)、低密度脂蛋白(LDL)、高密度脂蛋白(HDL)水平,计算胰岛素抵抗指数(HOMA-IR),HOMA-IR=空腹胰岛素×空腹血糖/22.5。④并发症。统计两组患者随访期间切口感染、贫血、胃食管反流、腹腔内出血、梗阻等发生情况。
1.4 统计学方法采用SPSS 22.0 统计学软件分析数据,计数资料以[ 例(%)]表示,行χ2检验;计量资料符合正态分布且方差齐,以(±s)表示,行t检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 两组患者手术相关参数比较与对照组比,观察组患者手术时间、术后肛门排气时间均更短,差异均有统计学意义(均P<0.05);两组患者下床活动、进流质饮食时间及术中出血量比较,差异均无统计学意义(均P>0.05),见表1。
表1 两组患者手术相关参数比较( ±s)
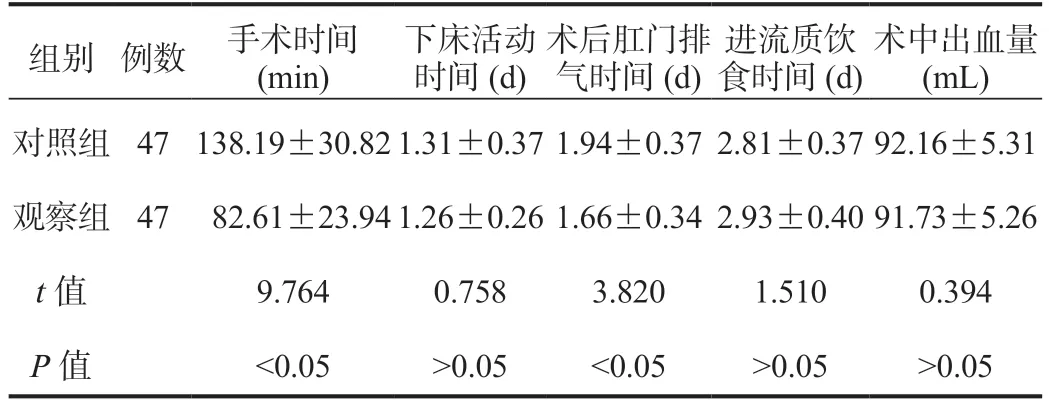
表1 两组患者手术相关参数比较( ±s)
术中出血量(mL)对照组 47 138.19±30.82 1.31±0.37 1.94±0.37 2.81±0.37 92.16±5.31观察组 47 82.61±23.94 1.26±0.26 1.66±0.34 2.93±0.40 91.73±5.26 t 值9.7640.7583.8201.5100.394 P 值<0.05>0.05<0.05>0.05>0.05组别 例数 手术时间(min)下床活动时间(d)术后肛门排气时间(d)进流质饮食时间(d)
2.2 两组患者生理指标比较两组患者术后12 个月%EWL比较,差异无统计学意义(P>0.05);与术前比,术后12 个月两组患者BMI、WHR 均显著下降,差异均有统计学意义(均P<0.05),术后12 个月两组间比较,差异均无统计学意义(均P>0.05),见表2。
表2 两组患者生理指标比较( ±s)
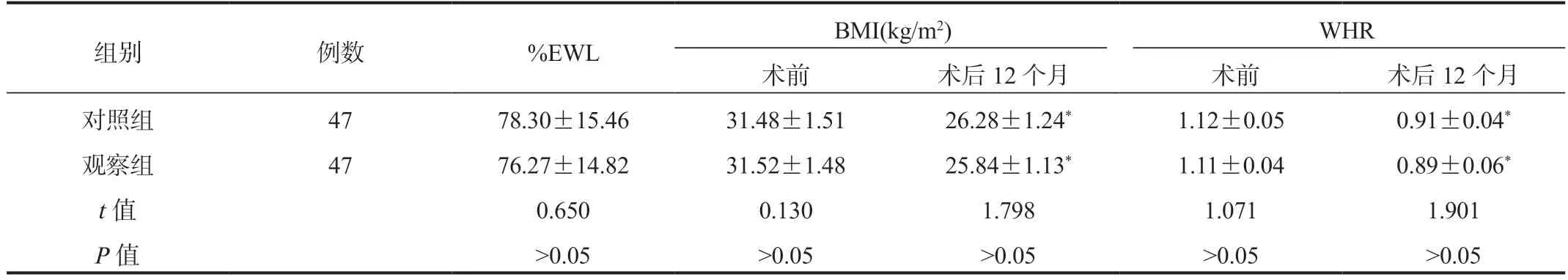
表2 两组患者生理指标比较( ±s)
注:与术前比,*P<0.05。%EWL:多余体质量下降百分比;WHR:腰臀比。
组别例数%EWLBMI(kg/m2)WHR术前术后12 个月术前术后12 个月对照组4778.30±15.4631.48±1.5126.28±1.24*1.12±0.050.91±0.04*观察组4776.27±14.8231.52±1.4825.84±1.13*1.11±0.040.89±0.06*t 值0.6500.1301.7981.0711.901 P 值>0.05>0.05>0.05>0.05>0.05
2.3 两组患者糖脂代谢指标比较与术前比,术后12 个月两组患者HbA1c、空腹C 肽、TG、TC、LDL、HOMA-IR 水平均显著降低,HDL 水平显著升高,差异均有统计学意义(均P<0.05);两组间比较,差异均无统计学意义(均P>0.05),见表3。
表3 两组患者糖脂代谢指标比较(±s)
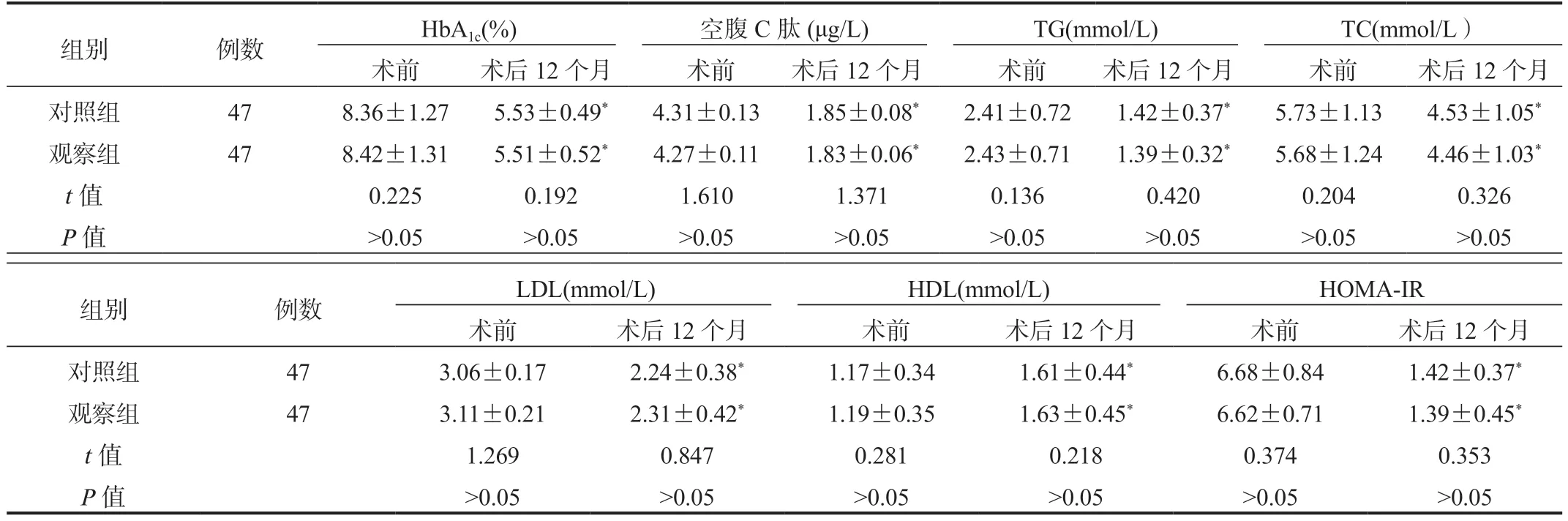
表3 两组患者糖脂代谢指标比较(±s)
注:与术前比,*P<0.05。HbAlc:糖化血红蛋白;TG:三酰甘油;TC:总胆固醇;LDL:低密度脂蛋白;HDL:高密度脂蛋白;HOMA-IR:胰岛素抵抗指数。
组别例数HbA1c(%)空腹C 肽(μg/L)TG(mmol/L)TC(mmol/L)术前术后12 个月术前术后12 个月术前术后12 个月术前术后12 个月对照组478.36±1.275.53±0.49*4.31±0.131.85±0.08*2.41±0.721.42±0.37*5.73±1.134.53±1.05*观察组478.42±1.315.51±0.52*4.27±0.111.83±0.06*2.43±0.711.39±0.32*5.68±1.244.46±1.03*t 值0.2250.1921.6101.3710.1360.4200.2040.326 P 值>0.05>0.05>0.05>0.05>0.05>0.05>0.05>0.05组别例数LDL(mmol/L)HDL(mmol/L)HOMA-IR术前术后12 个月术前术后12 个月术前术后12 个月对照组473.06±0.172.24±0.38*1.17±0.341.61±0.44*6.68±0.841.42±0.37*观察组473.11±0.212.31±0.42*1.19±0.351.63±0.45*6.62±0.711.39±0.45*t 值1.2690.8470.2810.2180.3740.353 P 值>0.05>0.05>0.05>0.05>0.05>0.05
2.4 两组患者随访期间并发症发生情况比较随访期间,对照组发生胃食管反流3 例,并发症总发生率为6.38%(3/47),观察组发生胃食管反流1 例,腹腔内出血1 例,并发症总发生率为4.26%(2/47),两组比较,差异无统计学意义(χ2=0.000,P>0.05)。
3 讨论
肥胖合并2 型糖尿病患者机体代谢紊乱,同时还会降低胰岛素敏感性,引发血脂异常,使心血管疾病发生风险进一步增加。外科手术在有效减重的同时,还能够有效改善患者代谢水平,是治疗肥胖合并2 型糖尿病的有效手段。
腹腔镜下胃旁路术术中操作较为复杂,需在胃近端保留胃囊,使所摄入食物能够直接在小段胃肠中与胆汁混合,实现对人体消化道结构的改变,手术难度较大,手术时间较长[6]。而腹腔镜下袖状胃切除术术中仅需切割缝合胃大弯,无需改变消化道结构,手术操作较为简单,手术时间较短,对患者损伤小,利于术后恢复[7]。本研究中,观察组患者手术时间、术后肛门排气时间均显著短于对照组,提示腹腔镜下袖状胃切除术在肥胖合并2 型糖尿病患者的治疗中,能够有效缩短手术时间,利于术后恢复。
腹腔镜下胃旁路术改变了患者消化道消化食物的途径,胃排空速度减缓;腹腔镜下袖状胃切除术则减少患者胃容量,进而抑制刺激人体产生饥饿感的荷尔蒙分泌,两种术式均能够有效减少患者食物摄入,实现减重,降低BMI 及WHR[8]。肥胖合并2 型糖尿病患者体内血液中游离脂肪酸含量较高,可抑制葡萄糖对胰岛细胞的刺激,提高胰岛素抵抗,导致糖脂代谢紊乱。腹腔镜下胃旁路术能够起到十二指肠隔离效果,使患者大部分胃功能被关闭,肠道吸收面积减小,同时还能够通过胃肠道激素水平改善机体血糖代谢水平,进而起到明显的调脂、降糖效果。腹腔镜下袖状胃切除术完整切除胃底,降低胃容量,减少胃饥饿素的分泌,从而减少食物的摄入,降低体内糖含量,有效控制血糖。同时胃饥饿素的减少,对胰岛素敏感性起到一定的抑制作用,提升糖耐量,促使机体胰岛素分泌调节糖脂代谢[9-10]。本研究中,与术前比,术后12 个月后两组患者BMI、WHR 及HbA1c、空腹C 肽、TG、TC、LDL、HOMA-IR 水平均下降,HDL 水平均升高,但%EWL 及上述指标组间比较,以及组间并发症总发生率比较,差异均无统计学意义,提示腹腔镜下袖状胃切除术在肥胖合并2 型糖尿病患者中的应用与腹腔镜下胃旁路术的治疗效果相当,均具备较好的减重、降糖、调脂效果,安全性相当。
综上,腹腔镜下袖状胃切除术在肥胖合并2 型糖尿病患者中的应用与腹腔镜下胃旁路术的治疗效果相当,均具备较好的减重、降糖、调脂效果,安全性相当,但腹腔镜下袖状胃切除术操作较为简单,可有效缩短手术时间,利于胃肠功能恢复,但本研究术后随访时间较短,缺少长期随访观察,后续需进一步延长随访周期深入研究。

