地塞米松联合巴曲酶对突发性耳聋患者听力情况、睡眠质量的影响分析
吕建 徐登平
突发性耳聋是耳科急诊常见的疾病, 指的是无明显诱发原因, 听觉突然出现损伤的一种急症, 多与情绪波动、劳累、过度的激动、生气、着急、工作压力密切相关[1]。每10 万人中可能会有5~30 人发生突发性耳聋, 可能显著降低患者生活质量, 但因该疾病经常未被诊断和(或)在几天内恢复, 导致其真实发生率尚不清楚[2]。关于突发性耳聋的发病机制, 临床提出了多种理论, 包括病毒感染、血管闭塞、迷路膜破裂、免疫介导机制和耳蜗内异常的细胞应激反应, 但确切机制并不明确[3]。突发性耳聋可伴有耳鸣、耳堵塞感、眩晕、恶心、呕吐等表现, 且存在不同程度的心理疾病,极易产生抑郁、焦虑等负性情绪, 影响患者的生活质量, 临床以药物治疗为主。巴曲酶对突发性耳聋患者能够起到降低血粘稠度, 分解血纤维蛋白原, 抑制血栓的形成[4]。地塞米松是一种临床上常用的激素类药物,通过调节内耳电解质平衡和淋巴液稳定, 从而有效改善患者耳鸣症状[5]。基于此, 本文选取2020 年2 月~2022 年2 月本院医治的72 例突发性耳聋患者, 观察地塞米松联合巴曲酶对突发性耳聋患者的疗效, 具体报告如下。
1 资料与方法
1.1 一般资料 选取2020 年2 月~2022 年2 月本院医治的72 例突发性耳聋患者, 以随机数字表法分成对照组和观察组, 各36 例。对照组男23 例, 女13 例;年龄41~78 岁, 平均年龄(51.27±8.91)岁;病程1~6 周,平均病程(3.09±0.97)周;单侧耳聋22 例, 双侧耳聋14 例。观察组男25 例, 女11 例;年龄40~77 岁,平均年龄(52.18±8.78)岁;病程1~7 周, 平均病程(3.82±1.07)周;单侧耳聋24 例, 双侧耳聋12 例。两组患者的一般资料比较, 差异无统计学意义(P>0.05),具有可比性。纳入标准:均存在耳鸣、耳闷、眩晕等体征;经相关检查符合突发性耳聋诊断标准;认知、智力功能正常。排除标准:合并严重咽部疾病;合并凝血功能障碍;中途退出研究。
1.2 方法 对照组实施巴曲酶治疗, 首次剂量为10 BU, 维持量可视患者情况酌情给予, 一般为5 BU, 隔日1 次, 药液使用前用100 ml 生理盐水稀释, 静脉滴注1 h 以上。观察组实施地塞米松联合巴曲酶治疗, 其中巴曲酶用药方法与对照组一致。口服地塞米松3.00 mg,2 次/d。维持量视病情而定, 约0.75 mg/d。长期服地塞米松片后, 停药前应逐渐减量, 医护人员对待患者应耐心、亲切、和蔼、周到, 保护患者的自尊心, 使患者感到被重视、受人尊敬、有独立人格, 耐心听取患者的主诉并给予充分的同情和理解。两组均治疗1 个月。
1.3 观察指标及判定标准 ①比较两组治疗前后听力情况, 对耳鸣、耳闷、眩晕情况进行评分, 每项评分0~7 分, 听力越优则评分越低[6]。②比较两组治疗前后凝血功能, 包括TT、APTT、PT、FIB[7]。③比较两组治疗前后体液免疫功能, 包括免疫球蛋白A、免疫球蛋白G、免疫球蛋白M[8]。④比较两组治疗前后内皮功能, 包括超氧化物歧化酶、脂质过氧化物、一氧化氮[9]。⑤比较两组治疗前后睡眠质量, 采用睡眠障碍评定量表(SDRS)进行评估, 包括早段失眠程度、早段失眠频度、中段失眠程度、中段失眠频度、末段失眠程度、末段失眠频度、睡眠充分与否、睡眠长度、醒后不适感、睡眠质量等内容, 每项评分0~4 分, 睡眠质量越优则评分越低[10]。
1.4 统计学方法 采用SPSS20.0 统计学软件进行统计分析。计量资料以均数±标准差(±s)表示, 采用t 检验;计数资料以率(%)表示, 采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组治疗前后听力情况比较 治疗前, 两组耳鸣、耳闷、眩晕评分比较, 差异无统计学意义(P>0.05);治疗后, 两组耳鸣、耳闷、眩晕评分均低于本组治疗前,且观察组低于对照组, 差异有统计学意义(P<0.05)。见表1。
表1 两组治疗前后听力情况比较( ±s, 分)

表1 两组治疗前后听力情况比较( ±s, 分)
注:与本组治疗前比较, aP<0.05;与对照组治疗后比较, bP<0.05
组别 例数 耳鸣 耳闷 眩晕治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 5.98±1.08 3.21±0.56a 5.65±1.20 3.73±1.26a 5.23±1.26 3.28±1.09a观察组 36 5.35±1.96 1.39±0.51ab 5.76±1.15 1.37±0.78ab 5.25±1.05 1.41±0.72ab t 1.689 14.417 0.397 9.555 0.073 8.589 P 0.096 0.000 0.693 0.000 0.942 0.000
2.2 两组治疗前后凝血功能比较 治疗前, 两组TT、APTT、PT、FIB 比较, 差异无统计学意义(P>0.05);治疗后, 两组TT、APTT、PT 均长于本组治疗前, FIB均低于本组治疗前, 且观察组TT、APTT、PT 长于对照组, FIB 低于对照组, 差异有统计学意义(P<0.05)。见表2。
表2 两组治疗前后凝血功能比较( ±s)
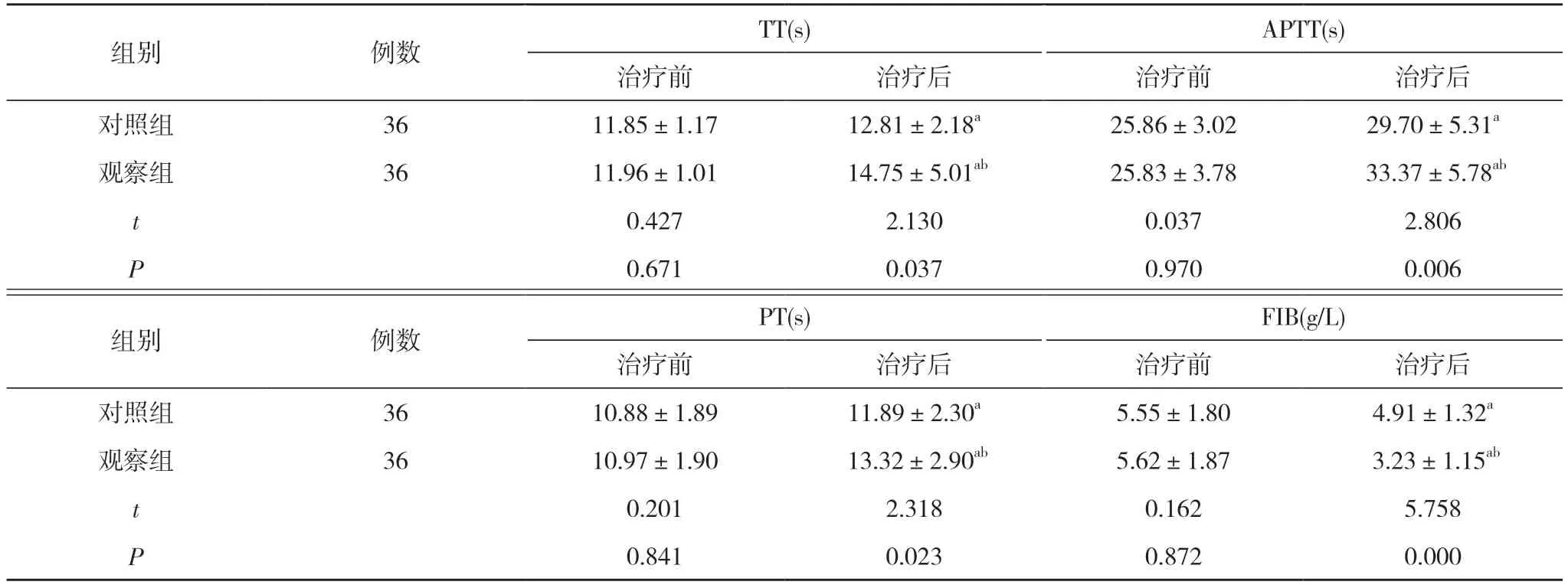
表2 两组治疗前后凝血功能比较( ±s)
注:与本组治疗前比较, aP<0.05;与对照组治疗后比较, bP<0.05
组别 例数 TT(s) APTT(s)治疗前 治疗后 治疗前 治疗后对照组 36 11.85±1.17 12.81±2.18a 25.86±3.02 29.70±5.31a观察组 36 11.96±1.01 14.75±5.01ab 25.83±3.78 33.37±5.78ab t 0.427 2.130 0.037 2.806 P 0.671 0.037 0.970 0.006组别 例数 PT(s) FIB(g/L)治疗前 治疗后 治疗前 治疗后对照组 36 10.88±1.89 11.89±2.30a 5.55±1.80 4.91±1.32a观察组 36 10.97±1.90 13.32±2.90ab 5.62±1.87 3.23±1.15ab t 0.201 2.318 0.162 5.758 P 0.841 0.023 0.872 0.000
2.3 两组治疗前后体液免疫功能比较 治疗前, 两组免疫球蛋白A、免疫球蛋白G、免疫球蛋白M 比较,差异无统计学意义(P>0.05);治疗后, 两组免疫球蛋白A、免疫球蛋白G、免疫球蛋白M 均高于本组治疗前,且观察组高于对照组, 差异有统计学意义(P<0.05)。见表3。
表3 两组治疗前后体液免疫功能比较( ±s, g/L)
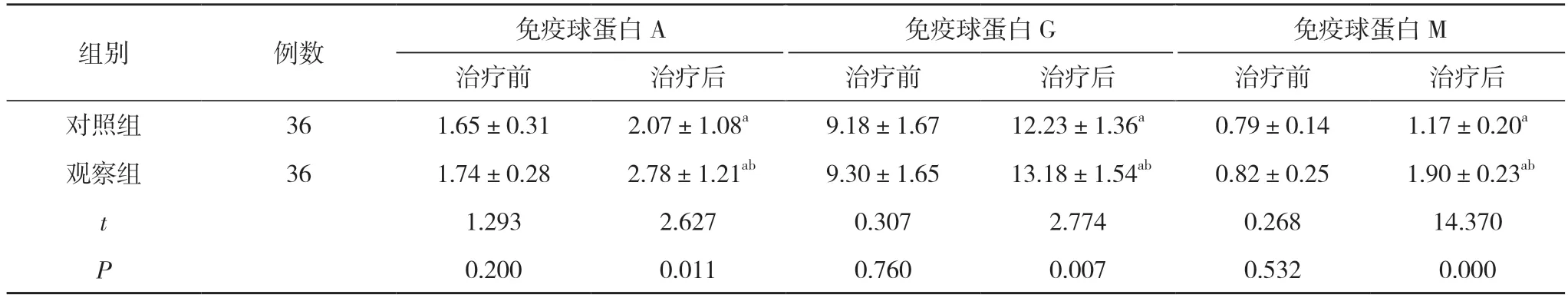
表3 两组治疗前后体液免疫功能比较( ±s, g/L)
注:与本组治疗前比较, aP<0.05;与对照组治疗后比较, bP<0.05
组别 例数 免疫球蛋白A 免疫球蛋白G 免疫球蛋白M治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 1.65±0.31 2.07±1.08a 9.18±1.67 12.23±1.36a 0.79±0.14 1.17±0.20a观察组 36 1.74±0.28 2.78±1.21ab 9.30±1.65 13.18±1.54ab 0.82±0.25 1.90±0.23ab t 1.293 2.627 0.307 2.774 0.268 14.370 P 0.200 0.011 0.760 0.007 0.532 0.000
2.4 两组治疗前后内皮功能比较 治疗前, 两组超氧化物歧化酶、脂质过氧化物、一氧化氮比较, 差异无统计学意义(P>0.05);治疗后, 两组超氧化物歧化酶、一氧化氮高于本组治疗前, 脂质过氧化物低于本组治疗前, 且观察组超氧化物歧化酶、一氧化氮高于对照组, 脂质过氧化物低于对照组, 差异有统计学意义(P<0.05)。见表4。
表4 两组治疗前后内皮功能比较( ±s)

表4 两组治疗前后内皮功能比较( ±s)
注:与本组治疗前比较, aP<0.05;与对照组治疗后比较, bP<0.05
组别 例数 超氧化物歧化酶(U/L) 脂质过氧化物(μmol/L) 一氧化氮(μmol/L)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 95.89±6.07 101.31±7.91a 6.62±1.08 5.51±0.62a 37.67±6.40 48.32±7.22a观察组 36 95.17±6.63 108.60±7.82ab 6.21±1.77 4.86±0.51ab 37.07±6.12 67.10±7.15ab t 0.481 3.932 1.186 4.858 0.407 11.089 P 0.632 0.000 0.239 0.000 0.686 0.000
2.5 两组治疗前后睡眠质量比较 治疗前, 两组早段失眠程度、早段失眠频度、中段失眠程度、中段失眠频度、末段失眠程度、末段失眠频度、睡眠充分与否、睡眠长度、醒后不适感、睡眠质量评分比较, 差异无统计学意义(P>0.05);治疗后, 两组早段失眠程度、早段失眠频度、中段失眠程度、中段失眠频度、末段失眠程度、末段失眠频度、睡眠充分与否、睡眠长度、醒后不适感、睡眠质量评分均低于本组治疗前, 且观察组低于对照组, 差异有统计学意义(P<0.05)。见表5。
表5 两组治疗前后睡眠质量比较( ±s, 分)

表5 两组治疗前后睡眠质量比较( ±s, 分)
注:与本组治疗前比较, aP<0.05;与对照组治疗后比较, bP<0.05
组别 例数 早段失眠程度 早段失眠频度 中段失眠程度治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 2.06±1.37 1.38±0.42a 2.29±1.00 1.43±0.61a 2.57±1.43 1.89±0.36a观察组 36 2.31±1.26 0.87±0.23ab 2.17±1.12 0.78±0.56ab 2.35±1.41 0.52±0.21ab t 0.806 6.390 0.480 4.710 0.657 19.723 P 0.423 0.000 0.633 0.000 0.513 0.000组别 例数 中段失眠频度 末段失眠程度 末段失眠频度治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 2.75±1.33 1.78±0.57a 2.90±1.33 1.86±0.19a 2.93±1.47 1.56±0.23a观察组 36 2.65±1.31 0.35±0.41ab 2.96±1.23 0.77±0.26ab 2.86±1.63 0.87±0.12ab t 0.321 12.220 0.199 20.309 0.191 15.959 P 0.749 0.000 0.843 0.000 0.849 0.000组别 例数 睡眠充分与否 睡眠长度 醒后不适感 睡眠质量治疗前 治疗后 治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 36 2.89±1.06 1.67±0.50a 2.83±1.55 1.76±0.26a 2.85±1.33 1.87±0.61a 2.17±1.35 1.43±0.59a观察组 36 2.93±1.32 0.79±0.22ab 2.97±1.35 0.89±0.27ab 2.90±1.75 0.78±0.33ab 2.39±1.29 0.67±0.20ab t 0.142 9.666 0.409 13.926 0.136 9.430 0.707 7.320 P 0.888 0.000 0.684 0.000 0.892 0.000 0.482 0.000
3 讨论
突发性耳聋, 或称“特发性突发性聋”, 简称“突发性聋”或“突聋”, 是指突然发生的、原因不明的感音神经性听力损失, 是神经性耳聋中的一种特殊类型,其病机较为复杂, 如血压高、高血脂以及病毒感染等,都可以造成内耳的微循环障碍, 尚未明确具体病因, 继而诱发突发性耳聋[11]。该疾病主要症状为听力下降、耳鸣、眩晕等, 无其他脑神经症状, 多数患者单耳发病,极少数可同时或先后相继侵犯两耳[12]。因此, 为该类患者给予有效的治疗方案尤为重要。
目前临床上突发性耳聋多采用综合治疗的方法,有效率在70%左右。开始治疗的时间与预后有一定的关系, 因此应该在发病后的7~10 d 尽早治疗。目前治疗突发性耳聋的药物有糖皮质激素药物、改善内耳微循环的药物、溶栓和抗凝药物、高压氧治疗等[13,14]。巴曲酶是治疗突发性耳聋的一种药物, 通过静脉给药能够降低全血的浓度、血浆粘稠度, 使血管阻力下降,增强红细胞的通透性, 促进滤过能力、变形能力也得到提升;同时巴曲酶使溶解血栓作用加速进行, 缺血部位得到快速的恢复, 从而达到治疗血栓和防止血栓复发的作用[15,16]。地塞米松属于糖皮质激素类药物,通过鼓室内注射将糖皮质激素类药物直接作用于内耳,可有效减轻和防止组织对炎症产生的不良反应, 从根本上达到减轻炎症反应目的[17,18]。本次结果显示:治疗后, 两组耳鸣、耳闷、眩晕评分均低于本组治疗前,且观察组低于对照组, 差异有统计学意义(P<0.05)。治疗后, 两组TT、APTT、PT 均长于本组治疗前, FIB 均低于本组治疗前, 且观察组TT、APTT、PT 长于对照组,FIB 低于对照组, 差异有统计学意义(P<0.05)。治疗后,两组免疫球蛋白A、免疫球蛋白G、免疫球蛋白M 均高于本组治疗前, 且观察组高于对照组, 差异有统计学意义(P<0.05)。治疗后, 两组超氧化物歧化酶、一氧化氮高于本组治疗前, 脂质过氧化物低于本组治疗前, 且观察组超氧化物歧化酶、一氧化氮高于对照组, 脂质过氧化物低于对照组, 差异有统计学意义(P<0.05)。治疗后, 两组早段失眠程度、早段失眠频度、中段失眠程度、中段失眠频度、末段失眠程度、末段失眠频度、睡眠充分与否、睡眠长度、醒后不适感、睡眠质量评分均低于本组治疗前, 且观察组低于对照组, 差异有统计学意义(P<0.05)。提示地塞米松联合巴曲酶治疗突发性耳聋患者疗效显著。探究原因发现:①地塞米松可减轻和防止组织对炎症的反应, 从而减轻炎症的表现;激素能抑制炎症细胞, 包括巨噬细胞和白细胞在炎症部位的集聚, 并抑制吞噬作用、溶酶体酶的释放以及炎症化学中介物的合成和释放[19,20]。②地塞米松具有免疫抑制作用, 包括防止或抑制细胞介导的免疫反应, 延迟性的过敏反应, 减少T 淋巴细胞、单核细胞、嗜酸性细胞的数目, 降低免疫球蛋白与细胞表面受体的结合能力, 并抑制白细胞介素的合成[21,22]。
综上所述, 对突发性耳聋患者采取地塞米松联合巴曲酶治疗效果显著, 其不仅能够改善患者听力情况,同时对睡眠质量有着正向影响, 能够为患者的身体健康提供坚实的保障, 值得于临床进行推广和使用。

