新生儿腋静脉PICC置管最佳体内置入预测长度的临床建模初探
赵 倩,周莲娟
浙江大学医学院附属儿童医院,浙江杭州 310052
经外周静脉穿刺的中心静脉导管(peripherally inserted central venous catheter,PICC)是危重患儿建立静脉营养以及应用刺激性药物通路的首要选择。《输液治疗护理实践指南与实施细则》[1]中指出,PICC头端应位于上腔静脉内下1/3及靠近右心房连接处,不进入右心房,以减少相应的并发症。准确地测量置管长度是PICC头端到达理想位置的关键[2]。常规根据患者的体表骨性标志进行长度测量[3]。但临床观察发现,PICC预留的长短经常影响最终尖端的位置[4]。为此,本研究对134例新生儿腋静脉PICC置管相关资料进行分析,推导出新生儿腋静脉PICC置管的最佳体内置入预测长度方程,并将其应用于临床进行验证,现报告如下。
1 对象与方法
1.1 对象
选取2017年10月至2021年7月在浙江大学医学院附属儿童医院住院新生儿作为研究对象。家长知晓研究目的,并签署知情同意书,且征得医院伦理委员会批准,批件号:2020-IRB-157。纳入标准:有PICC穿刺适应证的新生儿(0~28 d或矫正胎龄<44周的患儿),包括超早产儿、输注营养液≥ 5 d、输注高渗性液体、输注pH9的液体或药物;行腋静脉PICC置管;建模组选取在X线下PICC定位成功新生儿。排除标准:呼吸系统异常、体表心电图异常、先天性心脏病、肩颈畸形等患儿。按样本建模一般原则[5],对相关系数为0.9以上两样本之间的检验在80%效能下,按0.05检验水准下只要有40例以上就足够达到要求。本研究收集的总样本量179例,选取2017年10月至2019年6月符合纳入标准和排除标准的134例患儿进入建模组,选取2019年12月至2021年7月符合纳入标准和排除标准的45例患儿进入验证组。
1.2 方法
1.2.1穿刺前置管体表长度的测量方法
由PICC专业护士按照PICC穿刺常规进行PICC穿刺前测量。传统体表测量长度为上臂外展,预穿刺点至右胸锁关节内侧,足月儿加1.0 cm,早产儿加0.5 cm,记录长度为穿刺前测量的体表长度。
1.2.2导管头端位于上腔静脉内下1/3及靠近右心房连接处的判断标准
X线摄片显示PICC导管尖端定位在T4~T6水平之间[6]。
1.2.3收集资料
通过医院病案资料回顾收集患儿PICC穿刺相关资料,包括患儿性别、年龄、胎龄、置管时身高及体重、穿刺前测量的体表长度、X线定位测量置管长度(建模组)等。
1.2.4统计学方法
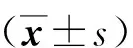
2 结果
2.1 建模组患儿的一般资料
建模组患儿134例,在左腋静脉置入PICC 48例,其中坏死性小肠结肠炎14例、化脓性脑膜炎7例、低血糖5例、巨细胞病毒感染4例、其他疾病18例,属于早产儿32例、足月儿16例;右腋静脉置入PICC 86例,其中坏死性小肠结肠炎24例、消化道畸形13例、肠梗阻12例、化脓性脑膜炎9例、巨细胞感染8例、先天性巨结肠5例、低血糖5例、其他疾病10例,属于早产儿48例、足月儿42例。患儿其他一般资料见表1。

表1 建模组患儿的一般资料
2.2 患儿的一般资料与腋静脉PICC置管最佳体内置入长度的相关分析
建模组患儿均为PICC在X线下定位成功者,X线定位测量置管长度即为腋静脉PICC最佳体内置入长度。Pearson相关分析显示,最佳体内置入长度与穿刺前测量的体表长度相关性最强,见表2、表3。

表2 患儿的一般资料与左腋静脉PICC置管最佳体内置入长度的相关分析(r)

表3 患儿的一般资料与右腋静脉PICC置管最佳体内置入长度的相关分析(r)
2.3 新生儿腋静脉PICC置管最佳体内置入预测长度模型的建立
Pearson相关分析结果可见,置管长度与身高、体重都有一定的相关性,但考虑到新生儿四肢肢体增长与体重增长不成比例的特殊性,且从专业及简化角度只能选择一个指标来预测,故选择相关性最强的指标进行预测,以PICC最佳体内置入长度的原始值为因变量,以Pearson相关分析显示有统计学意义且相关性最强的穿刺前测量的体表长度的原始值为自变量,进行建模。腋静脉PICC最佳体内置入预测长度的线性回归建模结果,见表4。根据回归模型结果,推导出最佳置入长度方程,右腋静脉PICC穿刺最佳置入长度=1.136+0.885×(穿刺前测量的体表长度),左腋静脉PICC穿刺最佳置入长度=1.289+0.885×(穿刺前测量的体表长度)。

表4 腋静脉PICC最佳体内置入预测长度的回归建模结果
2.4 新生儿腋静脉PICC置管最佳体内置入预测长度模型预测效果分析
本研究结果显示,腋静脉PICC最佳置入长度用体表测量长度建模,模型相关系数r=0.918,R2=0.842,采用穿刺前测量的体表长度能较好地预测PICC最佳置入长度。以PICC最佳置入长度(Y)为因变量,以穿刺前测量的体表长度(X)为自变量,进行建模,建模所得标准化残差平均数为0.000,标准差为0.992,建模预测残差分布见图1,模型残差较小,用方程所得的穿刺最佳置入长度预测最佳置入长度一致性较好。
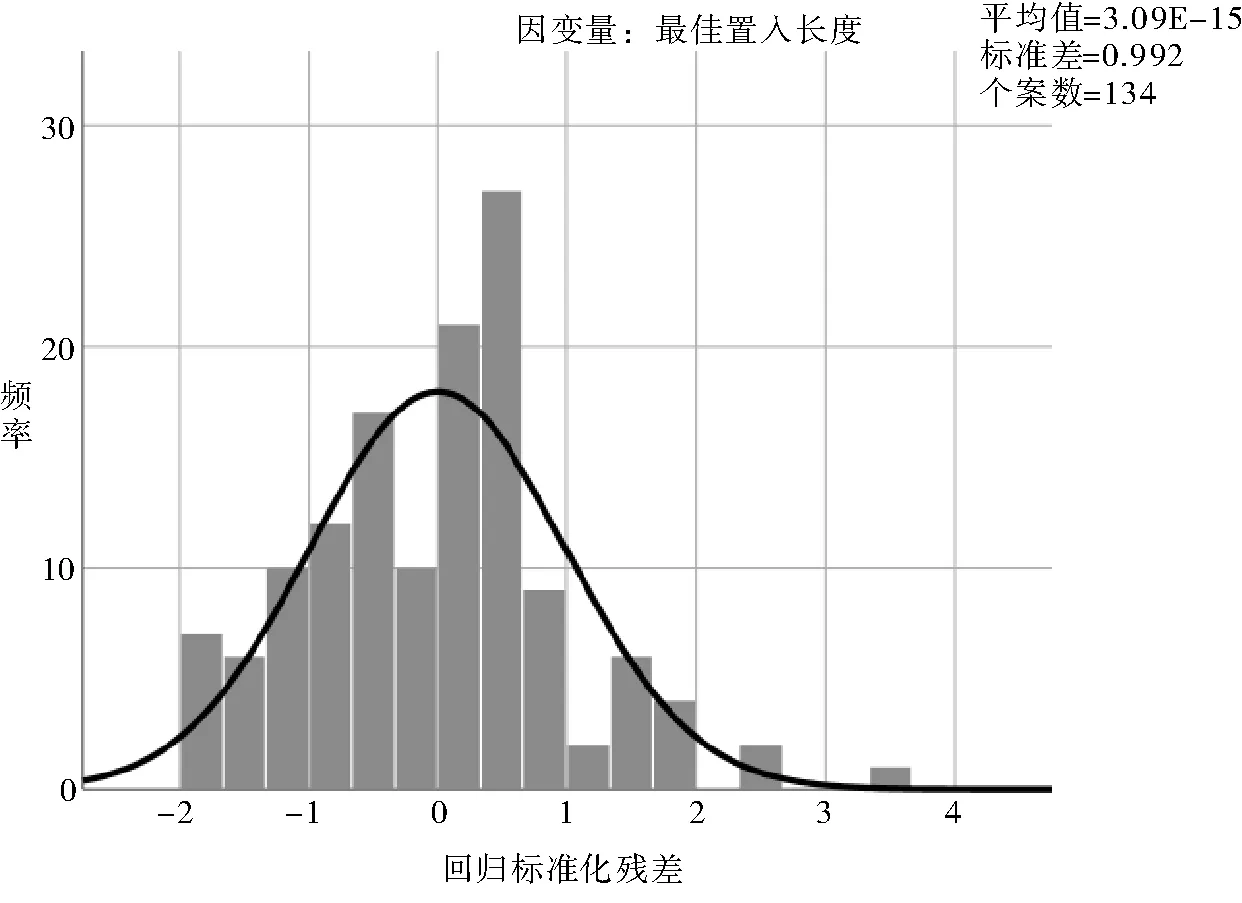
图1 建模组最佳置入长度预测残差分布图
2.5 新生儿腋静脉PICC置管最佳体内置入预测长度模型临床验证
验证组患儿45例,其中男26例、女19例;年龄1~92 d;胎龄29~43周;穿刺前体重1.6~4.8 kg;早产儿25例,足月儿20例;低血糖5例、坏死性小肠结肠炎12例、化脓性脑膜炎9例、巨细胞感染5例、其他病例14例;左腋静脉PICC穿刺27例,右腋静脉PICC穿刺18例。通过新生儿腋静脉PICC置管最佳体内置入预测长度模型,判断27例左腋静脉PICC穿刺患儿的最佳体内置入预测长度为9.70~12.35 cm,平均9.63 cm,经X线定位PICC最佳体内置入长度为9.80~13.00 cm,平均9.59 cm;判断18例右腋静脉PICC穿刺患儿的最佳体内置入预测长度为6.89~9.10 cm,平均7.85 cm,经X线定位PICC最佳体内置入长度为6.50~9.50 cm,平均7.99 cm。通过分析预测长度与最佳长度的残差,标准化残差平均数为0.10 cm,标准差0.027,验证结果在临床上可接受。
3 讨论
3.1 推导预测新生儿腋静脉PICC置管的最佳体内置入长度方程的意义
目前,PICC已被广泛应用于新生儿重症监护室。PICC置入过深或过浅都会影响导管应用的安全性[7]。准确预测PICC最佳体内置入长度对提高PICC导管头端一次性到位率、减少并发症、确保PICC置管质量和使用安全显得尤为重要。目前临床上,新生儿腋静脉PICC置管时主要采用穿刺前测量体表长度进行预估修剪置入体内导管长度,但由于体表测量的误差、体表和血管内导管行走线路的长度并不完全一致,依靠单纯体表测量的长度修剪导管,导致导管置入体内位置不佳,如导管留置太短或者过长,因此需要通过X线定位测量及提取新生儿相关资料的方式以推导新生儿腋静脉PICC置管的最佳体内置入长度方程,帮助临床医护人员较为正确预测新生儿腋静脉PICC置管的最佳体内置入长度。
3.2 预测新生儿腋静脉PICC置管的最佳体内置入长度方程有一定的临床指导价值
新生儿PICC导管因置入长度的不同,置入PICC之前需根据测量长度进行修剪。目前体表长度就是PICC置管中确定导管修剪长度的重要依据。但是,临床发现穿刺前测量的体表长度并不能完全正确预测导管置入的最佳长度。经过建模组资料分析,发现X线定位下PICC最佳体内留置长度与穿刺前测量的体表长度相关性最强,为此,本研究用X线定位134例PICC体内位置准确
的患儿建模得出预测模型,方程为左腋静脉PICC穿刺最佳置入长度=1.289+0.885×(穿刺前测量的体表长度)、右腋静脉PICC穿刺最佳置入长度=1.136+0.885×(穿刺前测量的体表长度),模型相关系数r=0.918,R2=0.842,建模所得标准化残差平均数为0.000,标准差为0.992,将模型应用到45例患儿身上,通过预测长度与最佳长度的残差分析,标准化残差平均数为0.10 cm,标准差0.027,符合模型R2>0.80时、模型残差平均小于0.5 cm,说明预测新生儿腋静脉PICC置管的最佳体内置入长度方程有一定的临床指导价值。
3.3 本研究的不足与展望
本研究结果显示,通过X线定位PICC体内位置、患儿资料推出的腋静脉PICC最佳体内置入长度方程比传统体表预测量长度更稳定,可作为导管置入长度和尖端位置的参考。但本研究仅局限于一家医院重症新生患儿的腋静脉PICC体内最佳长度预测,可能存在偏差,需要进行多中心大范围的验证。同时该方程依赖体表长度的测量结果,需统一测量方法,减少测量误差,从而保证方程计算结果的准确性和稳定性。

