抑郁症患者血清胶质细胞源性神经营养因子、胰岛素样生长因子1水平变化及其与睡眠障碍关系研究
吴松林,张 恩
(1.芜湖市第四人民医院睡眠医学科,安徽 芜湖 241000;2.芜湖市第四人民医院心理科,安徽 芜湖 241000)
抑郁症是最常见的精神疾病之一,而睡眠障碍是抑郁症患者面临的主要问题之一[1]。入睡困难或嗜睡是睡眠障碍的主要表现,给患者的日常生活造成极大困扰[2]。然而,在临床实践中,睡眠障碍总是被认为是抑郁症的伴随物,只有约一半的抑郁症患者会寻求治疗[3]。抗抑郁药和催眠药被广泛用于治疗同时患有抑郁症和睡眠障碍的患者,但某些类型的抗抑郁药可能会导致甚至加重患者睡眠障碍,而催眠药又需要考虑药物依赖和耐药性[4]。因此,探究抑郁症睡眠障碍的机制可能为新型药物的研发提供新思路。作为神经营养因子家族中的重要成员,胶质细胞源性神经营养因子(Glial cell derived neurotrophic factor,GDNF)能促使神经元再生并保护神经元免受外界损伤引起的凋亡[5]。胰岛素样生长因子1(Insulin like growth factor 1,IGF-1)也是一种神经营养因子,受免疫系统调节,参与神经元的生长、分化、再生及可塑等过程[6]。关于抑郁症患者血清GDNF、IGF-1水平变化与睡眠障碍之间的关系相关报道较少。因此,本研究通过测定抑郁症患者血清GDNF、IGF-1水平,并结合匹茨堡睡眠质量指数量表(Pittsburg Sleep Quality Index,PSQI)评分,初步分析抑郁症患者血清GDNF、IGF-1水平与睡眠障碍的关系。
1 资料与方法
1.1 一般资料 选取2021年3月至2023年3月在芜湖市第四人民医院就诊的抑郁症患者120例为抑郁症组,其中男性66例,女性54例;年龄26~69岁;有自杀行为者73例,无自杀行为者47例;首次发病者56例,复发者64例;有家族史者15例,无家族史者105例。病例纳入标准:患者均符合抑郁症诊断标准[7];年龄≥18岁。排除标准:器官性病变或其他非抑郁原因导致的睡眠障碍者;既往有精神病史者;不能配合研究者。另选同期于医院体检健康且自愿参加本研究的志愿者120例为对照组,其中男性63例,女性57例;年龄24~66岁。两组性别、年龄、体重指数(BMI)、受教育年限、体育活动等级量表(PARS-3)评分比较差异无统计学意义(均P>0.05),见表1。受试者及其家属自愿签署知情同意书,本研究经医院伦理委员会批准。

表1 两组一般资料比较
1.2 血清GDNF、IGF-1水平检测 采集抑郁症患者入院后24 h内及体检健康者清晨空腹静脉血5 ml,以4150 r/min离心12 min,收集上清液,采用酶联免疫吸附法测定血清中GDNF、IGF-1水平,试剂盒(批号:SH19042、SH13527)购自合肥森尔生物技术有限公司。

表2 抑郁症组与对照组血清GDNF、IGF-1水平及PSQI评分比较
1.3 PSQI评分和睡眠障碍分组 对所有受试者进行PSQI评分[8],评估范围为最近1个月睡眠质量,总分21分,分值越高表示睡眠质量越差。根据PSQI评分将抑郁症患者分为无睡眠障碍组22例(PSQI评分0~5分)和有睡眠障碍组98例(PSQI评分>5分)。其中,轻度睡眠障碍组28例(PSQI评分6~10分),中度睡眠障碍组43例(PSQI评分11~15分),重度睡眠障碍组27例(PSQI评分16~21分)。
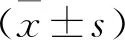
2 结 果
2.1 抑郁症组与对照组血清GDNF、IGF-1水平及PSQI评分比较 见表2。抑郁症组血清GDNF、IGF-1水平低于对照组,PSQI评分高于对照组(均P<0.05)。
2.2 抑郁症患者血清GDNF、IGF-1水平与临床特征的关系 见表3。抑郁症患者血清GDNF、IGF-1水平与自杀行为、发病次数、家族史无关(均P>0.05)。

表3 抑郁症患者血清GDNF、IGF-1水平与临床特征的关系
2.3 无睡眠障碍组与有睡眠障碍组抑郁症患者血清GDNF、IGF-1水平及PSQI评分比较 见表4。有睡眠障碍组血清GDNF、IGF-1水平低于无睡眠障碍组,PSQI评分高于无睡眠障碍组(均P<0.05)。

表4 无睡眠障碍组与有睡眠障碍组抑郁症患者血清GDNF、IGF-1水平及PSQI评分比较
2.4 不同严重程度睡眠障碍抑郁症患者血清GDNF、IGF-1水平及PSQI评分比较 见表5。轻度睡眠障碍组、中度睡眠障碍组和重度睡眠障碍组血清GDNF、IGF-1水平依次降低,PSQI评分依次升高(均P<0.05)。

表5 不同严重程度睡眠障碍抑郁症患者血清GDNF、IGF-1水平及PSQI评分比较
2.5 有睡眠障碍抑郁症患者血清GDNF、IGF-1水平、PSQI评分的相关性分析 有睡眠障碍抑郁症患者血清GDNF与IGF-1水平呈正相关(r=0.553,P<0.001)。血清GDNF、IGF-1水平均与PSQI评分呈负相关(r=-0.680、-0.624,均P<0.001)。
2.6 抑郁症患者血清GDNF、IGF-1水平对睡眠障碍发生的预测价值 见表6。ROC曲线分析结果显示,抑郁症患者血清GDNF、IGF-1单项及两者联合预测睡眠障碍发生的AUC分别为0.767、0.754、0.854。血清GDNF、IGF-1各自单独预测的AUC低于两者联合预测的AUC(Z=2.765、2.978,P= 0.006、0.003)。

表6 抑郁症患者血清GDNF、IGF-1水平对睡眠障碍发生的预测价值
2.7 抑郁症患者发生睡眠障碍的影响因素分析 见表7。以抑郁症患者是否发生睡眠障碍为因变量(否=0,是=1),血清GDNF(≥63.11 pg/ml=0,<63.11 pg/ml=1)、IGF-1(≥30.06 ng/ml=0,<30.06 ng/ml=1)为自变量,行Logistic回归分析,发现GDNF低水平、IGF-1低水平是抑郁症患者发生睡眠障碍的独立危险因素(均P<0.05)。

表7 抑郁症患者发生睡眠障碍影响因素Logistic回归分析
3 讨 论
有研究认为神经营养因子的表达及海马神经的再生受应激影响,且与抑郁症患者的海马萎缩有关,而抑郁治疗使得神经营养因子表达增加,促进海马神经再生,从而改善抑郁症状[9-11]。睡眠障碍通常伴随抑郁发生,且可在抑郁症缓解期间持续存在[12]。睡眠障碍作为抑郁症患者最常见的残留症状之一,可引起抑郁症复发,并且可能造成严重的临床后果[13]。在抑郁症患者中改善睡眠可以改善预后[14]。
研究[15]发现,抑郁大鼠较健康大鼠外周血GDNF mRNA表达显著降低。尚立芝等[16]对120例抑郁症患者进行分析发现,有效治疗后的抑郁症患者血浆GDNF水平显著高于治疗前抑郁症患者。而关于抑郁症患者GDNF水平与睡眠障碍的关系相关报道较少。PSQI评分可以有效评估抑郁症患者主观睡眠质量,具有稳定性、效度及信度均较高的特点,目前临床广泛使用[17]。本研究结果显示,抑郁症患者PSQI评分显著高于健康者,血清GDNF水平显著低于健康者,与黄高雅和王水轮等[18-19]研究结果一致,表明抑郁症患者存在睡眠质量下降的症状,且GDNF水平可能与抑郁症的发生有关。进一步研究发现,有睡眠障碍的抑郁症患者血清GDNF水平显著低于无睡眠障碍的抑郁症患者,说明GDNF水平与抑郁症患者睡眠质量有关。另外,抑郁症患者的睡眠障碍程度越高则血清GDNF水平越低,且有睡眠障碍抑郁症患者血清GDNF水平与PSQI评分呈负相关,进一步证明了GDNF水平参与抑郁症患者病情进展且影响抑郁症患者的睡眠质量。可能原因是抑郁症患者存在神经元损伤,而GDNF的降低无法积极修复神经元损伤、促神经元再生,导致病情发生或进展[20]。多因素分析表明,血清GDNF低水平是抑郁症患者发生睡眠障碍的危险因素,且抑郁症患者血清GDNF预测睡眠障碍发生的AUC为0.767,表明低水平GDNF的抑郁症患者更容易出现睡眠障碍,且GDNF对抑郁症患者睡眠障碍的发生有一定的预测价值。
IGF-1可以增强神经营养因子的合成及活性,参与神经元的分化、再生及可塑[21]。本研究发现IGF-1水平在抑郁症患者血清中较健康者显著降低,推测IGF-1可能与抑郁症的生理病理过程和治疗机制有关。有报道[22]称,血清IGF-1浓度增加与昼夜节律睡眠-觉醒障碍症状改善有关,可能作为昼夜节律睡眠-觉醒障碍的生物标志物。本研究中,有睡眠障碍的抑郁症患者血清IGF-1水平显著低于无睡眠障碍抑郁症患者,且睡眠障碍越重IGF-1水平越低,提示IGF-1水平与抑郁症患者的睡眠障碍有关。进一步相关性分析发现,有睡眠障碍抑郁症患者血清IGF-1水平与PSQI评分呈负相关,且血清GDNF与IGF-1水平呈正相关,提示GDNF和IGF-1可能存在相互作用,共同影响抑郁症患者发生睡眠障碍。本研究还发现,IGF-1低水平是抑郁症患者发生睡眠障碍的危险因素,且抑郁症患者血清IGF-1预测睡眠障碍发生的AUC为0.754,两者联合预测睡眠障碍发生的AUC为0.854,较血清GDNF、IGF-1各自单独预测的AUC更高,表明IGF-1低水平可能诱发抑郁症患者出现睡眠障碍,血清GDNF、IGF-1联合对预测抑郁症患者睡眠障碍的发生有较高效能。
综上所述,有睡眠障碍抑郁症患者血清GDNF、IGF-1呈低水平,且两者与睡眠障碍严重程度有关。血清GDNF、IGF-1对抑郁症患者睡眠障碍的发生有较高预测效能。本研究初步揭示了GDNF、IGF-1与抑郁症患者睡眠障碍的关系,然而纳入样本量较少,缺乏实时动态监测,关于两者对抑郁症患者睡眠障碍的作用机制仍需深入研究。

