凝血酶原时间和血小板参数检验对诊断肝硬化及评估出血风险的价值
孙义琴,袁付平,李勇
高邮市中医医院检验科,江苏高邮 225600
肝硬化属于临床常见慢性肝脏疾病,主要表现为肝掌、肝脾大、黄疸、蜘蛛痣等,其发生与营养障碍、代谢异常、循环障碍等密切相关,对患者健康有严重威胁[1-2]。肝硬化可分为代偿期、失代偿期两个阶段。在失代偿期,患者可伴肝功能异常、门静脉高压等,但在代偿期,患者肝脏仍然具有较强的代偿能力,故缺乏典型表现[3]。对肝硬化患者,在代偿期明确诊断并积极治疗,能控制病情进展,改善患者预后,故有必要探讨有效的早期诊断方案[4-5]。而近年来,肝硬化发生率不断上升,在肝硬化诊断与治疗中,肝功能评估能辅助临床工作的有效开展。凝血酶原与血小板参数均为临床常用检验指标,且近年来较多研究指出,该两类指标与患者肝功能状态密切相关,故考虑将两类指标用于肝硬化诊断以及肝功能评估中[6-7]。基于此,本次研究选择2021 年3 月—2023 年3 月高邮市中医医院收治的肝硬化患者180 例与健康体检者180 例,探讨凝血酶原时间与血小板参数检验对诊断肝硬化及评估出血风险的价值,现报道如下。
1 资料与方法
1.1 一般资料
选择本院收治的肝硬化患者180 例与健康体检者180 例。肝硬化患者纳入肝硬化组,男102 例,女78 例;年龄35~77 岁,平均(56.28±7.95)岁。健康体检者180 例纳入健康组,男100 例,女80 例;年龄32~78 岁,平均(55.65±8.10)岁。两组基础资料比较,差异无统计学意义(P>0.05),存在可比性。研究已获得医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:肝硬化患者经临床确诊;健康体检者已排除肝脏疾病;临床资料完整;自愿开展相关检验;知情同意本研究。排除标准:近期使用影响凝血功能以及血小板参数药物者;无法配合检查者;参与其他临床研究者;患者采血前未严格禁食水等;依从性极差者。
1.3 方法
所有受试者均常规开展凝血酶原时间以及血小板参数的检验工作。在开展检验工作前,提前3 d 叮嘱患者清淡饮食,规律作息,受检前1 d 晚上晚餐后禁食水。受检当日清晨7:00~9:00 统一采血。采血共4 mL,2 mL 置入EDTA-K2 抗凝管,2 mL 置入含有0.2 mL 枸橼酸钠(0.1 mol/L)的血凝管。均匀混合,然后进行离心处理。在3 000 r/min 下离心15 min,完成血浆分离。血小板参数采用希森美康XN9100 全自动血细胞分析仪检测,测定指标包括:血小板分布宽度、血小板压积、平均血小板体积、血小板计数。凝血酶原时间则采用积水CP3000 血凝仪检测。检测完成后由2 名高年资医师进行检验结果分析,如不一致需要通过讨论确定最终结果。
1.4 观察指标
①两组检测结果比较。对比肝硬化组与健康组血小板分布宽度(platelet distribution width,PDW),正常值15%~17%,血小板压积(platelet pressure, PCT),正常值0.11%~0.23%,平均血小板体积(mean platelet volume, MPV),正常值7.4~12.5 fL,血小板计数(platelet count, PLT),正常值(100~300)×109/L。凝血酶原时间(prothrombin time, PT),正常值11~13 s。
②对比凝血酶原时间和血小板参数对肝硬化出血风险诊断效能,通过受试者ROC 曲线,计算AUC、灵敏度、特异性、约登指数、AUC、截断值。灵敏度=真阳性数/(真阳性数+假阴性数)×100%、特异性=真阴性数/(真阴性数+假阳性数)×100%。
1.5 统计方法
采用SPSS 21.0 统计学软件处理数据,符合正态分布的计量资料用()表示,采用t检验;计数资料用例数(n)和率表示,采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者检测结果比较
肝硬化组PT、PDW、MPV 均高于健康组,PCT、PLT 小于健康组,差异有统计学意义(P<0.05)。见表1。
表1 两组患者检测结果比较()
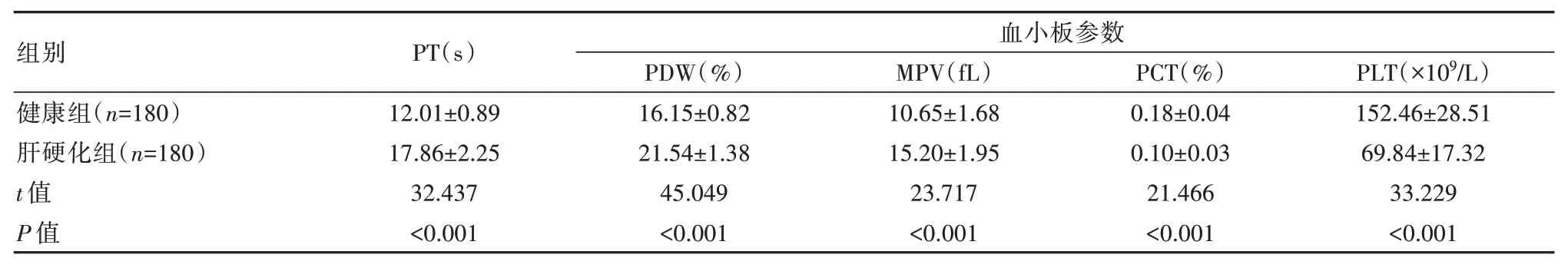
表1 两组患者检测结果比较()
?
2.2 凝血酶原时间和血小板参数对肝硬化出血倾向的诊断效能比较
PT、PDW、MPV、PCT、PLT 等指标在肝硬化出血风险评估中的AUC 分别为0.901、1.000、0.899、0.886、0.781(P<0.001)。见表2、图1。
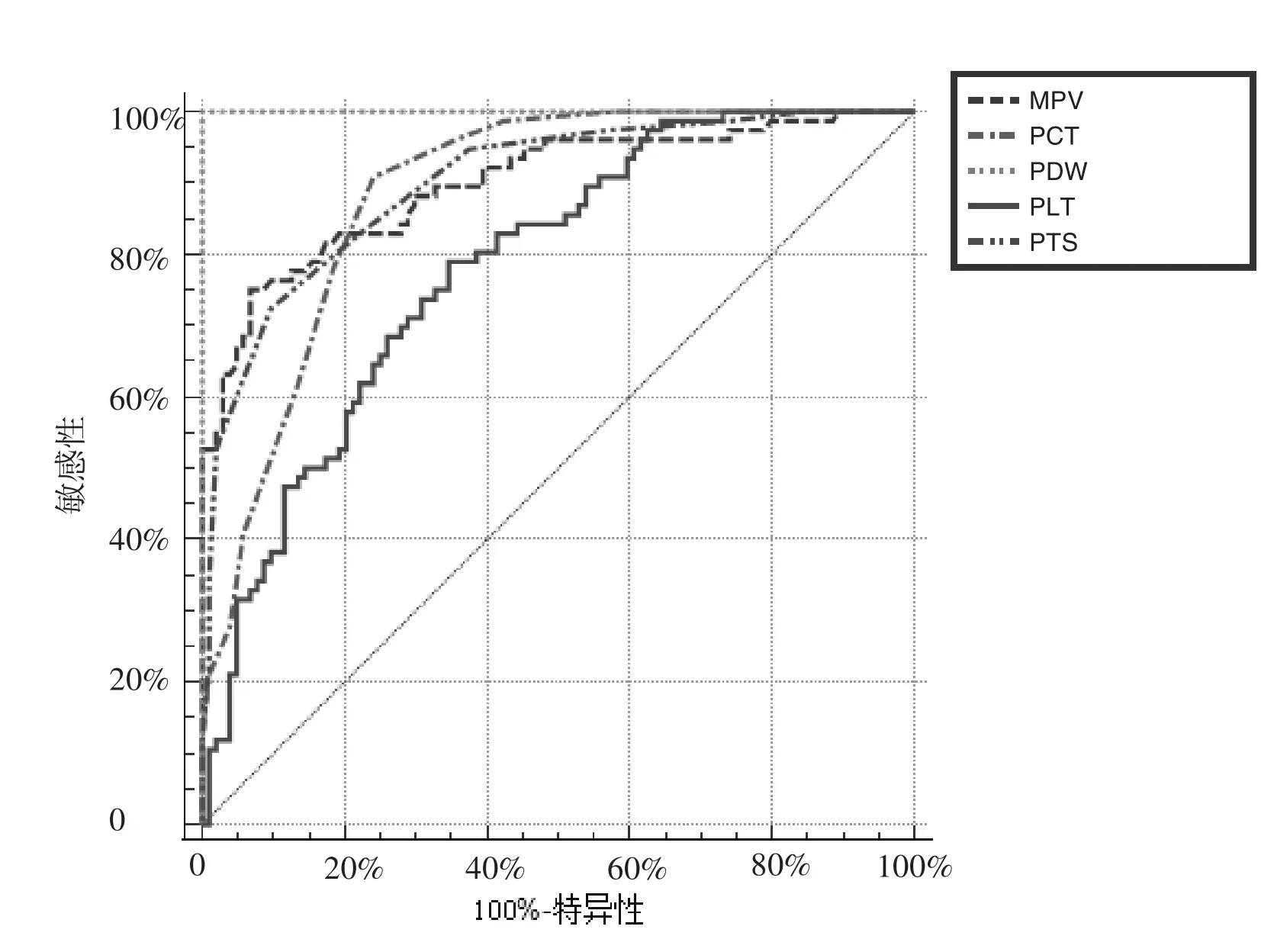
图1 ROC 曲线分析
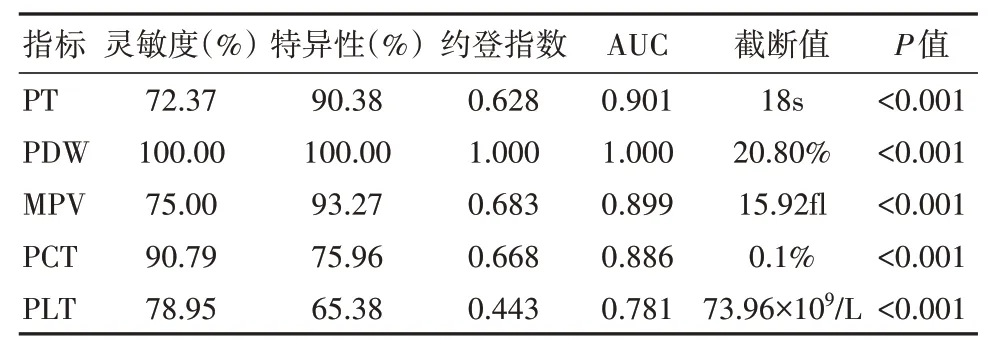
表2 凝血酶原时间和血小板参数在肝硬化出血倾向中的诊断效能对比
3 讨论
肝硬化为临床常见、多发疾病,早期缺乏特异性症状,随着病情进展,可累及多脏器系统,晚期因肝功能严重损伤,可造成消化道出血[8-9]。为实现对肝硬化患者的有效治疗,临床应当做好早期诊断以及肝损伤评估。肝脏为合成凝血因子的重要场所,能够参与多种凝血因子合成,能维持凝血与抗凝血的平衡[10-11]。肝脏细胞损伤后,可影响维生素K 吸收,影响凝血因子的转化过程,进而凝血酶原时间可逐渐延长[12-13]。而血小板则为骨髓之中巨核细胞所产生,血小板的体积以及数量等均能够在一定程度上体现巨核细胞的代谢状态。肝硬化患者单核巨噬细胞可吞噬血小板,造成其数量降低,增加出血风险,故而血小板能评估出血情况[14-15]。而血小板的相关参数均能反映血小板功能状态,肝硬化患者因脾功能亢进,可造成血小板受损,而肝炎病毒则会通过对巨核细胞的抑制,影响血小板产生,且单核巨噬细胞吞噬作用可增强,故而血小板计数可明显降低[16]。肝硬化患者也可能伴发获得性血小板贮存池病,进而造成血小板压积、体积等的改变。血小板体积以及分布宽度增加,血小板计数、压积等降低,则提示患者肝功能损伤[17]。
本次研究结果中,肝硬化组PT(17.86±2.25)s、PDW(21.54±1.38)%、MPV(15.20±1.95)fL 均高于健康组,PCT(0.10±0.03)%、PLT(69.84±17.32)×109/L小于健康组(P<0.05),提示肝硬化患者PT、血小板参数存在明显改变。本次研究中PT 与血小板参数(PDW、MPV、PCT、PLT)在肝硬化伴出血风险评估中的灵敏度、特异性分别为72.37%、90.38%、100.00%、 100.00%、 75.00%、 93.27%、 90.79%、75.96%、78.95%、65.38%;提示PT 与血小板参数检验对肝硬化出血风险的诊断效能较高。霍刚等[18]研究中,PT 与血小板参数联合检验对肝硬化诊断灵敏度、特异度分别为93.33%、90.00%,也说明该两类指标对肝硬化的诊断效能较高。本次出血组与未出血组患者中PT、PDW、MPV、PCT、PLT 等指标在肝硬化出血风险评估中的AUC 分别为0.901、1.000、0.899、0.886、0.781(P<0.001),说明出血组与未出血组患者PT、PDW、MPV、PCT、PLT 存在明显差异,PT与血小板相关指标应用于肝硬化患者出血风险评估中具有较高的诊断效能。
综上所述,肝硬化患者凝血酶原时间与血小板参数明显异常,通过该两类指标的检测能实现对肝硬化的准确诊断,且可评估患者出血风险。

