嗅沟脑膜瘤术后复发并发脑脓肿破入脑室1例
林 毅 王雄伟
1 病例资料
66 岁女性,因发热5 d 后突发意识障碍2 h 入院。既往2003 年因嗅沟脑膜瘤在外院手术切除(Simpson 分级Ⅱ级),当时将侵蚀入筛窦的肿瘤切除后以骨蜡密封,术后发生脑脊液漏,予腰大池置管引流后治愈。2014年发生细菌性脑膜炎一次,治疗后未随访。入院体格检查:体外37.9°C,神志嗜睡,GCS 评分12 分;脑膜刺激征(+)。入院头颅CT 示左侧额叶规则低密度影、筛窦内高密度影。入院MRI增强见左侧额叶环形强化,双侧脑室后角见混杂信号液平面(图1A);颅前窝底占位性病变侵入筛窦(图1B)。考虑系脑脓肿破入脑室,伴复发脑膜瘤。完善术前准备,通过原手术入路开颅;术中使用6F无菌橡胶导管穿刺抽出约120 ml白色脓液,美罗培南10 mg+万古霉素20 mg+生理盐水反复冲洗脓腔;待冲洗液清亮后在显微镜下将脓肿及受侵脑组织切除,可见脓肿与侧脑室相通,脑室内脑脊液混有脓液;暴露颅前窝底,见占位性病变及筛窦内大量混有脓苔的骨蜡,一并切除、清理、电凝后,取大腿部筋膜、肌肉及脂肪进行修补;最后行左侧脑室置管及腰大池置管引流术。术后病理证实为脑脓肿及脑膜瘤(纤维型,WHO 分级Ⅰ级)。脓液细菌培养示肺炎克雷伯菌阳性,根据药敏结果予以头孢曲松钠+磷霉素钠静脉滴注,并通过左侧脑室置管鞘内注射美罗培南。术后14 d,脑脊液逐渐呈黄色清亮后,拔除脑室引流管;术后19 d,脑脊液呈淡黄透明后拔除腰大池引流管。术后4周体温正常、意识好转、脑脊液澄清,减少抗生素头孢曲松钠和磷霉素钠剂量,并在连续6次脑脊液细菌培养为阴性后停用。术后8 周、半年复查MRI未见脑脓肿及脑膜瘤复发,颅前窝底重建良好(图1C、1D)。
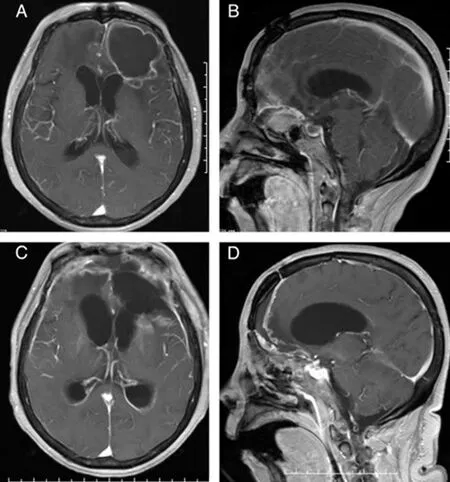
图1 嗅沟脑膜瘤术后复发并发脑脓肿破入脑室手术前后MRI表现
2 讨论
本文病例嗅沟脑膜瘤已侵蚀入筛窦,采用冠状切口双额开颅入路以充分暴露并最大限度切除肿瘤,但当时在开放筛窦清除肿瘤后修复重建技术尚未成熟,使得颅脑与外界相通的机会增加,同时仅应用外源性骨蜡修补亦增加排异反应概率,术后曾发生脑脊液漏,虽通过腰大池置管引流及抗生素治愈,但未随访及复查,后期并发脑膜炎,经抗生素治疗好转出院后仍未重视、定期复查,逐渐形成脑脓肿。脑脓肿包膜是不均匀的,其脑室侧相较皮质侧薄,当脓肿迅速增大使腔内压大于脑室压或包膜形成不完全时,则易自发性破入脑室。脑脓肿治疗方法包括手术切除、脓肿穿刺引流术及单纯药物治疗。早期感染局限且程度较轻时,可选用抗生素治疗;脓肿包膜形成后,则选择手术结合抗生素治疗。本文病例脓肿已破入脑室、合并颅底脑膜瘤复发侵入筛窦,所以脓肿及肿瘤的完整切除、彻底清理感染灶及应用自体组织修补减少排异反应,辅以脑室及腰大池置管引流,对其是较为合适及的治疗方案。另外,我们应当重视颅脑术后定期随访,及时发现、及时治疗,避免延误病情。

