老年骨关节炎及骨质疏松症诊断与治疗社区管理专家共识(2023版)
北京医学会骨科学分会关节外科学组
1 共识制订背景
随着人口老龄化的加快,骨骼运动系统疾病日益成为全球性健康问题。膝关节骨关节炎(knee osteoarthritis,KOA)是患者运动功能丧失的常见原因[1-2]。2020年,全球约7%的人罹患骨关节炎(osteoarthritis,OA),每年花费约占全球GDP的2%[3],而我国症状性KOA的患病率为8.1%[4],KOA导致全因死亡率增加近1倍[5-7]。骨质疏松症(osteoporosis,OP)是中老年人常见的骨骼疾病,我国50岁以上人群OP的患病率女性为20.7%,男性为14.4%[8]。OA及OP均与骨代谢及人体衰老密切相关,并受多种因素(如年龄、性别、雌激素、饮食、运动量、损伤和遗传等)共同影响。二者之间的密切关系已成为目前研究的热点[9-11],且同一患者常同时罹患OA及OP,因此有必要将OA及OP进行慢性病共同管理。
当前慢性病管理已逐渐由三级医院向社区卫生服务中心转变,将形成以“三级医院为指导、社区卫生服务中心为中心、社区卫生服务站为基础”的慢性病三级预防体系,基层医疗机构特别是社区卫生服务中心应在OA及OP防治中发挥重要作用。但社区管理存在其特殊性:(1)社区医师对高新技术的需求和掌握程度均较低,而特别强调适宜技术。因此,其临床实践内容和方式与二级、三级医院存在差别。(2)社区管理更重视核心、高效、实用的临床干预措施。(3)OA患者的自我教育和自我管理具有良好的经济学效益,投入-产出比较理想,因此OA及OP的社区管理应包括患者自我教育内容[12]。(4)基层医疗机构的临床从业者普遍认为现有指南/共识不适用于基层,有必要制订基层版指南或共识[13]。基于上述原因,制订基层版OA及OP诊疗指南/共识,满足基层医疗机构从业者的需求,有助于推进基层OA及OP诊疗的规范化。
北京医学会骨科学分会关节外科学组组织相关领域专家严格按照共识制订流程及方法,制定了《老年骨关节炎及骨质疏松症诊断与治疗社区管理专家共识(2023版)》,以期为OA及OP共患疾病的社区管理提供指导和帮助。
2 社区OA及OP现状与主要临床问题
2021年9月至2022年2月,工作组调查了北京市西城区5所社区医院的39名医生,共纳入350例患者,其中男性77例,女性273例,平均年龄 64.11岁(27~85岁)。其中,症状性KOA患者60例(17.14%),男性11例,女性50 例,平均年龄64.38岁;OP患者52例(14.3%),男性10例,女性42例,平均年龄65.73岁;KOA及OP共病患者20例(5.7%),男性5例,女性15例,平均年龄65.10岁。OA及OP均以老年女性患者多见,KOA及OP共患疾病均以药物治疗为主,中、西药种类多达16种,能够接受规范诊疗并定期复查的患者占比73.43%。
本次调查发现社区OA及OP存在的主要临床问题包括:(1)社区医师对OA及OP治疗药物搭配、适应证、禁忌证的了解程度参差不齐;对OA治疗药物相对较为熟悉,而对OP治疗药物了解不足,尤其对新药的知晓率不高。(2)社区医师了解OA及OP的诊断标准,但对其实际应用缺乏足够认识。对KOA X线改变的K-L(Kellgren-Lawrence)分级[14]、脆性骨折史及双能X线吸收测定法(dualenergy X-ray absorptiometry,DXA)的知晓率低,导致理论知识与实践应用脱节。(3)基层OA及OP诊疗模式不理想,对健康知识的普及和防治工作关注度不高,潜在人群宣教、危险因素评估、高危人群筛查等工作亟待加强,重症患者转诊及二级、三级医院的双向转诊均未建立流畅的转诊路径。
基于上述调查结果,经专家组讨论,确定KOA及OP的诊断标准、高危筛查、患者自我测评、治疗措施及适宜诊疗模式5个方面作为本共识的主要临床问题,并开展了共识制订工作。
3 共识内容
3.1 临床问题1:社区卫生服务中心如何诊断KOA及OP?
推荐意见1
KOA及OP的诊断应基于全面的病史采集、体格检查、骨密度测定、影像学检查及必要的生化检查指标。需进行综合考虑,明确判断是否为继发性改变[15-16]。
3.3.1 KOA的诊断标准
近1个月内患者反复出现膝关节疼痛且合并下述任意2项,即可诊断为KOA:(1)年龄≥50岁;(2)晨僵时间≤30 min;(3)活动时有骨摩擦音(感);(4)X线(站立位或负重位)示关节间隙不对称狭窄、软骨下骨硬化和/或囊性变、关节边缘骨赘形成[4-5,16]。K-L分级标准详见表1。

表1 Kellgren-Lawrence分级标准
3.3.2 OP的诊断标准
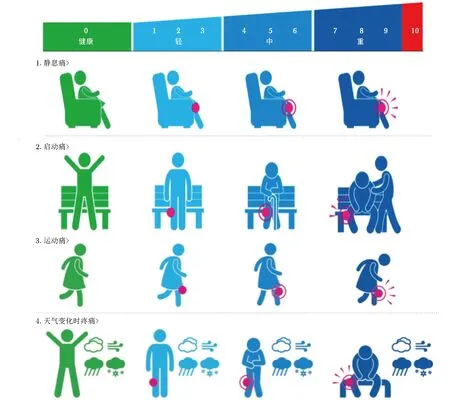
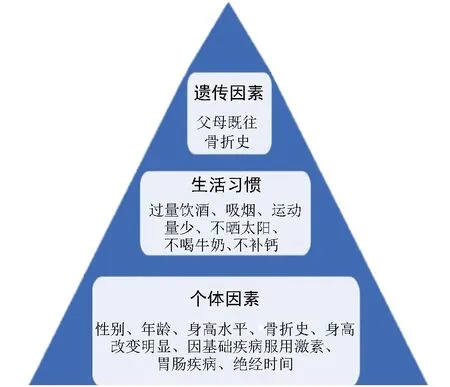
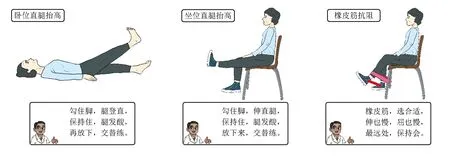
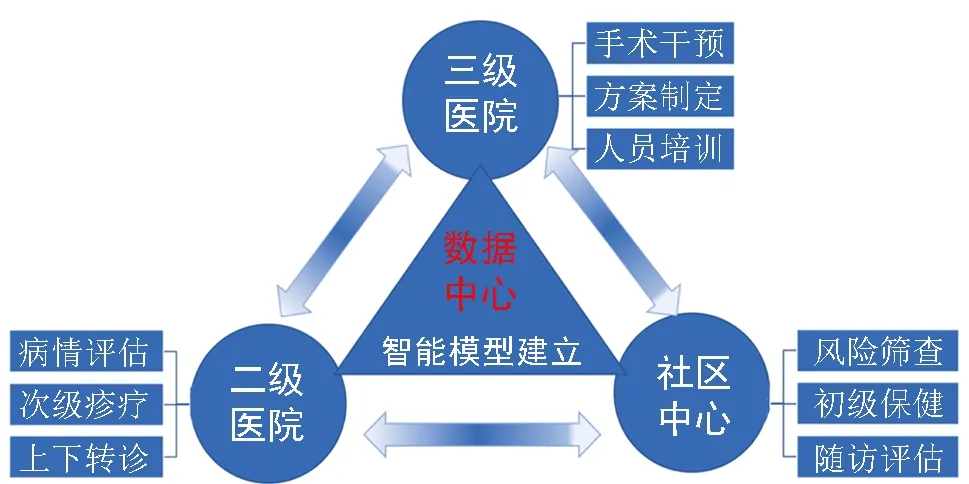
对于绝经后女性,建议采用DXA测量腰椎、股骨颈和全髋3个部位的骨密度[8,17-18]。符合下述任意1项,即可诊断为OP:(1)髋部或椎体脆性骨折;(2)DXA测量骨密度T值 ≤-2.5;(3)骨密度测量符合骨量减少(-2.5 推荐意见2 需进行鉴别诊断的疾病:风湿免疫系统疾病如类风湿关节炎、银屑病性关节炎、痛风性关节炎、血清阴性脊柱关节病等;内分泌系统疾病如甲状旁腺功能亢进症、性腺疾病、肾上腺疾病和甲状腺疾病等;神经肌肉系统疾病;多种先天和获得性代谢性、遗传性骨病;多发性骨髓瘤等恶性疾病;长期服用药物,如糖皮质激素、抗癫痫药等多种影响骨代谢的药物[4-5,8,12]。 推荐意见3 可采用基于中国人群OA特点制定的KOA可视化自评表[17]和OP风险自评表对高危人群进行筛查。KOA可视化自评表总分>42分,女性年龄>40岁或 男性年龄>45岁,且症状持续1个月以上,即为KOA高危人群。而OP风险自评表中,仅1项为“是”,即为OP高危人群。对于此类人群推荐行膝关节正侧位+髌骨轴位X线评估,同时行DXA骨密度检查。 推荐意见4 可采用KOA可视化自评表和OP风险自评表进行自我测评。 KOA最常见的临床表现为关节疼痛,其对患者生活质量的影响可通过自我测评进行评估。针对KOA人群主要为高龄老人的特点,在综合传统OA评估量表[19-23],如美国膝关节协会评分(American Knee Society Score,KSS)、Lysholm膝关节评分、牛津膝关节评分(Oxford Knee Score ,OKS)、西安大略和麦克马斯特大学骨性关节炎指数评分(Western Ontario and McMaster Universities Osteoarthritis Index ,WOMAC)、膝关节损伤和骨关节炎结局评分(Knee Injury and Osteoarthritis Outcome Score,KOOS)等的基础上,根据国人身体特征和北京市西城区调查人群特点及在疾病症状表述中存在的突出问题,考虑社区医疗服务条件,将上述量表进行合理化拆解、合并,构建KOA患者可视化自评表(图1),以方便患者自我评估,根据其对应内容及分值进行计算,获得患者主观得分(表2),包括关节疼痛评估、关节肿胀及相关评估和日常生活能力评估3个部分,根据每部分的具体评价指标进行再评估,如关节疼痛评估分为静息痛、启动痛和运动痛,关节肿胀评估分为关节肿胀程度、局部皮肤温度、晨僵时间,运动功能评估分为站立行走、上下楼梯、蹲起等,日常生活能力评估分为一次性站立时间、一次性步行距离、是否能完成家务劳动等,这些评价指标均涉及老年人常见的生活场景。 图1 膝关节骨关节炎患者可视化自评表 表2 膝关节骨关节炎患者自评表 针对OP起病隐匿、日常生活影响因素多且风险评估模型准确性欠佳的特点,整合国际上相关OP筛查评价量表[22-24],如亚洲人骨质疏松自我筛查工具(Osteoporosis Self-assessment Tool for Asians,OSTA)、国际骨质疏松基金会(International Osteoporosis Foundation,IOF)骨质疏松风险1分钟测试及WHO推荐的骨折风险预测简易工具(WHO Fracture Risk Assessment Tool,FRAX),设计本共识OP危险因素自我测评“金字塔”(图2)和OP患者风险自评表(表3)。根据其对OP的影响程度,按照权重分为个体因素、生活习惯和遗传因素。 图2 骨质疏松危险因素自我测评“金字塔” 表3 骨质疏松患者风险自评表 (1)个体因素:包括性别、年龄、骨折史、身高明显改变、夜间经常性肌肉痉挛(抽筋)、因基础疾病服用激素史、因胃肠疾病导致的营养障碍、女性绝经时间等。 (2)生活习惯:包括过量饮酒(每天饮酒,乙醇含量>8~10 g,相当于啤酒500 mL、葡萄酒240 mL或烈性酒60 mL)、吸烟、运动时长过短、日照时间不足、营养摄入不足(未食用奶制品、未补钙)等。 (3)遗传因素:包括父母具有OP骨折史(股骨颈、桡骨远端、脊柱椎体、肱骨近端)、年龄相关的身高减低等。 推荐意见5 KOA及OP共患疾病的防治是一个长期、规范的过程,需采取调整生活方式和药物治疗等综合措施,预防和减缓骨质丢失,增加骨密度,降低骨折风险;同时,需加强肌肉锻炼,提高肌肉协调性,避免跌倒和骨质疏松性骨折的发生,从而达到“预防疾病、控制进展、缓解症状、恢复健康”的目标。 推荐意见6 KOA及OP社区治疗的基础措施包括调整生活方式、预防跌倒和功能锻炼[4-5,8,25]。 (1)均衡膳食:增加蛋白质及蔬菜水果的摄入,包括鱼虾、坚果类、奶制品、豆制品等,保持充足日照。 (2)合理运动:包括负重、抗阻力运动、肌肉力量锻炼和平衡训练等,推荐游泳、散步、慢跑、骑单车、跳舞等中等强度的有氧运动,以及哑铃、太极拳、五禽戏、八段锦等力量平衡训练。 (3)膝关节周围肌肉力量训练:包括股四头肌等长收缩训练、直腿抬高加强股四头肌训练、臀部肌肉训练、抗阻力训练(图3)。 图3 膝关节周围肌肉力量训练 (4)膝关节屈伸度维持:关注膝关节活动屈伸度维持,达到最大屈伸范围。 (5)平衡训练:建议练习双手平举、闭目站立训练或练习沿直线行走等。 (6)预防跌倒:对于中老年高危人群,家属应提高防护意识,进行生活环境的适老化改造,必要时使用拐杖或助行器,既可减轻部分关节负重,同时可维持平衡,避免摔倒导致的骨质疏松性骨折。 推荐意见7 KOA及OP社区非药物治疗措施包括物理治疗、康复治疗、针灸按摩等传统中医药治疗,建议在专科医生指导下完成,以日常生活活动能力恢复为核心。 推荐意见8 对于KOA患者,根据病情及耐受程度,可循序采用以下措施:(1)休息;(2)物理治疗;(3)贴剂、中成药热敷;(4)口服非甾体抗炎药、软骨保护剂;(5)必要情况下,行关节腔内药物注射治疗,药物包括玻璃酸钠、局麻药或激素,关节腔内注射糖皮质激素,每年不超过4次。 推荐意见9 成人每日钙摄入量为800 mg,50岁及以上人群每日钙摄入量为1000~1200 mg[4-5,8,25]。维生素D分为维生素D2和维生素D3,两者活性相同,用于OP防治的剂量为800~1200 IU/d;对于日光暴露不足和老年人等维生素D缺乏的高危人群,调整剂量至5000~6000 IU/d,共8周,使血清25-羟维生素D3水平达到30 μg/L以上。 调查显示,我国居民每日膳食钙摄入量约为400 mg,因此尚需补充钙500~600 mg/d。不同种类钙剂(碳酸钙、磷酸钙、氯化钙、枸橼酸钙等)的含钙量不同,其中碳酸钙的含钙量较高,吸收率亦较高,且易溶于胃酸;枸橼酸钙的含钙量较低,但水溶性较好,胃肠道不良反应小,且枸橼酸可减少肾结石的发生,适用于胃酸缺乏和存在肾结石风险的患者。高钙血症和高钙尿症患者应避免使用钙剂。充足的维生素D可增加钙的吸收,促进骨骼钙化,保持肌力,改善平衡,降低跌倒和再骨折的发生风险。 推荐意见10 OP社区干预的药物包括骨吸收抑制剂、骨形成促进剂、其他机制类药物、中药等,需在二级或三级医院专科医生指导下进行个体化治疗。 (1)骨吸收抑制剂:①双膦酸盐类:包括阿仑膦酸钠、利塞膦酸钠、唑来膦酸、伊班膦酸钠等。口服双膦酸盐类药物禁用于食管排空延迟的食管异常及不能站立或坐直至少30 min的患者。唑来膦酸治疗骨质疏松的剂量为5 mg/支,当患者肌酐清除率低于35 mL/min时,禁止静脉输注双膦酸盐类药物,也不推荐口服。②降钙素类:包括鲑鱼降钙素、鳗鱼降钙素等,可抑制破骨细胞生物活性、减少破骨细胞数量,并可减少急性骨丢失及缓解骨痛。③核因子-κB受体激活因子配体(ligand of receptor activator of NF-κB,RANKL)抑制剂:如地舒单抗,为RANKL特异性全人源化单克隆抗体,可减少破骨细胞的形成、功能及存活,抑制骨吸收,肾功能损害及老年患者无需调整用药剂量。④选择性雌激素受体调节剂:如雷洛昔芬,可选择性作用于雌激素的靶器官,阻止骨丢失,增加骨密度。⑤雌激素:可抑制骨转换,阻止骨丢失,围绝经期骨质疏松性骨折患者、更年期症状(血管舒缩症状)明显者可选用雌激素,无明显更年期症状者可选用盐酸雷洛昔芬[26]。 (2)骨形成促进剂:甲状旁腺素类似物,如重组人甲状旁腺激素(1-34)。65岁以上女性骨质疏松性椎体骨折且骨密度T值<-2.5、绝经后女性多次发生骨质疏松性椎体骨折或髋部骨折、使用双膦酸盐后仍发生骨质疏松性骨折的患者,推荐使用骨形成促进剂[26]。 (3)其他机制类药物:①活性维生素D及其类似物:包括骨化三醇、α-骨化醇等,无需肾脏1α-羟化酶羟化即具有活性,适合老年人、肾功能不全及1α-羟化酶缺乏者,不推荐作为日常补充。②维生素K类:四烯甲萘醌可促进骨形成、抑制骨吸收、提高骨量,降低骨质疏松性骨折的再骨折发生率[26]。 推荐意见11 根据OP严重程度和再骨折发生风险,综合考虑药物适应证、禁忌证、临床疗效、安全性、经济性、依从性等因素,长期、规范、联合、个体化用药;抗OP药物需长期干预,至少持续1年时间。 双膦酸盐类药物疗程一般为3~5年,用药时间超过5年可能增加下颌骨坏死或非典型股骨骨折等罕见不良反应的发生风险,建议口服双膦酸盐类药物5年或静脉输注双膦酸盐类药物3年后重新评估骨折的发生风险。如骨密度增加或维持不变,且无新发骨折,则可考虑停用双膦酸盐类药物,实施“药物假期”[26];如骨折发生风险仍高,可继续使用双膦酸盐类药物或转换为其他抗骨质疏松的药物。地舒单抗无需“药物假期”,但其抑制骨转换具有可逆性,若因其他原因需停用,建议重新评估骨折发生风险后再进行药物更换。甲状旁腺素类似物的使用疗程建议不超过2年,停药后应尽快序贯使用其他骨吸收抑制剂。降钙素类药物的使用疗程建议不超过3个月[26]。 对于OP的治疗,推荐联合用药,应联用钙剂和维生素D等基础治疗药物,用药前需纠正低钙血症。不建议相同作用机制的药物联合应用,仅在缓解骨痛或防止快速骨丢失时考虑两种骨吸收抑制剂短期联用。一般不推荐同时联用骨形成促进剂和骨吸收抑制剂。当某些骨吸收抑制剂治疗失效、疗程过长、存在不良反应或骨形成促进剂停药后,应序贯联合治疗。如骨形成促进剂停用后,序贯使用骨吸收抑制剂,以维持疗效[26]。 推荐意见12 OA及OP中医诊断同为骨痹,遵循“循证为主、共识为辅、经验为鉴”的原则。临床常采用补益肝肾、强筋健骨、活血化瘀、通络止痛功效的药物,如复方杜仲健骨颗粒、仙灵骨葆胶囊、壮骨关节胶囊、金天格胶囊、恒古骨伤愈合剂、骨康胶囊等均可用于此类疾病的相同证型。 推荐意见13 对于临床症状严重、保守治疗效果不佳的OA及发生骨质疏松性骨折的患者,需手术治疗时,建议转诊至上级医疗机构进一步诊治。 推荐意见14 推荐以三级甲等医院临床专家团队为核心的“三级合一”诊疗管理服务模式,即三级医院-二级医院-社区卫生服务中心。每级医疗机构的职责不同,可实现功能互补、急慢分治、上下转诊和分级诊疗的就医模式。 无论患者初诊在哪个级别的医院,均可进入“三级合一”诊疗体系,并获得由标准化管理路径制订的干预措施(图4)。三级医疗机构的具体职责如下:(1)社区卫生服务中心立足筛查,建立数据库,维持规范诊疗,提高长期治疗依从性;(2)二级、三级医院立足患者客观评价或检查,并制订规范诊疗方案;(3)制订患者个性化慢病管理方案,定期随访,长期管理。 图4 骨关节炎与骨质疏松症慢病管理模式流程图 本共识制订过程与方法遵循《中国制订/修订临床诊疗指南的指导原则(2022版)》[27],北京协和医院流行病学教研室提供方法学支持。 本共识由北京协和医院骨科发起,北京医学会骨科分会关节外科学组制订,其识制订及推荐意见形成未受任何资助影响。 本共识已在医学实践指南注册平台 (Global Practice Guidelines Registry Platform)进行注册(注册号:IPGRP-2022CN607)。开展共识制订工作前,工作组已完成计划书的撰写及上传工作。 本共识适用于各级医院骨科、内分泌科、全科医学科、康复科医生及护理人员等。共识目标人群为社区诊断为OA及OP的患者或高风险人群。 共识指导委员会、共识专家组和共识制订工作组成员均要求填写利益声明表,并对存在利益冲突的成员进行管理。所有成员的利益声明均在共识文件中以附件形式呈现。 基于现状调查结果,专家组通过头脑风暴法初步拟定了临床问题。经共识工作组讨论及对临床问题重要性的调研,最终纳入14个临床问题作为本共识拟解决的关键问题。 根据临床问题,按照PICO原则(人群、干预措施、对照、结局指标)进行解构,根据解构的临床问题进行证据检索,检索数据库和网站如下:(1)Medline、Cochrane Library、万方知识服务平台和中国知网数据库;(2)NICE、NGC、SIGN、ACR、EULAR以及APLAR等官方网站;(3)补充检索了Google学术、百度学术等网站。 共识工作组根据证据评价结果,初步形成共识内容。先后经过2轮面对面讨论会、2轮德尔菲法共识会及1轮终审会,最终确定了临床问题及共识推荐内容;专家组基于文献证据,同时考虑社区管理实际情况、患者偏好与价值观、干预措施成本等,拟定了14条推荐意见,并通过多次面对面共识会议,对所有推荐意见进行讨论和审定。为方便共识的传播与应用,将共识推荐意见以表格的形式精简展示(表4)。 表4 《老年骨关节炎及骨质疏松症诊断与治疗社区管理专家共识(2023版)》推荐意见 本共识发布前进行了同行评议,并对评审意见进行了回复和修改。 本共识全文在《协和医学杂志》发表。同时,共识制订小组计划每2~3年进行一次更新。 共识出版后,将通过学术会议或学习班等方式进行传播。具体传播方式包括:(1)在骨科学术会议上进行宣讲;(2)以报纸、期刊、单行本、手册等形式进行出版传播;(3)在专业网站上进行推广;(4)针对共识的实施和评价,拟发布相关解读文章以进一步促进其实施。 作者贡献:本共识由北京医学会骨科分会关节外科学组发起;翁习生组织建立共识专家组和工作组;边焱焱、冯宾、李晔、彭慧明共同起草了共识初稿;在翁习生的组织协调下联合专家组其他成员对共识进行讨论,凝练推荐意见;仇莹莹、王兴山、王玥、冯宾、田华、关振鹏、孙振杰、边焱焱、张星火、张洪美、李梅、陈继营、翁习生、郭艾、焦龙斌、滕涛共同参与推荐意见商讨与修订工作;曹光磊、李为、李虎、付金花、黄迅悟、乔蕾、马萍、马文宇、孙天胜、吴杰、王玥、王卫国、张轶超、张迎、张跃红、郑颖、张海川、郑莉共同参与共识的外审与修订工作。所有参与者均对共识终稿表示认同。 利益冲突:所有参与共识制订的专家组成员均声明不存在利益冲突 志谢:感谢北京协和医院流行病学教研室张丽帆提供方法学指导。 共识制订人员 组长:翁习生 共识专家组(按姓氏首字母排序): 边焱焱(中国医学科学院北京协和医院),陈继营(解放军总医院),冯宾(中国医学科学院北京协和医院),关振鹏(北京大学首钢医院),郭艾(北京友谊医院),焦龙斌(北京和平里医院),李梅(中国医学科学院北京协和医院),李晔(中国医学科学院北京协和医院),仇莹莹(北京市西城区展览路医院),田华(北京大学第三医院),孙振杰(北京市第六医院),滕涛(北京普仁医院),王兴山(北京积水潭医院),王玥(北京市西城区展览路医院),翁习生(中国医学科学院北京协和医院),张洪美(中国中医科学院北京望京医院),张星火(北京潞河医院) 共识工作组(按姓氏首字母排序):边焱焱,冯宾,李晔,彭慧明 共识外审组(按姓氏首字母排序): 曹光磊(北京宣武医院),付金花(北京市西城区平安医院),黄迅悟(解放军总医院第八医学中心),李虎(北京大学人民医院),李为(积水潭医院),马萍(北京市西城区广内社区卫生服务中心),马文宇(北京市西城区展览路医院),乔蕾(北京市西城区广外社区卫生服务中心),孙天胜(解放军总医院第七医学中心),王卫国(中日友好医院),王玥(北京市西城区展览路医院),吴杰(北京友谊医院),张海川(北京市西城区广外社区卫生服务中心),张轶超(北京同仁医院),张迎(北京市西城区展览路医院),张跃红(北京市西城区展览路社区卫生服务中心),郑莉(北京市西城区椿树社区卫生服务中心),郑颖(北京市西城区广外社区卫生服务中心) 执笔人:彭慧明,翁习生3.2 临床问题2:社区卫生服务中心如何鉴别KOA及OP?
3.3 临床问题3:社区卫生服务中心如何开展KOA及OP高危人群筛查?
3.4 临床问题4:社区卫生服务中心如何指导KOA及OP高危患者进行自我测评?


3.5 临床问题5:KOA及OP在社区卫生服务中心的治疗目标是什么?
3.6 临床问题6:KOA及OP社区治疗的基础措施有哪些?
3.7 临床问题7:KOA及OP社区非药物治疗措施有哪些?
3.8 临床问题8:KOA社区管理的措施有哪些?
3.9 临床问题9:OP社区管理中如何使用钙剂及维生素D?
3.10 临床问题10:OP社区干预的药物有哪些?
3.11 临床问题11:社区干预OP的药物使用原则有哪些,疗程为多久?
3.12 临床问题12:OA及OP社区干预的中医药有哪些?
3.13 临床问题13:OA及OP患者的手术治疗及转诊指征是什么?
3.14 临床问题14:OA及OP社区管理的适宜诊疗模式是什么?
4 共识制订过程与方法
4.1 制订机构
4.2 共识注册
4.3 共识使用者及目标应用人群
4.4 利益冲突与基金资助
4.5 临床问题确定
4.6 文献检索
4.5 共识内容形成

4.7 外审
4.8 发布与更新
4.9 传播与实施

