急性前循环大血管闭塞性卒中患者超时间窗机械取栓的治疗效果研究
郭元展,温昌明,张保朝,孙军,高军,郭士乾
2015年,5个大型随机对照临床试验证实,机械取栓较药物治疗能更有效地改善发病6 h内的前循环大血管闭塞性急性缺血性卒中(acute ischemic stroke,AIS)患者90 d神经功能预后[1-5]。国内外指南将机械取栓作为AIS患者最高级别的治疗推荐,同时将发病6 h内作为机械取栓的最佳时间窗[6-7]。时间是影响机械取栓治疗效果的决定性因素,近年随着高级神经影像学评估工具的出现,RAPID软件可在脑灌注成像检查后自动评估核心梗死体积和缺血半暗带体积[8],进而指导临床医师制定治疗决策[9-12]。DEFUSE 3研究[11]和DAWN研究[12]均应用RAPID软件筛选超时间窗AIS患者,并证实存在明显缺血半暗带的AIS患者发病6~24 h也能从机械取栓治疗中获益,从而将机械取栓时间窗延长至24 h。但我国基层卒中中心建设尚不完善,绝大多数AIS患者无法在发病24 h内得到及时诊治。而目前,发病24 h以上的AIS患者进行机械取栓的有效性与安全性尚不明确[13]。基于此,本研究旨在分析急性前循环大血管闭塞性卒中患者超时间窗机械取栓的治疗效果,现报道如下。
1 对象与方法
1.1 研究对象 本研究为回顾性队列研究。选取2019年1月至2022年5月在南阳市中心医院住院治疗的急性前循环大血管闭塞性卒中患者93例,均经CTA或MRA检查证实为颈内动脉或大脑中动脉M1段闭塞。根据患者是否接受机械取栓将其分为对照组(n=49)和取栓组(n=44)。
1.2 纳入与排除标准 纳入标准:(1)临床诊断为AIS;(2)年龄>18岁;(3)入院时美国国立卫生研究院卒中量表(National Institute of Health Stroke Scale,NIHSS)评分≥6分;(4)发病至入院时间>24 h;(5)计算机断层扫描灌注成像(computed tomography perfusion,CTP)检查显示存在明显缺血半暗带,且符合DEFUSE 3研究[11]中影像学筛选标准:核心梗死体积<70 ml,缺血体积/核心梗死体积≥1.8,错配体积≥15 ml。排除标准:(1)入院时伴有颅内出血;(2)入院时Alberta卒中项目早期CT(Alberta Stroke Program Early CT,ASPECT)评分<6分;(3)存在其他干扰临床结局评估的疾病(如癌症、肾衰竭、严重心肺疾病等);(4)妊娠期或哺乳期女性。本研究经南阳市中心医院伦理委员会审核通过(20230204-08),患者或其家属签署了临床研究知情同意书。
1.3 治疗方法 所有患者入院后进行一站式CT检查(CT平扫+CTA+CTP),采用RAIPID软件计算灌注成像中核心梗死体积、缺血体积、错配体积。对照组患者给予常规内科治疗和标准护理。取栓组患者在对照组基础上进行机械取栓,具体如下:应用改良Seldinger技术穿刺患者右侧股动脉,行DSA检查以评估病变闭塞情况。根据患者病变情况选择支架取栓、抽吸取栓等机械取栓方法,其中支架取栓首选Solitaire支架、RECO支架,抽吸取栓首选Penumbra抽吸导管。取栓完成后复查造影以评估血管再通情况,若血管再通失败则更换取栓器械、采用球囊成形术或支架植入术等补救措施。
1.4 资料收集 收集两组患者基线资料、影像学资料及取栓组患者手术相关情况。其中基线资料包括年龄、性别、血压、既往史(包括高血压史、糖尿病史、高脂血症史、心房颤动史、脑梗死史)、吸烟史、NIHSS评分、ASPECT评分、行静脉溶栓情况、行去骨瓣减压术情况及发病至入院时间,影像学资料包括核心梗死体积、闭塞部位(以DSA检查结果为准,如为串联病变则以远端病变血管为闭塞部位)、TOAST分型,手术相关情况包括手术方式、手术相关并发症、取栓次数、植入支架情况、mTICI分级[14]及术后造影剂外渗情况。
1.5 随访 术后90 d由1名经过培训的不知情分组情况的神经科医师通过电话对患者进行随访,主要结局指标为术后90 d 改良Rankin量表(modified Rankin Scale,mRS)评分(mRS评分越高代表残疾程度越严重,其中死亡为6分),次要结局指标为术后90 d预后良好(mRS评分0~2分)、mRS评分0~3分、死亡、脑梗死复发情况及症状性颅内出血(symptomatic intracranial hemorrhage,sICH)发生情况。根据ECASS-Ⅲ研究[15]将sICH定义为术后24~48 h出现颅内出血且NIHSS评分较基线增加≥4分,或出现导致死亡的颅内出血。
1.6 统计学方法 采用SPSS 26.0软件进行数据处理。符合正态分布的计量资料以(±s)表示,组间比较采用两独立样本t检验;符合偏态分布的计量资料以M(QR)表示,组间比较采用Mann-WhitneyU检验;计数资料以相对数表示,组间比较采用χ2检验或Fisher's确切概率法。以P<0.05为差异有统计学意义。
2 结果
2.1 基线资料、影像学资料 两组年龄、男性占比、收缩压、舒张压和有高血压史、糖尿病史、高脂血症史、心房颤动史、脑梗死史、吸烟史者占比及NIHSS评分、ASPECT评分、行静脉溶栓者占比、行去骨瓣减压术者占比、发病至入院时间、核心梗死体积、闭塞部位、TOAST分型比较,差异无统计学意义(P>0.05),见表1。

表1 两组基线资料、影像学资料比较Table 1 Comparison of baseline and imaging data between the two groups
2.2 手术相关情况 取栓组患者手术方式:抽吸取栓5例(11%),支架取栓39例(89%);手术相关并发症:动脉夹层2例(5%),新发部位栓塞3例(7%);取栓次数为1(1)次;植入支架19例(43%);mTICI分级:0~1级2例(5%),2a级3例(7%),2b级27例(61%),3级12例(27%);术后造影剂外渗8例(18%)。
2.3 结局指标 取栓组术后90 d mRS评分低于对照组,预后良好、mRS评分0~3分者占比高于对照组,差异有统计学意义(P<0.05);两组术后90 d死亡率、脑梗死复发率、sICH发生率比较,差异无统计学意义(P>0.05),见表2。
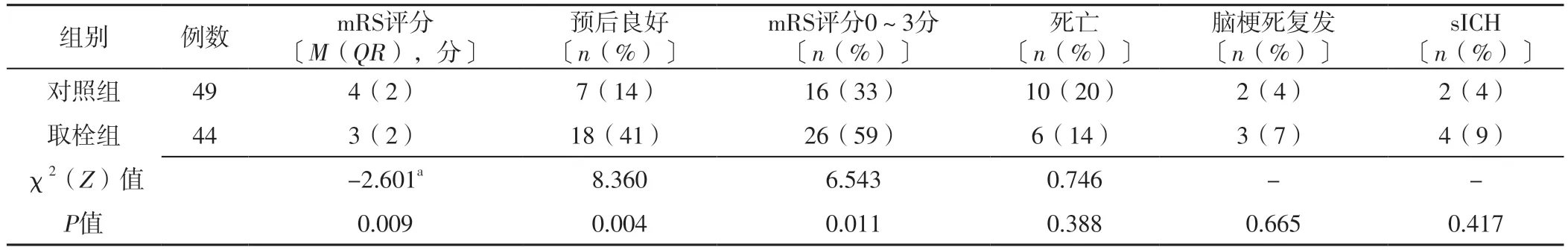
表2 两组术后90 d预后指标比较Table 2 Comparison of prognostic indicators between the two groups at 90 days after operation
3 讨论
研究表明,大血管闭塞后不同个体缺血/梗死体积不同,而良好的侧支循环可延缓梗死灶进展[16-17],即使脑梗死超过24 h的患者也会存在明显的缺血半暗带[17-18]。国外一项纳入1 150例缺血性卒中患者的队列研究结果显示,发病24 h以上患者机械取栓后mRS评分、sICH发生率及院内死亡率与发病6~24 h患者相比无明显差异[19]。DESAI等[20]研究结果显示,符合DAWN研究[12]中临床影像不匹配标准的患者,发病6~24 h者与发病24 h以上者机械取栓后sICH发生率(5%比6%)、死亡率(19%比19%)、预后良好率(43%比48%)比较无统计学差异。此外,GUNAWARDENA等[21]报道显示,1例发病90 h的M1段闭塞患者行机械取栓后获得了良好结局。上述研究表明,发病24 h以上的AIS患者行机械取栓仍具有潜在的获益。
本研究结果显示,取栓组术后90 d mRS评分低于对照组,预后良好、mRS评分0~3分者占比高于对照组,这为机械取栓治疗发病24 h以上前循环大血管闭塞性AIS患者提供了有利证据。本研究与国外一项回顾性队列研究结果相似,该研究纳入了301例发病超过24 h的颈内动脉或大脑中动脉M1/M2段闭塞患者,基于倾向性评分加权法分析显示,与药物治疗组相比,机械取栓组90 d预后良好者占比更高(38%比10%);此外,该研究并未发现发病时间与患者90 d预后明显相关[22]。本研究对照组患者由于没有得到及时的再灌注治疗,随着时间推移,侧支循环建立失效,缺血半暗带逐渐缩小,核心梗死体积进一步扩大,进而导致其预后较差[18]。而本研究取栓组患者在超时间窗机械取栓治疗中获益的原因可能如下:(1)本研究多数患者TOAST分型为大动脉粥样硬化型,症状进展缓慢;(2)发病时患者临床症状较轻,如仅出现中枢性面瘫或偏身感觉障碍;(3)核心梗死体积较小,存在明显的缺血半暗带;(4)患者存在良好的侧支循环。目前,高级影像学检查使更多超时间窗的AIS患者能从机械取栓治疗中获益[23],但如何有效筛选能从机械取栓治疗中获益的超时间窗AIS患者仍然是临床面临的问题。
目前,超时间窗机械取栓的影像学筛选标准尚未统一。在DEFUSE 3研究[11]中,卒中患者的纳入标准为:发病6~16 h,颈内动脉颅内段或大脑中动脉M1段闭塞,核心梗死体积<70 ml、缺血体积/核心梗死体积≥1.8、错配体积≥15 ml。在DAWN研究[12]中,卒中患者的纳入标准为:发病6~24 h,颈内动脉颅内段和/或大脑中动脉M1段闭塞,CT平扫或DWI检查<1/3的大脑中动脉供血区;年龄≥80岁,NIHSS评分≥10分,核心梗死体积<21 ml;年龄<80岁,NIHSS评分≥10分,核心梗死体积<31 ml;年龄<80岁,NIHSS评分≥20分,31 ml<核心梗死体积<51 ml。《中国急性缺血性脑卒中诊治指南2018》[24]指出,针对发病6~16 h的前循环大血管闭塞患者,当符合DAWN研究或DEFUSE 3研究的入组标准时,强烈推荐机械取栓治疗(Ⅰ类推荐,A级证据);针对发病16~24 h的前循环大血管闭塞患者,当符合DAWN研究的入组标准时,推荐使用机械取栓治疗(Ⅱa类推荐,B级证据)。在研的LATE-MT研究(NCT05326932)纳入了发病时间为24~72 h的卒中患者,要求其核心梗死体积≤50 ml。虽然严格的超时间窗机械取栓影像学筛选标准可能更容易出现阳性试验结果,但也会导致更多的卒中患者失去机械取栓治疗机会。而如何在扩大时间窗的同时,通过灌注影像筛选潜在的机械取栓获益患者仍需要进一步探索。本研究参考了DEFUSE 3研究[11]中的超时间窗机械取栓影像学筛选标准,结果显示,取栓组术后90 d预后良好者占比为41%、死亡率为14%、sICH发生率为9%,与DEFUSE 3研究结果相似(预后良好者占比为45%、死亡率为14%、sICH发生率为7%),说明对于符合DEFUSE 3研究[11]中超时间窗机械取栓影像学筛选标准的AIS患者,机械取栓时间可以延长至发病24 h以上。
研究表明,机械取栓后出血转化与患者核心梗死体积密切相关,患者核心梗死体积越大,机械取栓后出血转化发生风险越高[25-27]。分析其原因可能为:核心梗死体积较大的患者由于脑组织已出现不可逆损伤,血脑屏障破坏严重,故机械取栓后更易发生出血转化[25,28]。本研究纳入的AIS患者核心梗死体积相对较小(ASPECT评分<6分,核心梗死体积<70 ml),且存在明显的缺血半暗带,故行机械取栓后出血转化发生风险较低。出血转化是机械取栓的常见并发症之一,通常需要与造影剂外渗进行鉴别诊断,两者在CT检查图像上均表现为梗死区域或蛛网膜下腔高密度影,两者最简单的鉴别方法是测量CT值[29],其中造影剂外渗区域的CT值较低。此外,由于造影剂为水溶性,一般在术后12~24 h即被完全吸收,而出血在血管外可持续数天甚至数周,通常还会伴有占位、水肿等效应。
综上所述,与常规药物治疗相比,超时间窗(发病24 h以上)机械取栓能更有效地改善存在明显缺血半暗带的急性前循环大血管闭塞性卒中患者的90 d神经功能预后。但本研究尚存在一定局限性:(1)本研究为单中心研究,样本量有限;(2)缺乏治疗后血管成像检查结果,无法统计对照组血管自发再通情况及取栓组血管再通后闭塞情况;(3)因CTP检查和RAPID软件评估组织窗的过程复杂且对设备有要求,其难以普及;(4)大部分入组患者存在代偿,可能对研究结果产生影响;(5)该结果受限于相应的影像学筛选标准,并不适用于所有发病24 h以上的前循环大血管闭塞性AIS患者;(6)本研究取栓组患者并发症发生率并不高,且未造成严重后果,故未进一步分析机械取栓的安全性。
作者贡献:郭元展、温昌明、张保朝、高军进行文章的构思与设计;郭元展、孙军、高军进行研究的实施与可行性分析;郭元展、高军、郭士乾进行数据收集、整理、分析;郭元展进行结果分析与解释,负责撰写、修订论文;温昌明负责文章的质量控制及审校,并对文章整体负责、监督管理。
本文无利益冲突。

