新型冠状病毒感染相关心肌损伤、心肌炎和感染后状态管理专家共识(第二版)
国家老年医学中心,中国老年医学学会心电与心功能分会,北京医学会心血管病学分会影像学组,中国医药卫生文化协会心血管健康与科学运动分会
2019年以来的新型冠状病毒感染(COVID-19)大流行在全球范围内产生了前所未有的影响。由于全身炎症(细胞因子风暴)、凝血功能障碍、低氧血症、内皮损伤、发热、电解质失衡等病理机制,COVID-19会累及心血管系统,可引发心肌损伤、心肌梗死、心律失常和心力衰竭等情况。与此同时,COVID-19患者也常有胸痛、胸闷、气短和心悸等心脏相关症状。心血管科医师也越来越多地需要对COVID-19后心脏相关症状和并发症进行规范评估和管理。为此,国家老年医学中心、中国老年医学学会心电与心功能分会、北京医学会心血管病学分会影像学组、中国医药卫生文化协会心血管健康与科学运动分会相关专家结合国际共识性文件[1-3]和国内外临床救治经验和研究证据,对2020年《新型冠状病毒肺炎相关心肌损伤的临床管理专家建议(第一版)》[4]进行了更新,增加了COVID-19相关心肌炎和有心脏相关症状者的评估、治疗和康复等方面的相关内容,为临床医师提供参考。
1 COVID-19相关心肌损伤
心肌损伤的定义是心肌损伤标志物〔心肌肌钙蛋白I(cTnI)或心肌肌钙蛋白T(cTnT)〕至少有一次升高超过第 99百分位上限[5],如果观察到心肌肌钙蛋白(cTn)升高和下降过程,则为急性心肌损伤。COVID-19相关的心肌损伤发生率较高,15.0%~27.8%的重症COVID-19患者存在心肌损伤[6]。一项Meta分析显示,COVID-19患者中心肌损伤的发生率达22.3%[7]。心肌损伤与疾病严重程度和死亡风险增加直接相关,有心肌损伤的患者发生致死性事件的风险增加了8~21倍[7-8]。因此,心肌损伤的评估对于患者的诊断、鉴别诊断和预后判断非常重要。
心脏相关cTn升高的特点是首次检测cTn较高但此后缓慢下降。COVID-19可增加动脉粥样硬化基础上的斑块破裂和血栓形成风险,导致1型心肌梗死,包括ST段抬高型心肌梗死(STEMI)和非ST段抬高型心肌梗死(NSTEMI)。COVID-19患者也可能因发热、缺氧、心动过速和交感神经过度兴奋等原因,导致心肌氧供-需不匹配,发生2型心肌梗死。与非疫情期间相比,疫情期间冠状动脉正常或接近正常的急性冠脉综合征(ACS-NNOA)发生率较高[9]。
50%~60%的心肌损伤患者未发现严重的冠状动脉狭窄[10],有学者将这种情况称为急性COVID-19心血管综合征[11]。可能机制包括[12]:(1)心肌氧供-需失衡相关的心肌损伤,如严重低氧血症、呼吸衰竭、休克或低血压、快速性或缓慢性心律失常、贫血、高热等;(2)急性呼吸窘迫综合征和正压机械通气可造成右心室后负荷增加以及右心室功能不全[13];(3)炎症细胞和组织细胞释放的大量细胞因子和炎症因子导致心肌组织中微血栓形成等[14]。一项针对277例COVID-19死亡患者的尸检研究发现,47.8%的患者存在大血管和微血管血栓、炎症或腔内巨核细胞等病理学异常[15]。非心脏原因引起的心肌损伤原因较多[9],很难具体判断[1],其特点是cTn高但比较稳定,或有上升趋势[16-17],常提示预后不良。对于非心脏原因导致心肌损伤的患者,应给予支持治疗和针对感染的综合治疗。
COVID-19患者发生急性心血管事件和心肌损伤的常见心脏和非心脏原因见表1。

表1 COVID-19患者发生急性心血管事件和心肌损伤的常见原因[9]Table 1 Causes of acute cardiac events and myocardial injury in COVID-19 patients
专家建议:
cTn评估心肌损伤简单易行,因COVID--1199住院或伴有心脏相关症状的患者应常规检查cTn。若ccTTnn升高,需要判断是否为心脏原因所致。非心脏原因引起的心肌损伤,患者预后常较差。
2 COVID-19相关心肌炎
2.1 流行病学 已有研究显示,COVID-19相关急性心肌炎较为罕见。一项研究分析了56 963例COVID-19住院患者,根据心内膜心肌活检或cTn升高联合心脏磁共振成像(CMR)检查判断为心肌炎,该研究共发现97例(0.2%)可能的心肌炎病例,其中54例(55.7%)为明确/很可能的心肌炎,中位年龄为38.0岁;在明确/很可能的心肌炎患者中,31例(57.4%)无感染相关急性肺损伤,21例(38.9%)为暴发性心肌炎;估算COVID-19患者明确/很可能的心肌炎发病率为2.4‰,可能的心肌炎(在9个月内进行CMR检查)患病率为4.1‰[3]。一项针对277例COVID-19死亡患者的尸检研究显示,20例(7.2%)患者为典型心肌炎,但排除可能为非特异性炎症浸润的16例患者后,发生率降至1.4%[15]。一项美国研究对153 760例COVID-19患者以及5 637 647例同期正常对照者和5 859 411例历史正常对照者进行分析,发现COVID-19患者感染后1~12个月,总体上心肌炎的绝对发生风险增加了万分之三[18]。
关于严重急性呼吸综合征冠状病毒2(severe acute respiratory syndrome coronavirus 2,SARSCoV-2)是否可通过感染心肌细胞而直接导致心肌炎,目前仍有一定争议[19-23]。有病例报告显示,COVID-19可导致心肌损伤和巨噬细胞丰度增加[24],但心肌损伤与多种原因相关[11],即便心脏组织中存在SARS-CoV-2,也不一定与心肌炎相关[21]。另一项针对80例COVID-19死亡患者的尸检研究也发现,高病毒载量心肌与无病毒心肌相比,炎症细胞的跨内皮迁移无显著变化[21]。在进行尸检的COVID-19死亡患者中,尽管25%~50%的心肌中检测到SARSCoV-2信使RNA,但病毒主要存在于周细胞和内皮下层,而不是心肌细胞内[1]。
2.2 临床表现和危险分层 COVID-19相关心肌炎患者可表现为无心血管症状的心肌受累、轻度左心室和/或右心室功能障碍、需要机械循环支持的心原性休克,建议进行危险分层[25-26]:高风险患者表现为急性心力衰竭或心原性休克,左心室射血分数(LVEF)<40%,伴室性心动过速/心室颤动或严重的传导阻滞等心律失常;中风险患者表现为轻至中度急性心力衰竭症状,LVEF为30%~49%,可能伴严重心律失常;低风险患者通常无血流动力学异常或急性心力衰竭症状,LVEF仅轻度降低(≥50%),无严重心律失常。
COVID-19相关暴发性心肌炎较少见,属于高风险[27]。患者病情进展迅速,存在严重的左心室功能障碍、心原性休克或严重心律失常,早期病死率较高,应在有经验、具备机械循环支持(包括使用静脉-动脉体外膜肺氧合)的中心进行治疗。需要注意的是,严重感染患者若出现败血症和/或过度炎症反应,可出现有效循环容量相对不足,引起分布性休克。
2.3 检查 在评估是否存在COVID-19相关心脏疾病时,首先要看患者是否有持续的心肺症状。有些单位或体检机构对所有COVID-19患者进行筛查,这是无理论依据的。对于有COVID-19史、心电图仅发现少量期前收缩、非特异性ST-T改变或仅有胸闷、心悸等非特异性症状的患者,轻易诊断为COVID-19相关心肌炎,不仅会给患者造成一定的精神和经济负担,也会对我国有限的医疗资源造成一定的损失和浪费。
2.3.1 心电图 心电图若出现广泛导联ST-T改变、QRS波显著延长、窦性停搏和高度房室阻滞,提示心肌损伤严重[27]。一项针对443例症状严重的急性心肌炎患者(中位年龄34岁)的分析显示,ST段抬高是最常见的心电图表现(57.5%)[28]。有研究发现,除窦性心动过速(>120次/min)与死亡相关外,心房颤动、束支阻滞、缺血性ST-T改变、QT间期延长等与结局事件无关[29]。
2.3.2 超声心动图 超声心动图可见新出现或不能解释的心室结构和功能异常,心室内径增大、室壁增厚或变薄、回声减低,心包积液,新发房室瓣反流和肺动脉压力升高等[27]。研究发现,约70%的COVID-19住院患者超声心动图检查提示异常[30]。
2.3.3 CMR CMR是发现心肌损伤和明确心肌损伤原因的最敏感的无创影像学检查。对于COVID-19早期和恢复期的患者,CMR可发现较多异常情况。一项Meta分析纳入10 462例接受CMR检查的COVID-19的非运动员(n=1 010)和运动员(n=9 452),结果显示,在非运动员中,27.5%左心室心肌钆延迟强化(LGE)异常,11.9%心包受累,39.5%有T1映射改变,38.1%有T2映射或T2加权序列改变,心肌炎患病率为17.6%,LVEF和右心室射血分数略下降;而在运动员中,有上述异常情况者分别占10.8%、35.4%、5.7%、1.9%和0.9%[31]。另一项研究应用CMR分析了342例cTn升高的COVID-19住院患者,并与64例cTn正常的感染者及113例未感染者进行对照,发现在COVID-19伴cTn升高的患者中,CMR异常比例为60.5%,但仅6.7%疑似近期心肌炎,而心肌梗死和微梗死的比例分别达12.6%和8.9%,还有12.9%的患者存在非缺血性心肌瘢痕;在cTn正常的COVID-19住院患者和未感染对照组中,CMR异常比例分别为35.9%和31.0%,非缺血性心肌瘢痕比例分别为5.1%和13.6%;未感染者中也有1.7%发现疑似心肌炎[32]。该研究证实心肌损伤与大血管病变和微血管血栓形成关系更密切,支持流行病学研究中心肌炎发生率低的结论。此外,在COVID-19患者中,CMR显示心肌水肿和心室功能异常常见,但不可逆坏死罕见,提示存在亚临床炎症性心脏受累[33-35]。
2020年美国心脏协会(AHA)专家共识建议,对于临床情况稳定且临床怀疑心肌炎的患者,通过CMR检查诊断心肌炎是合理的[25]。COVID-19患者中心肌损伤发生率高,CMR能区分心肌损伤的具体原因,但中国仅13.5%的二级以上医院开展了CMR检查[36],建议有经验的医疗机构开展相关研究,应用CMR判断COVID-19后有持续症状患者的心脏受累情况,并进行前瞻性随访,明确COVID-19对心脏的影响及其后果[37]。
2.3.4 心内膜心肌活检 心内膜心肌活检是诊断心肌炎的“金标准”,可区分淋巴细胞性心肌炎、巨细胞性心肌炎和嗜酸细胞性心肌炎等。COVID-19患者若出现不明原因的心脏相关情况,应根据临床表现决定是否进行心内膜心肌活检[38],尤其是活检有可能改变治疗或有助于判断预后的情况。另外,建议在有较多诊治经验、拥有成熟病理检验技术的医疗机构进行心内膜心肌活检[2]。
2.4 治疗 COVID-19相关心肌炎的具体治疗策略与其他病毒性心肌炎一样,可根据呼吸道疾病的严重程度使用COVID-19特异性疗法,包括SARS-CoV-2特异性抗病毒药物(例如帕罗韦德、阿兹夫定和莫诺拉韦)和糖皮质激素。其他抗病毒药物如COVID-19人免疫球蛋白、单克隆抗体、康复者恢复期血浆等的使用参考《新型冠状病毒感染诊疗方案(试行第十版)》[39]。
糖皮质激素常用于暴发性或血流动力学受损的急性心肌炎,虽不能降低死亡率,但可改善左心室收缩功能[40]。由于COVID-19患者存在心肌损伤和炎症的多种机制,包括潜在的病毒诱导的自身免疫,对于已经确诊的COVID-19相关心肌炎患者,尤其是暴发性心肌炎患者,应用糖皮质激素或更有益。针对已发表病例的回顾性分析也支持这一观点[41-42]。若COVID-19合并暴发性心肌炎,建议静脉注射10~20 mg地塞米松后,每天静脉滴注200 mg甲泼尼龙,连用3~5 d后依情况减量[27]。
对于重型、危重型COVID-19且实验室检测白介素6(IL-6)水平升高者,可试用IL-6抑制剂托珠单抗。应用过程中注意过敏反应,感染活动期(包括局部感染)患者禁用该药,具体使用方法参考《新型冠状病毒感染诊疗方案(试行第十版)》[39]。
辅酶Ⅰ(nicotinamide adenine dinucleotide,NAD+)可显著改善COVID-19患者的代谢功能,促进非卧床COVID-19患者的康复[43]。另外,NAD+耗竭在病毒性心肌炎的发病机制中也至关重要。我国已有临床研究证实,补充NAD+有助于下调病毒性心肌炎患者的心肌酶水平[44]。可考虑经验性给予注射用NAD+30~50 mg及5%葡萄糖溶液50~100 ml(糖尿病者用0.9%氯化钠溶液),静脉滴注,1次/d。
维生素C可以抑制肺部炎症后氧化应激反应,减轻过度炎症反应。当机体炎症反应过度激活时可应用维生素C,使用后炎症因子水平可能会出现较大幅度下降。临床研究表明,静脉给予大剂量维生素C可以通过缓解COVID-19重症和危重症患者的过度炎症反应而改善心肌损伤[45],可考虑经验性静脉使用维生素C,疗程6 d;先每6小时100 mg/kg,持续1 d,然后每12小时100 mg/kg,持续5 d,作为维生素C治疗的最佳剂量。
2.5 评估和处理流程 疑似心肌炎或心肌受累患者的评估和处理推荐流程见图1。由于缺乏诊断和管理COVID-19相关心肌炎或心肌损伤的证据,目前尚无法准确评估心肌炎或心肌受累。在COVID-19患者中,心血管疾病史、其他心血管和非心血管危险因素(如高龄、男性、免疫抑制等)是临床表现的重要决定因素。对提示心脏受累的症状(包括胸痛、呼吸困难、心悸和晕厥等)进行评估,如果心脏受累的可能性很小,通常不建议进一步行心脏检查;相反,当怀疑心脏受累的可能性较大时,初始检查通常应包括心电图、cTn和超声心动图。
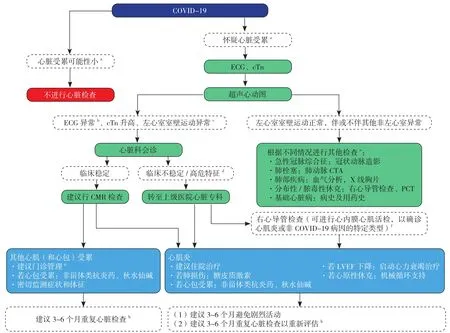
图1 疑似心肌炎或心脏受累患者的评估和处理流程Figure 1 Evaluation and management of patients with suspected myocarditis or myocardial involvement
专家建议:
(1)COVID-19相关心肌炎定义:对于COVID-19患者,出现①心脏相关症状(如胸痛、呼吸困难、心悸、晕厥等);②有心肌损伤的证据(cTn升高);③心电图异常(如广泛导联ST-T改变、新发病理性Q波、QRS波群时限持续延长、持续性室性心律失常、窦性停搏、新发高度房室阻滞等);④超声心动图异常(如非冠状动脉分布区域的左心室节段性室壁运动异常);⑤无心肌缺血的临床证据[46-47];⑥心脏情况无法用严重感染、低氧血症、急性呼吸窘迫综合征等来解释,可考虑COVID-19相关心肌炎[1]。若CMR检查异常(如非缺血性LGE,伴有初始T1和T2弛豫时间延长等),或活检/尸检有组织病理学阳性发现(与心肌细胞变性和坏死相关的心肌炎性浸润)[1-2],可确诊为COVID-19相关心肌炎[1]。
(2)对于怀疑COVID-19合并暴发性心肌炎(高风险)患者,建议在有经验、具备机械循环支持(包括使用静脉-动脉体外膜肺氧合)的医疗机构进行治疗,可根据2017年《成人暴发性心肌炎诊断与治疗中国专家共识》[27]使用糖皮质激素,血流动力学稳定的患者可行CMR和心内膜心肌活检予以评估。
(3)低、中风险COVID-19相关心肌炎患者若持续存在心脏相关症状或心肌受累情况逐渐恶化,可考虑行CMR检查和心内膜心肌活检;此类患者使用免疫抑制剂的安全性和有效性尚不确定。
3 COVID-19后状态
COVID-19后心血管问题主要包括相关症状评估和管理以及心血管事件的预防。
3.1定义 据世界卫生组织(WHO)估计,10%~20%的COVID-19患者存在持续症状,但找不到其他原因,即所谓的“长新冠(long COVID)”。“长新冠”是一种异质性疾病,其表现多种多样,目前尚无被广泛接受的定义。WHO将COVID-19后3个月时仍有持续症状或新发症状、至少持续2个月且不能用其他疾病可解释的现象定义为“COVID-19后状态(post COVID-19 condition)”[48]。美国心脏病学会(ACC)则将COVID-19后≥4周有心脏相关症状但检查结果正常定义为“COVID-19心血管综合征(PASC-CVS)”[1]。也有学者将COVID-19分为急性期(<4周)、急性期后期(4~12周)和慢性阶段(>12周)[49]。英国国家卫生与临床优化研究所(NICE)指南将COVID-19后症状持续≥4周定义为“长新冠”,分成急性期后持续症状阶段(4~12周)和COVID-19后综合征(>12周)[50]。
共识组认为,“长新冠”并不是一种疾病,而是一种状态,包括疲劳、胸闷、气短、胸痛、心悸、认知功能障碍(“脑雾”)、睡眠障碍、胃肠道症状、焦虑和抑郁等多种症状,涉及了循环、呼吸、泌尿、消化、内分泌、神经、精神等多个系统。从疾病发生和进展的角度看,“长新冠”还可分为三类:(1)恢复后的残留症状;(2)恢复后仍存在的器官功能障碍;(3)无症状或轻症患者新发生的症状。因此,采用WHO定义的COVID-19后状态[48]来描述“长新冠”更合适。
一项纳入22个国家54项研究和2个病历数据库的Meta分析显示,2020年3月至2022年1月,在有症状的COVID-19患者中,6.2%在3个月时会出现3种症状群中的至少1种症状,有持续性疲劳伴躯体疼痛或情绪波动、认知问题、持续性呼吸系统问题的患者比例分别为3.2%、2.2%、3.7%,感染奥密克戎毒株的患者中有长期症状的比例较低,仅为德尔塔毒株感染患者的24%~50%[51]。
3.2 评估和管理 COVID-19后的心脏相关症状包括胸痛、胸闷、气短、心悸、呼吸困难、运动不耐受〔定义为运动后症状恶化(即便是轻度身体活动),常在数小时后或第2天开始,可持续数天或数周〕、体位性心动过速综合征(患者在无直立性低血压的情况下,安静站立5~10 min后,心率通常较仰卧位高30次/min以上,经常>120次/min 并持续至少30 s),伴随症状包括疲劳和睡眠障碍等[52]。一项研究分析了48万例未住院的COVID-19患者以及190万名倾向评分匹配的无COVID-19者,发现5.4%的COVID-19患者报告了WHO COVID-19后状态定义中的至少1种症状,而无COVID-19者中也有4.3%报告了至少1种症状(校正HR=1.26)[53]。因此,针对患者的主诉,不能把所有症状轻易归结于COVID-19。
大多数COVID-19患者的症状在感染后数天至数周内会好转,对于进行初步评估的患者,应考虑常见心血管疾病的诊断和鉴别诊断,首先应排除缺血性心脏病、心律失常(如心房颤动等)、心力衰竭、肺栓塞、心肌炎或心包炎、肺部疾病相关心血管疾病(如肺动脉高压、右心衰竭)等,其评估和管理策略应遵循现有指南建议。
临床上应根据患者的体征和症状进行相关检查,常规检查可考虑血常规、生化检查(肝肾功能、血脂等)、cTn、B型利钠肽或N末端B型利钠肽原、D-二聚体、C反应蛋白、红细胞沉降率、甲状腺功能、糖化血红蛋白,以及心电图和/或24 h动态心电图、超声心动图等;也可行胸部CT及肺功能检查来评估肺感染、纤维化和肺功能状态。对于站立时心悸或头晕、怀疑有直立性低血压的患者,应测量卧位和立位的血压及心率。
欧洲心脏病学会(ESC)心脏细胞生物学工作组及心肌与心包疾病工作组建议,由于cTn升高的COVID-19住院患者死亡率明显升高,所有患者在核酸转阴后应常规检测cTn[37]。但由于无心血管症状以及有轻中度心血管症状的非住院患者未检测cTn,因此亚临床心脏并发症有可能会被严重低估。即使这样,有心血管症状的COVID-19患者检测cTn仍然有意义。对于cTn异常者应进一步接受评估。
心肺耐力显著下降是COVID-19后状态的标志性特征。对于COVID-19后有不明原因呼吸困难和运动不耐受等症状的患者,心肺运动试验不但可评估患者的功能状态和潜在的病理生理机制,也可帮助患者设计个性化康复训练计划[54]。但应注意,心肺运动试验也可能会导致症状加重或复发。
有研究发现,呼吸困难和咳嗽COVID-19患者血液中D-二聚体和C反应蛋白水平持续升高长达8周[55]。持续的全身炎症似乎是COVID-19患者出现症状的主要原因。长时间的炎症提示有器官损伤,出现并发症的风险较高[56],不一定与COVID-19的严重程度有关[57]。目前尚无特定的“COVID-19后状态”生物标志物,推测机制包括炎症、免疫激活、病毒持续存在、内皮功能障碍、运动代谢受损、内分泌和自主神经失调等。
对于心动过速、心悸和直立性低血压患者,应考虑增加容量负荷、睡眠期间抬高床头等非药物干预。也可根据经验使用低剂量β-受体阻滞剂和非二氢吡啶类钙拮抗剂等。对于胸膜炎或肋软骨炎等非缺血的胸痛患者,可考虑应用非甾体类抗炎药,并根据需要加用小剂量秋水仙碱。若考虑呼吸困难与心血管疾病无关,应请呼吸科会诊。对于运动不耐受的患者,应考虑运动康复措施[58]。
3.3 预防心血管事件 近期一些有COVID-19史的年轻人在运动中猝死的案例在新闻和社交媒体平台上被广泛报道,很多人怀疑与心肌炎有关,从而引发了人们对此问题的担忧。一些国外研究也发现,疫情期间院外心脏骤停发生率有所升高。与2019年同期相比,2020-03-01至2020-05-31美国纽约[59]、法国巴黎[60]、意大利伦巴第大区[61]的院外心脏骤停事件增加了1.2~3.0倍。猝死与多种因素有关,确认心原性猝死的原因很困难,不应在没有证据的情况下把猝死归咎于心肌炎。即使在非疫情期间,在运动中发生猝死意外也常有报道[62]。
猝死仅是COVID-19后心血管风险增加的冰山一角。一项包含153 760例COVID-19患者的美国研究显示,感染后1~12个月,包括心肌梗死、脑卒中和全因死亡的复合终点事件发生风险增加了55%,每千人心血管事件负担增加了23.48例;其中,心肌梗死风险增加63%,每千人心肌梗死负担增加了2.91例;脑卒中风险增加52%,每千人脑卒中负担增加4.03例;心力衰竭风险增加72%,每千人心力衰竭负担增加11.61例;心房颤动风险增加71%,每千人心房颤动负担增加10.74例;肺栓塞风险增加193%,每千人肺栓塞负担增加5.47例;心脏骤停风险增加145%,每千人心脏骤停负担增加0.71例;即使感染前无基础心血管疾病,COVID-19患者的心血管风险也明显增加[18]。同样,一项纳入2020-03-16至2020-11-30英国生物样本库中7 584例COVID-19患者、75 790例同期正常对照者和75 774例历史正常对照者的研究显示,COVID-19患者自感染后21 d至18个月,心血管疾病发生风险(与同期和历史正常对照者比较,HR分别为1.4和1.3)和全因死亡风险(HR分别为5.0和4.5)均明显增加[63]。
COVID-19患者心血管风险增加的机制尚不清楚,可能涉及持续存在的慢性炎症反应、内皮和微血管功能障碍、高凝状态等[64]。这种心血管风险的增加并不仅是发生在有肥胖、吸烟、高血压和糖尿病等危险因素的患者和心血管疾病患者中,也包括COVID-19前心血管风险较低的人群和轻症COVID-19患者[18]。毋庸置疑,动脉粥样硬化是一种炎症性疾病[65],而炎症又可促进动脉粥样硬化进展[66]。因此,COVID-19应当作为心血管疾病的危险因素[67]。我国一项研究显示,肺炎住院患者中缺血性心脏病、心律失常、心力衰竭发生风险的增加可持续8年[68]。在人群层面,疫情期间的一些管控措施也会导致人群发生心脏代谢危险因素恶化,约10.0%的人群新诊断高血压,2.4%新诊断糖尿病[37]。在医疗层面,疫情期间心血管常见危险因素的管理也受到了影响,导致心血管事件额外增加[69]。我国居民心血管相关危险因素流行和心血管疾病发病率增加的趋势仍在加剧,COVID-19流行有可能会加重我国的心血管疾病负担,对此应引起重视。临床医师需要知晓COVID-19对心血管健康的负面影响,鼓励患者坚持健康的生活方式和控制心血管危险因素,出现症状及时就诊,并接受有明确循证医学证据的治疗,以降低疫情期间额外增加的风险。
3.4 身体活动建议 身体活动是指由骨骼肌肉运动产生、伴有能量消耗的任何身体动作。COVID-19患者早期进行身体活动有益,可预防肌肉萎缩、静脉血栓形成、关节和软组织僵硬以及长时间卧床导致的多种并发症等。对于多数未住院的患者,建议居家进行身体活动,身体活动的原则是循序渐进、量力而行、因人而异。因COVID-19长期住院或居家养病者可采用WHO五个阶段恢复运动计划建议[70]。
而COVID-19患者出现以下情况不建议进行身体活动,包括:(1)静息心率>120次/min;(2)血压≥140/90 mm Hg(1 mm Hg=0.133 kPa)或≤90/60 mm Hg;(3)血氧饱和度≤95%[71]。若患者在恢复身体活动的过程中出现新发症状或症状进展,或活动水平难以达到感染前状态,应到医院进行临床评估。
运动是指有计划、有组织、重复实施的维持或增进身体健康的身体活动。对于COVID-19后无心脏相关症状的患者,建议停止运动7~14 d[72]。有心脏相关症状(如胸痛、胸闷、憋气等)的患者,应在症状消失14~28 d后再恢复运动。运动后注意有无疲劳、肌肉酸痛及睡眠障碍;清晨对静息心率进行监测,静息心率增加10次/min以上通常被认为是过度训练和累积疲劳的征象。
3.5 康复 COVID-19重症和危重症患者或COVID-19后状态患者常存在多个器官及系统的问题,如长期卧床后废用性肌肉萎缩、肺部感染导致的有氧运动能力障碍、营养不良导致的能量代谢障碍,以及心血管、肌肉、骨关节等并发症。这些症状和功能障碍是普遍、长期存在的,康复应作为主要恢复策略,目标是缓解症状、改善身体功能和生活质量。此外,COVID-19后状态与免疫失调关系密切[37],提高机体免疫力也是重要措施,包括增加以有氧训练为主的运动、良好的营养支持(尤其衰弱、肥胖、营养不良和微量营养素缺乏者)、评估睡眠状态和心理问题并进行针对性干预等。建议使用经过验证的工具〔即营养不良通用筛查工具(MUST)、营养风险筛查简表2002(NRS-2002)等〕对老年人和/或有合并症的患者进行营养不良筛查。对于存在营养不良的患者,应优化营养摄入,保证摄入足够的能量、维生素(如维生素A、B、C、D、E等)、Omega-3脂肪酸和矿物质(如锌、硒、铁)[73]。
对于有持续症状或有并发症的COVID-19患者,运动康复的注意事项[74]如下:(1)患者在开始运动计划前均应筛查心脏相关症状;如有必要,在开始康复治疗前可能需要进行全面的心脏评估。应排除心脏损伤、劳力性血氧饱和度降低和自主神经功能障碍,并监测身体活动过程中的心脏情况及身体活动后血氧饱和度降低和直立不耐受的迹象。(2)应注意观察增加身体活动期间和之后数天内的症状,判断有无活动后症状加重(post-exertional symptom exacerbation,PESE)情况。症状加重可表现为严重疲惫、认知功能障碍(“脑雾”)、疼痛、睡眠障碍和运动不耐受等。症状通常在活动后12~48 h恶化,可持续数天甚至数周。活动后症状加重情况也被称为运动后不适(post-exertional malaise,PEM)。(3)有组织、有监督的运动训练计划可以提高运动耐力,减轻乏力和呼吸困难。在开展有针对性的心血管康复运动之前,应先进行呼吸训练、温和的伸展运动以及轻度肌力训练,之后再加入有氧训练。有氧训练从1~3个代谢当量开始,根据耐受情况缓慢加量,通常分为多次进行。运动训练过程中应监测生命体征,并在最初阶段将心率维持在最大预测心率的60%以下。在活动前、活动期间(定时)、活动后监测脉搏、血氧饱和度和血压。但如果在参与运动治疗后感觉更差,需要将治疗降到之前的水平或完全停止治疗。
专家建议
(1)COVID-19后有心脏相关症状的患者,应首先除外缺血性心脏病、肺栓塞、心力衰竭、心律失常等临床常见疾病,按照相应疾病诊疗建议进一步评估。
(2)由于COVID-19明显增加心血管事件风险,因此应评估COVID-19患者的生活方式、心血管危险因素控制情况及此前的心血管疾病史及诊治情况,建议所有患者严格遵循有明确循证医学证据的心血管疾病防治措施。
(3)COVID-19后3个月时有持续心脏相关症状或新发相关症状,且至少持续2个月,但相关实验室或影像学检查无异常,可考虑为COVID-19后状态。由于对此类患者的认识仍有待进一步深入,治疗以经验性支持和对症处理为主。
(4)积极合理的康复医疗可以减轻COVID-19后状态相关的功能障碍,改善生活质量。
4 展望
COVID-19对人类健康的更广泛影响仍未得到全面研究。全球COVID-19人群基数巨大,感染后因发生心脏并发症和出现心脏相关症状就诊的患者也明显增加,目前亟需对以下问题加强研究:(1)了解COVID-19对人群水平心血管疾病发病和死亡风险的短期和长期影响;(2)对于不同疾病严重程度和不同心血管疾病发病风险的COVID-19患者,需要寻找最佳的心血管事件预防措施;(3)进一步研究COVID-19相关心肌损伤和心肌炎的发生率、临床表现、诊断和鉴别诊断、诊疗措施和预后;(4)研究COVID-19后状态的心血管表现、机制、诊断、治疗和康复手段;(5)建立面向公众和医疗卫生专业人员的科学、可靠的信息发布平台。
核心专家组成员(以姓氏汉语拼音为序):艾力曼·马合木提(新疆医科大学第一附属医院),董吁钢(中山大学附属第一医院),郭小梅(华中科技大学同济医学院附属同济医院),孔洪(四川省人民医院),励建安(南京医科大学第一附属医院),李为民(哈尔滨医科大学附属第一医院),李新立(南京医科大学第一附属医院),廖玉华(华中科技大学同济医学院附属协和医院),汪芳(北京医院国家老年医学中心),杨杰孚(北京医院国家老年医学中心),杨进刚(中国医学科学院阜外医院),赵琼(Inova Heart and Vascular Institute,Inova Fairfax Hospital,美国),赵世华(中国医学科学院阜外医院),周京敏(复旦大学附属中山医院)
专家组成员(以姓氏汉语拼音为序):艾力曼·马合木提(新疆医科大学第一附属医院),陈浩(北京医院国家老年医学中心),董吁钢(中山大学附属第一医院),郭小梅(华中科技大学同济医学院附属同济医院),贾娜(北京医院国家老年医学中心),孔洪(四川省人民医院),励建安(南京医科大学第一附属医院),李为民(哈尔滨医科大学附属第一医院),李新立(南京医科大学第一附属医院),廖玉华(华中科技大学同济医学院附属协和医院),裴作为(大连理工大学附属中心医院),汪芳(北京医院国家老年医学中心),王华(北京医院 国家老年医学中心),巫华兰(北京医院国家老年医学中心),杨晨光(北京医院国家老年医学中心),杨杰孚(北京医院国家老年医学中心),杨进刚(中国医学科学院阜外医院),赵琼(Inova Heart and Vascular Institute,Inova Fairfax Hospital,美国),赵世华(中国医学科学院阜外医院),钟优(北京医院 国家老年医学中心),周京敏(复旦大学附属中山医院),朱火兰(陕西省人民医院)
共同执笔人:杨进刚(中国医学科学院阜外医院),郭颖、孟旭阳、夏辰兮、徐涛、王翔(北京医院 国家老年医学中心)
作者均声明不存在利益冲突。

