基于MRI、彩色超声检测技术评价穿透性凶险型前置胎盘的影像特征及预测价值
秦聪颖,刘丽娟,曹淑新,李 娟
(河北省唐山市妇幼保健院产科,河北 唐山 063000)
前置胎盘是妊娠28周后,胎盘附着在子宫下段,是妊娠期严重并发症之一[1]。凶险型前置胎盘(pernicious placenta previa,PPP)又称胎盘植入,在前置胎盘基础上胎盘附着于前次剖腹产切口瘢痕并伴有不同程度胎盘植入[2-3]。PPP中以粘连性最轻,植入性较严重,穿透性最严重[4],穿透性PPP可穿透子宫浆膜层,引起子宫破裂[5]。穿透性PPP孕产妇常在产前并发大出血,对孕产妇和胎儿生命健康威胁较大,多数穿透性PPP孕产妇最终以子宫切除告终,而胎儿分娩后多会出现严重窒息[6]。因此,早期诊断对穿透性PPP孕产妇和胎儿预后具有非常重要意义。目前,穿透性PPP诊断主要依靠磁共振成像(magnetic resonance imaging,MRI)、超声以及血清检测,但血清检测影响因素较多,特异性不高[7-8]。MRI和彩色超声检测评价穿透性PPP预后方面研究较少。基于此,本研究旨在探讨基于MRI、彩色超声检测技术评价穿透性凶险型前置胎盘的影像特征及预测价值。现报告如下。
1 资料与方法
1.1一般资料 选取2020年2月—2022年2月我院收治的70例PPP孕产妇为研究对象,年龄22~38岁,平均(29.75±3.54)岁;孕周31~37周,平均(35.53±1.85)周;剖宫产次数1~4次,平均(1.88±0.43)次;据上次剖宫时间2~5年,平均(3.88±0.81)年;体重60~80 kg,平均(67.55±8.63)kg。纳入标准:①孕周≥30周、剖宫产次数≥1次;②无妊娠期高血压、糖尿病合并症;③知晓并同意本研究。排除标准:①非前置胎盘、胎盘未附着在瘢痕处者;②胎膜早破、严重精神异常无法配合检查者;③多胎妊娠伴传染性、免疫性疾病、子宫肌瘤、恶性肿瘤者。
本研究经医院伦理委员会批准。
1.2方法 MRI检测:使用西门子ESSENZA 1.5T超导磁共振诊断仪进行磁共振检查,孕产妇按照规定摆放体位,取仰卧或侧卧位,先扫描盆腔冠状面,以此定位后扫描矢状位、冠状位、横断位,运用6通道体部相控阵线圈,T1加权像利用自旋回波序列,设置T1加权成像TR 500 ms、TE 15 ms,T2加权像利用快速自旋回波序列,设置T2加权成像TR 2500 ms、TE 85 ms,增强T2采用脂肪抑制,TR 11 000 ms、TE 120 ms,层厚、层距5 mm,矩阵512×512,采集1~2次。彩色超声检测:使用迈瑞彩色多普勒超声DC-N3S仪器检测,仪器的探头频率2.0~15 MHz,速度超过7.60 m/s,操作时,孕产妇仰卧,暴露腹部,经其腹部进行超声检测,观察胎盘所在位置、胎盘厚度及内部回声情况,胎盘后方与子宫肌壁间的关系,并检测膀胱后壁是否连续光整和观察与子宫前壁的关系,用彩色多普勒血流显像观察胎盘实质内和后方血流情况。预后良好:孕产妇子宫保留、新生儿无窒息、轻度窒息;预后不良:孕产妇子宫切除,新生儿重度窒息。
1.3观察指标 病理学诊断标准:胎盘绒毛穿透子宫肌层或子宫浆膜层,甚至侵入到宫外结构。
1.3.1MRI诊断标准和评分 胎盘内有不均匀信号、有异常血管、呈低信号带,胎盘附着子宫隆凸,胎盘聚拢呈驼峰状,膀胱壁隆起呈结节状为穿透性PPP,评分根据胎盘内信号、血管、信号带,胎盘附着子宫情况,胎盘改变,膀胱壁改变进行,分值为0~2分,总分12分,分值高,前置胎盘越凶险[9]。
1.3.2彩色超声诊断标准和评分 胎盘完全前置,胎盘厚度>5 cm,胎盘后方子宫肌层变薄,胎盘内有血窦形成和云雾样回声,胎盘后险窝有涡旋样血流信号为穿透性PPP。评分根据胎盘位置、厚度,胎盘后方子宫肌层、胎盘内血管、回声,胎盘后险窝血流信号进行,分值为0~2分,总分10分,分值越高,前置胎盘越凶险[10]。
1.4统计学方法 应用SPSS 24.0统计分析软件。计量资料比较重复测量方差分析、t检验;计数资料比较采用χ2检验;多因素采用COX回归分析。P<0.05为差异有统计学意义。
2 结 果
2.1MRI、彩色超声检测技术单项和联合对PPP的诊断价值 经病理学检查,在70例PPP患者中,非穿透性PPP 52例,其中粘连性PPP 30例,植入性PPP 22例,穿透性PPP18例。 MRI联合彩色超声检测技术诊断准确性与单项检测比较差异无统计学意义(P>0.05),见表1。

表1 MRI、彩色超声检测技术单项和联合对PPP的诊断价值Table 1 Diagnostic value of MRI and Color ultrasonography alone and in combination for PPP (例数,%)
2.2非穿透性PPP和穿透性PPP孕产妇MRI特征比较 与非穿透性PPP组胎盘内有不均匀信号、胎盘有异常血管、胎盘内呈低信号带、胎盘附着子宫隆凸、胎盘聚拢呈驼峰状、膀胱壁隆起呈结节状比例较高(P<0.05),见表2。

表2 非穿透性PPP和穿透性PPP孕产妇MRI特征比较Table 2 Comparison of MRI characteristics of non-penetrating PPP and penetrating PPP in pregnant and parturient women (例数,%)
2.3非穿透性PPP和穿透性孕产妇彩色超声特征比较 与非穿透性PPP比较,穿透性PPP胎盘增厚、胎盘后方子宫肌层变薄、胎盘内有血窦形成、云雾样回声、胎盘后险窝有涡旋样血流信号比例较高(P<0.05),见表3。

表3 非穿透性PPP和穿透性孕产妇彩色超声特征比较Table 3 Comparison of features of Color Doppler ultrasonography between pregnant and parturient women with non-penetrating PPP and those with penetrating PPP (例数,%)
2.4非穿透性PPP和穿透性PPP孕产妇和新生儿的预后结局 与非穿透性PPP比较,穿透性PPP孕产妇子宫切除率较高(χ2=29.452,P<0.05),新生儿重度窒息较多(χ2=28.078,P<0.05)。
2.5穿透性PPP预后单因素分析 穿透性PPP预后不良12例,预后良好6例,与预后良好组比较,预后不良组剖宫产次数较多,分娩周期较短,手术时间较长,术中出血量较多,MRI、彩色超声评分较高(P<0.05),见表4。
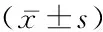
表4 穿透性PPP预后单因素分析Table 4 Univariate analysis of prognosis of penetrating PPP
2.6穿透性PPP预后不良的多因素COX回归分析 术中出血量、MRI评分、彩色超声评分均是PPP预后不良的独立危险因素(P<0.05),见表5,6。

表5 赋值表Table 5 Assignment table
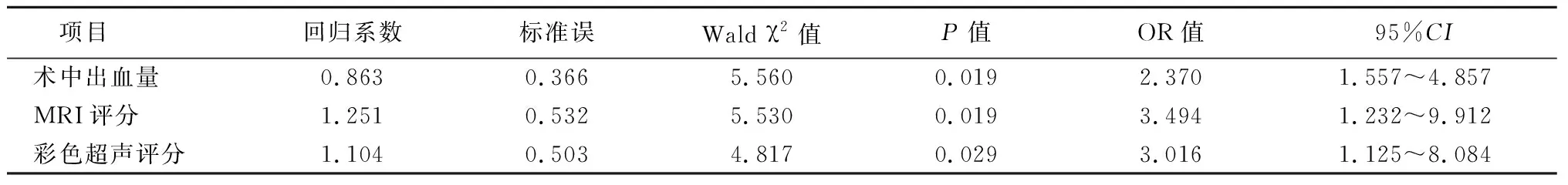
表6 穿透性PPP孕产妇预后不良结局的多因素COX回归分析Table 6 Multivariate COX regression analysis of adverse prognostic outcomes in pregnant and parturient women with penetrating PPP
2.7术中出血量、MRI评分、彩色超声评分及联合预测穿透性PPP预后不良的ROC曲线 经ROC曲线图分析,术中出血量、MRI评分、彩色超声评分AUC分别为0.806、0.854、0.806,联合检测AUC 0.931比较,差异有统计学意义(P<0.05),见表7,图1。

表7 术中出血量、MRI评分、彩色超声评分及联合预测穿透性PPP预后不良的受试者工作特征曲线Table 7 Receiver operating characteristic curve of intraoperative blood loss, MRI score, color Doppler ultrasonography score alone or in combination in the prediction of poor prognosis of patients with penetrating PPP

图1 术中出血量、MRI评分、彩色超声评分及联合预测穿透性PPP孕产妇预后不良的受试者工作特征曲线Figure 1 Receiver operating characteristic curve ofintraoperative blood loss, MRI score, color Doppler ultrasonography score alone and in combination in the prediction of poor prognosis of patients with penetrating PPP
3 讨 论
我国前置胎盘的发生率为0.24%~1.57%,研究认为,前置胎盘发生可能由一种或多种疾病联合导致[11],例如子宫手术、胎盘形态大小异常[12]。穿透性PPP是胎盘穿透子宫肌层,甚至延伸至膀胱、输尿管、直肠等器官,对孕产妇和胎儿危害性极高[13]。因此对穿透性PPP进行准确诊断,针对性处理,对孕产妇和胎儿尤为重要。
穿透性PPP多因孕产妇行剖宫产后,子宫内膜受损,切口处变薄,底蜕膜形成不良,胎盘、绒毛,穿入子宫肌层,发生粘连、植入,最终导致PPP,严重者穿透子宫肌层,引发穿透性PPP[14-15]。产前诊断穿透性PPP主要依靠孕产妇临床指征、辅助检查,当有剖宫产既往史孕产妇孕中晚期出现无痛性阴道流血,要警惕前置胎盘发生,应结合血清、MRI、彩色超声检测,准确判断PPP。血清检查特异度不高,临床上将其作为筛查手段,而MRI和彩色超声是PPP常用的、价值较高的辅助检测方法[16]。MRI于1982年正式用于临床检查,是新型医学成像技术,检查费用较高,多数基层医院无MRI设备,但该检测方法对膀胱无限制需求。彩色超声检测方便简单,可重复进行,且对胎儿无损害,容易被孕产妇所接受,是目前用于产前检查的最常用方法[17]。
本研究通过对70例PPP孕产妇进行MRI、彩色超声检测,结果显示,经病理学检查,非穿透性PPP 52例,其中粘连性PPP 30例,植入性PPP 22例,穿透性PPP 18例。MRI联合彩色超声检测诊断准确性稍高于单项检测,但差异不明显。姚继芹等[18]研究表示,超声和MRI对穿透性PPP诊断价值无差异,但未对穿透性PPP孕产妇行MRI和彩色超声联合检测,本研究结果表示,两者联合检测准确性较高,但无差异,MRI对软组织分辨力较高,可对子宫肌层和胎盘、绒毛膜形成鲜明对比,当彩色超声对子宫肌层显示不清时,联合MRI可提高判断准确性。经MRI和彩色超声对非穿透性PPP和穿透性PPP的特征比较,结果显示,穿透性PPP胎盘内有不均匀信号、胎盘有异常血管、胎盘内呈低信号带、胎盘附着子宫隆凸、胎盘聚拢呈驼峰状、膀胱壁隆起呈结节状,同时穿透性PPP的胎盘增厚、胎盘后方子宫肌层变薄、胎盘内有血窦形成、云雾样回声、胎盘后险窝有涡旋样血流信号。因此在行MRI和彩色超声检测中,观察到以上特征时要考虑胎盘穿透可能。穿透性PPP孕产妇子宫切除率、新生儿重度窒息高于非穿透性PPP,表明穿透性PPP对孕产妇和新生儿预后结局影响较大。本研究结果发现,预后不良孕产妇剖宫产次数较多,分娩周期较短,手术时间较长,术中出血量较多,MRI、彩色超声评分较高。主要原因为手术时间较长,增加术中输血量过多,麻醉引起血管扩张、手术室温度低容易导致孕产妇体温下降,引起凝血功能障碍。同时长时间手术极易导致电解质紊乱、贫血,增加孕产妇预后不良风险[19-21]。回归分析显示,术中出血量、MRI评分、彩色超声评分是穿透性PPP孕产妇预后不良的独立危险因素。穿透性PPP发生为多种因素所致,杨德兰等[22]认为超声评分联合孕产妇病史,分值越高,发生PPP可能性越高,同时PPP凶险程度也越高,发生穿透性PPP可能性越大。霍英杰等[23]研究表示,MRI评分可评估预测PPP严重程度,评分越高,发生穿透性PPP可能性越大,通过MRI评分可提前做好术中准备,对于穿透性PPP,需要多学科配合,术中需要大量输血,防止低血容量休克。本研究结果还显示,术中出血量、MRI评分、彩色超声评分AUC分别为0.806、0.854、0.806,联合检测对预测价值无提升效果。降低穿透性PPP关键在于预防,加强地方生育工作的宣传,避免多次流产,孕期做好产检,及时诊断前置胎盘,尤其是穿透性PPP,倡导自然分娩,严格掌握剖宫产指证,避免发生穿透性PPP,造成孕产妇和胎儿不良结局。
综上所述,MRI、彩色超声检测技术对穿透性PPP的诊断价值较高,可观察穿透性PPP影像特征,预测孕产妇和新生儿预后。但由于本研究样本量较少,需要临床更大样本量的进一步研究及其他影响穿透性PPP孕产妇和新生儿的预后结局因素,更有效对诊疗进行指导。

