探究经腹与经阴道联合超声诊断子宫瘢痕妊娠分型的临床价值
王柳柳
(浙江大学医学院附属妇产科医院超声二科 浙江 杭州 310006)
在临床上,剖宫产后子宫瘢痕妊娠(cesarean scars pregnancy,CSP)属于临床一种较少见的异位妊娠类型,多指胎儿胚胎透过孕产妇子宫下段剖宫产术后瘢痕出的缝隙,并在该位置着床、生长,近些年来,因临床剖宫产数量的不断增加,子宫瘢痕妊娠发生率也有了明显提升。有研究显示[1-2],剖宫产后子宫瘢痕妊娠,将在很大程度上导致孕产妇阴道大量出血,极易被误诊为宫内妊娠,这时一旦盲目实行人工流产,易增加孕产妇子宫破裂与致命性大出血发生率,威胁到孕产妇生命健康,故针对该类孕产妇,早期诊断发现,意义重大。其中,超声技术为目前临床上较为多见且普遍应用的剖宫产后子宫瘢痕妊娠诊断方式。基于此,本研究旨在探讨经腹超声和经阴道超声诊断在该类患者早期诊断中的应用与价值,现报道如下。
1 资料与方法
1.1 一般资料
选取浙江大学医学院附属妇产科医院2020年4月—2022年4月收治的120例疑似CSP患者,年龄23~35岁,平均年龄(28.27±2.93)岁;孕周9~15周,平均孕周(12.15±2.14)周;距离上次剖宫产时间均在1~9年间,平均间隔时间(4.18±1.13)年。纳入标准:①均伴有不同程度下腹部疼痛与阴道不规则流血等情况;②少部分患者无临床表现;③均有剖宫产史;④患者及家属均知情并签署知情同意书。排除标准:①伴有其他系统功能障碍者;②合并精神或意识障碍者;③临床资料不完整者。本研究经医院伦理委员会批准进行。
1.2 方法
所有患者均经腹超声、经阴道超声单一及联合检查,且均应用GE E8型号彩色多普勒超声诊断仪进行检查。
经腹超声检查:将探头频率设置在(3.5~5.0) MHz间,在检查前提前患者憋尿充盈膀胱,检查时引导其取平卧位,采取多切面扫查方式扫查患者子宫、盆腔与双侧附件,同时探查患者宫腔与宫颈情况,明确其宫腔内是否伴有妊娠囊,同时确定妊娠囊具体位置与大小,测量子宫腔壁内膜厚度,进一步查探其子宫瘢痕处是否伴有妊娠囊组织,查探其子宫峡部与子宫切口位置是否伴有回声情况,同时在明确其妊娠组织和子宫瘢痕间的关系基础上,进一步确定患者子宫瘢痕受侵犯程度,是否出现子宫颈受累情况,并测量膀胱和瘢痕妊娠组织间的肌层厚度,查看妊娠囊局部与滋养层的血流分布情况,最终提取出清晰图像。
经阴道超声检查:首先将探头频率设置在(7~11)MHz间,检查前叮嘱患者排空膀胱,同时引导其取截石位,将探头经阴道置入,多角度探查患者子宫与宫腔内状况,确定患者子宫瘢痕处是否存在妊娠囊组织,若存在则确定妊娠囊的着床位置与大小、侵犯子宫瘢痕出的程度,同时重点查看其子宫峡部是否伴有异常回声情况,探查子宫周围血运情况,并测量其瘢痕妊娠组织同膀胱间的肌层组织厚度,确定妊娠囊局部与滋养层血流分布情况,最终获取清晰图像。
联合检查方法同上,最后对两者的结果综合分析,判定子宫瘢痕妊娠况并记录。
所有检查所得超声图像均由医院超过5年以上临床经验的至少2名超声医师独立诊断,若出现诊断结果不统一的情况则经所有人协商决定。
以手术病理结果为金标准,经病理检查提示患者瘢痕组织内有绒毛组织,术后可观察到妊娠囊的位置、患者膀胱和子宫肌层间的厚度及妊娠囊生长方向,进而将CSP分为三种类型。
1.3 观察指标
分析总结三种诊断方法的诊断结果,对比分析三种诊断方法的灵敏度、特异度与准确性,同时分析三种诊断方法对CSP患者分型诊断情况。将病理学检查结果作为金标准,结合孕囊在超声图像中的表现,CSP一般分为以下3种类型:若显示孕囊完整且突向前壁肌层,则为瘢痕处孕囊完全突入型,若显示孕囊处于宫腔下段,且部分孕囊突入子宫下段前壁的剖宫产瘢痕处,而子宫下段前壁连续性消失,则为瘢痕处孕囊部分突入型,若显示子宫下段与子宫前壁、肌层分界模糊,且伴有不均匀低弱回声,而子宫下段面积增大,则为混合团块型。
1.4 统计学方法
采用SPSS 21.0统计学软件分析数据。符合正态分布的计量资料以均数±标准差(± s)表示,采用t检验;计数资料以率[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 三种诊断方法的诊断结果
120例疑似CSP患者,经妊娠物清除术后病理检查结果显示,阳性100例,阴性20例为葡萄胎患者。其中,经腹部超声检查,阳性84例,经阴道超声检查阳性88例,经腹部与阴道联合超声检查显示阳性100例,阴性20例。见表1。

表1 三种诊断方法的诊断结果 单位:例
2.2 三种诊断方法的灵敏度与特异度、准确率比较
联合超声诊断的灵敏度、特异度与准确率均高于经腹超声与经阴道超声诊断,差异有统计学意义(P<0.05)。见表2。

表2 三种诊断方法的灵敏度与特异度、准确率比较[%(n/m)]
2.3 三种诊断方法针对不同分型CSP的诊断准确率比较
经临床与病理学检查证实,100例CSP患者中,孕囊完全突入型30例,孕囊部分突入型45例,混合团块型25例。联合超声的诊断准确率98.00%高于经腹超声的80%及经阴道超声的85.00%,差异均有统计学意义(P<0.05),见表3。
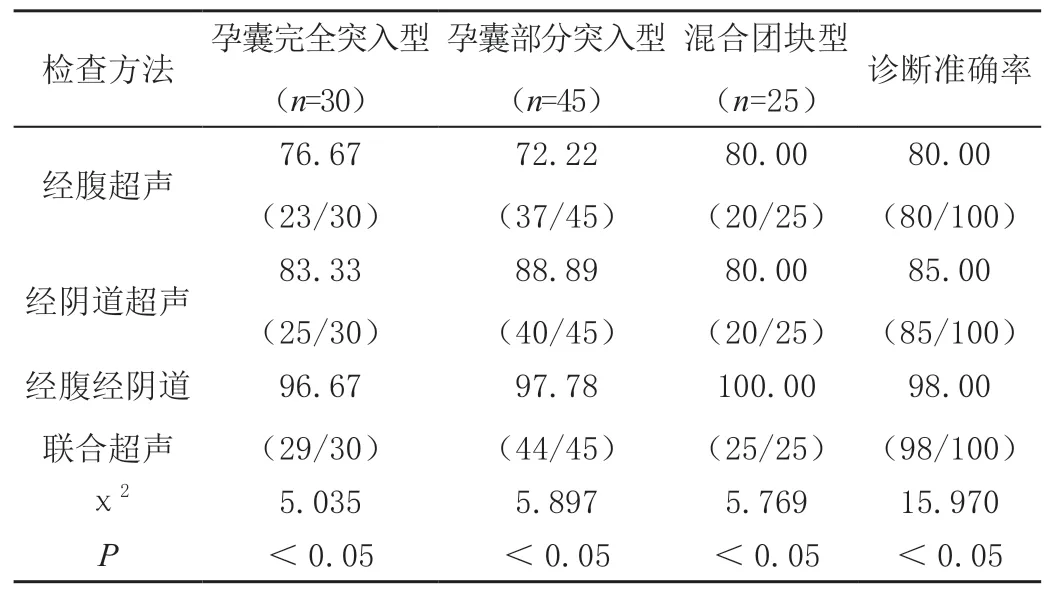
表3 三种检查方式对不同分型CSP的诊断准确率比较[%(n/m)]
3 讨论
现如今,伴随临床剖宫产技术的不断进步,我国剖宫产率也在逐年攀升,随之而来的术后瘢痕妊娠发生率也有了明显增加。目前,对于剖宫产瘢痕妊娠的发病机制,临床并未给出统一定论,据相关研究报道[3-4],术后瘢痕妊娠,多是因患者剖宫产切口位置与子宫内膜受到损伤,进而在恢复期生成了较大瘢痕导致,若是再次妊娠,那么受精卵极大可能着床在剖宫产切口瘢痕处,因患者本身子宫内膜就有一定损伤,故当滋养细胞侵入到瘢痕基层时,慢慢生长,胎盘与绒毛就极易同肌层粘连在一起,甚至植入进行,渐渐就导致了剖宫产后CSP的出现。与此同时,因为患者剖宫产瘢痕位置本身收缩功能就比较弱,且血供丰富,若未及时诊断确诊而进行人工流产处理,极有可能诱发严重并发症[5]。一般来说,影像学检查是目前临床用于诊断剖宫产术后CSP的主要方法,且以彩色多普勒超声检查应用最为普遍,其中,经腹超声检查与经阴道超声检查作为两种主要超声检查办法,因两者分辨率不同,在诊断患者瘢痕部位同妊娠囊间的关系以及周围一些情况时,其显像也会有所不同,尽早确定CSP患者胎囊位置、血供情况与妊娠囊同周围组织情况,是医师有效掌握患者病情的前提,也是后续治疗方案制度的关键,故展开对经腹经阴道联合超声检查在CSP患者诊断中的应用研究,有着重要的临床意义[6]。
在临床上,超声是临床对CSP患者实施检查的首选办法,而经腹超声与经阴道超声作为两种较多见的超声检查办法,各有优点与缺点。以经腹超声为例,其探查范围较广,可对患者子宫、宫颈与双侧附件、盆腔组织实施全面探查,但是,相对而言,经腹超声探头的分辨率较低,且极易受到患者腹壁组织、膀胱充盈情况与肠道积气等情况的影响,从而导致检查过程中对患者瘢痕处肌层厚度测量与周围血流情况探查不准,且对CSP分型显示效果也存在一定局限性,进而无法确定患者妊娠组织侵犯瘢痕组织的深度[7]。而作为目前瘢痕妊娠诊断的一种主要办法,经阴道超声检查所使用的阴道探头频率、分辨率显著优于腹部探头,成像更为清晰,不仅可动态观察到患者子宫瘢痕位置与类型、患者子宫内部血液流动情况、孕囊形态等情况,还因其操作检查方便,价格实惠,无电力辐射,被广泛应用于临床相关疾病诊断中。但单纯经阴道超声检查,探查范围又相对较小,也会出现一定漏诊与误诊情况[8]。本次研究结果显示,联合超声诊断的灵敏度、特异度与准确率均显著高于经腹超声诊断与经阴道超声诊断,提示联合超声检查能更好实现对CSP患者的早期诊断,为患者后续治疗提供了一定依据,与薛茹[9]研究结果相类似。
同时,由于CSP患者的妊娠囊着床于患者子宫瘢痕处,而患者此处肌层普遍比较薄弱,故妊娠囊同膀胱间的子宫肌层一般都比较薄,有的甚至出现连续性中断情况,加上该位置肌肉组织的弹性也比较弱,而妊娠囊内部与周边血流血运又比较丰富,故一旦妊娠囊突破了患者子宫肌层,将极有可能诱发子宫破裂出血,且这类出血类型不仅出血量大且较难止血,严重时甚至需要切除子宫,严重威胁到患者生命健康,为此,尽早诊断确诊,才能尽早采取办法规避这类风险[10]。但是,针对不同类型的CSP患者,其妊娠组织同子宫瘢痕间的关系也具备一定差异性,相应的,其治疗风险与干预措施也会有所不同,故及时准确地进行诊断与分型,把握治疗最佳治疗时机,合理终止妊娠,对患者CSP患者预后、最大限度避免子宫破裂出血均有着重要作用。一般来说,超声图像提示,在CSP患者瘢痕处可见丰富肌层血流,且血流信号多为低谷曲线,伴有包块或孕囊,且提示有中等强度回声,通常情况下混合团块型与完全突入型比较容易诊断,因为通常前者同肌层间界限模糊,并伴有子宫膨大情况,而后者则孕囊完整,且全部向肌层前壁突出,能借助超声图像准确鉴别[11]。但是,针对部分突入型CSP患者,因其位置较低,极易被误诊为宫内早孕,故在诊断过程中,需密切探查患者肌层血流信号与方向,以免出现误诊。本次研究中,经临床与病理学检查证实,100例CSP患者中,孕囊完全突入型30例,孕囊部分突入型45例,混合团块型25例。其中,联合超声准确率为98.00%,高于经腹超声的80.00%与经阴道超声的85.00%,差异均有统计学意义(P<0.05),提示联合超声检查,在CSP分型诊断中效果显著。
此外,从本次研究结果可发现,联合超声检查仍有4例患者出现了误诊漏诊情况,究其原因,可能有以下几个原因:医生关于CSP分型与诊断的专业知识掌握不够或超声检查技能操作不够熟练;虽有明确临床指南与专家共识,CSP患者的超声声像表现极易同胎盘早剥与宫颈妊娠等妇科病症相混淆,即便是经验丰富的医师也不一定能100%确保分型准确;因CSP患者临床表现普遍无特异性,故在诊断过程中一定要密切结合患者病史、体格与实验室等检查结果综合判断,以最大限度提高临床诊断准确率。
综上所述,针对临床疑似CSP患者,采用经腹经阴道联合超声检查,能大大提高临床CSP患者疾病检出率,在CSP分型诊断中,联合超声检查的诊断效果也明显优于单一检查,故在检查过程中,临床需具体结合患者情况合理采用适宜的检查办法,从而为早期诊断、早期治疗提供有力依据。

