宫角妊娠漏诊引产二例及文献复习
宋建明,孔为民
宫角妊娠指胚胎种植在接近子宫与输卵管开口交界处的宫角部位,是子宫腔内的特殊部位妊娠,属于广义上异位妊娠的一种。宫角妊娠在临床上少见,随着辅助生殖技术的发展,宫角妊娠发生率明显增加,占异位妊娠的6.25%[1],致死率达2.0%~2.5%[2],其诊断具有挑战性。报告2例妊娠中期宫角妊娠病例,并结合文献资料探讨该病的特点、诊断和治疗方法。
1 病例报告
1.1 病例1患者 女,50岁,孕6产1。因妊娠18+4周,自觉阴道流液1 d,于2021年4月19日10:56收入北京市房山区第一医院(我院)。月经规律,末次月经2020年12月10日。于1993年足月顺产1子,分别于1994年、1995年、1996年和2018年人工流产。2021年2月22日停经74 d超声示:宫内可见妊娠囊,胎芽长2.3 cm。妊娠期无腹痛、阴道出血,未感觉胎动。于我院产检3次,停经12+4周超声提示胎儿颈后透明层厚度(nuchal translucency,NT)为1 mm,正常范围(见图1)。因高龄于妊娠17周行无创产前DNA检测,提示低风险。2021年4月18日15:00自觉间断阴道流液,未重视,4月19日门诊就诊后考虑“胎膜早破、难免流产”收入院。入院查体:一般情况可,腹软,无压痛,宫底脐下3横指,轮廓清晰,无压痛,胎心率140次/min。宫颈成熟度评分1分。经腹部超声联合经阴道超声示:宫内单活胎,胎心、胎动可见,双顶径3.7 cm,股骨长2.6 cm,胎盘位于左侧前壁,下缘距宫颈内口约2.7 cm,宫颈管长约4.2 cm,羊膜腔内未见明显羊水回声。超声孕周为17+5周,羊水少。入院诊断:难免流产;妊娠18+4周,孕6产1。
图1 妊娠12+4周经腹超声图
与患者及家属沟通并同意后,予积极引产,静脉滴注抗生素预防感染,宫颈分泌物留取细菌培养。4月19日引产第1日口服米非司酮150 mg促宫颈成熟,16:00阴道后穹窿放置卡前列甲酯栓1 mg,因严重的直肠刺激症状、腹泻而改为口服米索前列醇,每3 h 200μg,共4次,期间无明显腹痛及宫缩。引产第2日查体:宫底脐下3横指,宫底无压痛,无宫缩,宫颈成熟度评分1分。因口服米索前列醇效果欠佳,再次尝试阴道后穹窿放置卡前列甲酯栓引产,分别于9时、12时、15时和18时各放置卡前列甲酯栓1 mg,期间偶有宫缩,因严重腹泻,给予适量补液、纠正电解质及酸碱平衡。引产第3日查体:腹软,无压痛,宫底高度无改变,子宫左宫角轻压痛。宫颈检查:质地中等,颈管未消、宫口未开,居中,成熟度评分2分。经与市级医院专家讨论引产方案后,因宫颈条件不成熟,9:10阴道放置米索前列醇200μg促宫颈成熟,警惕感染。13:40患者出现寒战,面色潮红,查体:体温37.0℃,心率92次/min,呼吸18次/min,血压145/85 mmHg(1 mmHg=0.133 kPa),血氧饱和度0.99,腹软,左侧宫角压痛阳性,阴道少许流液,无异味。给予心电监护,鼻导管吸氧,13:50寒战较前加重。查体:体温37.6℃,心率98次/min,呼吸22次/min,血压82/60 mmHg,血氧饱和度0.87,神志清楚,腹软,左侧宫角压痛阳性。予地塞米松10 mg小壶静滴,手指末梢血糖4.9 mmol/L。14:00寒战好转,腹软,左侧宫角压痛较前明显加重。血常规示:红细胞压积0.33,白细胞12.23×109/L,血红蛋白113 g/L,中性粒细胞计数8.9×109/L,中性粒细胞0.728,C反应蛋白25.66 mg/L,血小板220.0×109/L。考虑绒毛膜羊膜炎,且已引产3 d,宫颈条件无改善,需行剖宫取胎术尽快结束妊娠。术中见:子宫不规则增大如孕4个月余,子宫下段形成不佳,常规取子宫下段横切口,破膜未见羊水,手指入宫腔未及胎儿及胎盘,拟徒手入宫腔取出胎儿失败,行卵圆钳钳夹出破碎胎儿肢体及胎盘组织,宫腔出血较多,将子宫娩出盆腔,见左宫角向外凸出约6 cm×6 cm×5 cm,呈暗红色,表面血管丰富,考虑左侧宫角妊娠,胎头仍嵌顿、残留于左宫角内,肌壁薄呈袋状不收缩,出血约1 000 mL,立即行左宫角切开取胎术+左侧输卵管切除术,近左宫角子宫肌层注射垂体后叶素3 U,于宫角最薄处切开,取出嵌顿胎头,切除左侧输卵管后修补、缝合左侧宫角,因弥散性血管内凝血、子宫角切口多处出血,大纱垫压迫后输入红细胞悬液6 U,血浆600 mL,待弥散性血管内凝血纠正后创面缝合止血,盆腔放置引流管。手术总时长4 h 7 min,术中出血1 600 mL。术后对症处理,术后7 d腹部伤口液化,每日换药后延期愈合,于2021年5月10日(术后19 d)患者恢复良好出院。4个月后随访患者月经规律,避孕套避孕。
1.2 病例2 患者 女,34岁。因妊娠26+5周,产检发现胎死宫内立即于2021年4月25日10:10收入我院。平素月经不规律,经期5 d,月经周期35~45 d,末次月经2020年10月20日。结婚11年,未避孕未孕,本次自然妊娠,孕1产0,无吸烟史。停经3个月我院超声示:宫内单活胎,头臀长8.3 cm,NT 1.7 mm,羊水最大深度4.5 cm,超声孕周为14+1周。孕期无腹痛、阴道出血等,未感觉胎动。在我院建档及产检6次,妊娠16周超声示:宫颈内口上方可见一团状不均质回声,边界不清晰、不规整,范围约7.4 cm×7.6 cm×8.6 cm。就诊市级某三甲医院,超声示宫颈内口上方蜕膜局限性增生,范围约4.6 cm×2.3 cm,内可见流动现象,建议观察。妊娠19+2周无创产前DNA检测提示低风险,妊娠21+3周彩色超声排除畸形检查未见异常。2021年4月25日于门诊产检,多普勒胎心仪未闻及胎心。超声示:宫内胎儿,未见胎心胎动,胎儿呈挛缩状,轮廓不清晰,胎盘位于前壁,羊水深度4.2 cm,内可见密集点状回声,宫颈内口上方可见一团状不均质回声,边界不清晰、不规整,范围约8.0 cm×5.0 cm×7.9 cm。以“胎死宫内”收入院。
入院查体:宫底高度22 cm,腹围102 cm,子宫轮廓可,无压痛,无宫缩,无胎心,宫颈成熟度评分2分。入院诊断:胎死宫内;孕26+5周,孕1产0。与患者及家属沟通并同意后,予积极引产。给予口服米非司酮150 mg促宫颈成熟,4月25日16:10超声引导下经腹壁羊膜腔内穿刺注药引产。于脐下5横指腹中线偏右2指做穿刺点,回抽羊水清,顺利注入0.5%依沙吖啶100 mg,因羊水偏少,羊膜腔内注入生理盐水200 mL。引产后42 h(4月27日10:00)患者左下腹隐痛。查体:宫底位于脐下1横指,轮廓可,宫底部无压痛,偏左宫角部位有明显压痛,同时宫颈口可见蜕膜组织排出。临床可疑宫角妊娠,复查超声示:宫内可见胎儿,轮廓不清,未见明显胎心搏动,胎盘位于左前壁,子宫肌壁左上部向外凸出,范围约4.5 cm×2.5 cm,该处胎盘与肌层分界模糊,肌层变薄,较薄处厚约1 mm;正中矢状面子宫腔内见内膜回声(见图2A),冠状面可见胎儿位于偏左侧,偏右侧可见内膜回声(见图2B)。提示胎死宫内,子宫异常所见,宫角妊娠?子宫发育异常?经科内讨论后考虑左侧宫角妊娠,肌层极薄,高度可疑不完全性子宫破裂,立即行剖宫取胎术。

图2 宫腔及左宫角超声图
术中见:大网膜水肿、充血,与子宫底、体、后壁及双侧附件区广泛粘连,部分肠管水肿,肠管与子宫后壁致密粘连,子宫不规则增大,宫体偏向右侧,大小约8 cm×7 cm×6 cm,饱满(见图3A),左侧宫角明显增大膨隆,横向增宽,约20 cm×10 cm×8 cm,呈袋状,极薄,部分区域仅见浆膜层,肌层缺如,隐约可见腔内黄色羊水、胎体及胎脂(见图3B)。确诊为左侧宫角妊娠,不完全性子宫破裂,行左侧宫角楔形切除术+左侧输卵管切除术。切开左侧宫角,见一纸样儿横向贴附于羊膜上,组织变软,颅骨塌陷,胎盘组织完全着床在左侧宫角部位,与肌层机化粘连,剥离出胎儿及胎盘后见残存宫角多处破损,内膜组织与正常宫体相通,宫腔内空虚,胎盘剥离面活动性出血,立即用卵圆钳钳夹左宫角减少出血,注射垂体后叶素3 U,静脉滴注缩宫素20 U及卡贝缩宫素100μg,予楔形切除左宫角极薄组织,修复、缝合左侧宫角,缝合部位出血,大纱垫压迫,输入红细胞悬液4 U,血浆400 mL,创面血止,逐层关腹。取膀胱截石位严格消毒外阴及阴道,打开阴道窥器,见宫颈蜕膜堵塞,卵圆钳进宫腔夹出中量蜕膜组织。手术总时长2 h 45 min,估计出血1 000 mL。术后给予抗炎、促进子宫收缩处理,恢复良好,腹壁切口2 cm皮下脂肪液化,每日换药,2021年5月7日(术后10 d)患者恢复良好出院。
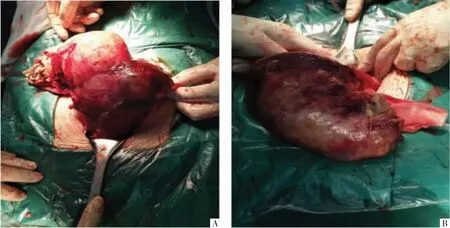
图3 手术探查所见
2 讨论
2.1 高危因素宫角妊娠具体病因尚不确切,但既往有盆腔炎症、人工流产史、宫腔手术操作频繁、带器妊娠、长期吸烟以及辅助生殖助孕的女性更易发生宫角妊娠[3]。病例1有4次人工流产、宫腔操作史,导致宫腔内膜受损,受精卵无法正常着床于宫腔内。病例2虽无明确病因,但分析患者长达11年的不孕病史,可能存在慢性盆腔炎症、子宫内膜损伤等因素,并且本次在手术探查中证实其盆腹腔重度炎性粘连。
2.2 临床诊断宫角妊娠临床表现无特异性,主要有停经(90%)、腹痛(70%)、不规则阴道出血(25%)、盆腔包块(15%)以及晕厥休克(55%)[4-5]。因妊娠部位接近宫腔,空间相对较大,宫角肌层较厚,妊娠可维持较长时间,出现肌层破裂大出血的时间较输卵管间质部妊娠晚,对孕产妇生命威胁更大,死亡率极高[6-7]。宫角妊娠自发破裂多发生在停经3~4个月,也可达妊娠晚期甚至足月[4]。本文2例患者妊娠期均无明显不适症状,超声均未怀疑宫角妊娠,但病例2妊娠中期超声提示宫颈内口上方团状不均质回声,蜕膜增生可能。病例1妊娠18+4周胎膜早破,病例2妊娠26+5周胎死宫内,此前未感觉有胎动,分析原因是宫角妊娠后由于宫角肌层薄弱,无法像正常子宫体肌层伸长导致胎儿所处的空间有限,且宫角部位血液供应与正常宫腔妊娠相比稍差,导致胎儿生长及活动均受到限制,胎动幅度小、弱,使孕妇无法感知胎动以及发生胎儿生长受限、胎儿窘迫甚至胎死宫内和胎膜早破等。在妊娠期,宫角妊娠可能并无任何临床症状,如腹痛、阴道出血等,但自发性流产或者引产用药诱发宫缩后,妊娠侧的宫角肌层更加薄弱,出现局限性患侧宫角部位钝痛、撕裂样疼痛,甚至宫角部位破裂、腹腔内出血等,危及母儿生命。
Jansen等[8]提出宫角妊娠的临床诊断标准:①腹痛、阴道出血,伴有子宫角部不对称性增大;②直视下发现子宫角一侧扩大,伴有圆韧带外侧移位;③胎盘滞留在子宫角部。符合以上任意一项即可考虑宫角妊娠。但是该标准中第一项缺乏临床特异性,其余两项均是手术操作、终止妊娠时才被确诊,故临床上很难及早发现,妇科检查也难以发现子宫角部不对称性增大[9],临床诊断准确率低,需结合辅助检查。
2.3 影像学诊断
2.3.1 经腹部联合经阴道彩色多普勒超声 二维超声诊断早期宫角妊娠准确率为72.2%,假阳性率为27.8%[9]。超声的特征性表现有:①子宫两侧宫角不对称,患侧宫角向外隆起增大,并于该处见妊娠囊或不均匀回声包块,且均有较完整的薄层子宫肌层包绕;②妊娠囊或包块均与子宫内膜相连。根据超声图像表现可分为三型:孕囊型、不均质包块型和破裂型。邓凤莲等[10]认为妊娠囊周围环绕的肌层厚度<8 mm可作为宫角妊娠的诊断依据。有研究发现妊娠囊或包块周围内膜包绕的程度与妊娠囊向宫腔内移行关系密切[11],内膜包绕程度越大越有可能发展为宫内妊娠,包绕越少,宫角妊娠可能越大。而超声误诊的原因有:①输卵管间质部与宫角位置毗邻、紧密相连,无明显的解剖学差异;②由于绒毛侵入周围组织,破坏了其与周围结构的关系,超声难以辨认,需结合临床仔细考量;③超声诊断时机方面,妊娠40~50 d、妊娠囊直径在1.0~2.0 cm时超声诊断难度较低,妊娠达8周、妊娠囊直径超过2.5 cm时,超声诊断难度则会增加[10,12],建议在妊娠6~7周进行超声检查最佳;④因宫角妊娠发病率低,超声科医生经验不足。而三维超声技术可重建病灶及宫腔的立体图像,多角度、多平面分析,诊断准确率提高到91.7%[1]。我院2例宫角妊娠患者均未在超声最佳检测时间段内行超声检查,也是漏诊的原因之一;妊娠中期,尽管病例2妊娠16周时超声提示宫颈内口上方团状不均质回声,考虑蜕膜增生,但可能因超声科及妇产科临床医生经验不足,未能及早地识别出异常,此为漏诊的原因之二。
2.3.2 磁共振成像(magnetic resonance imaging,MRI)MRI诊断宫角妊娠的准确率为96.7%[13],能够有效减少异位妊娠的误诊率、漏诊率[14],准确定位、定性,可清晰观察到妊娠囊的大小、位置及与子宫内膜、肌层的关系,以及妊娠囊周围的血流丰富程度,能够辅助临床医生做出正确的诊断、选择最佳的治疗方式以及评估治疗效果。MRI诊断宫角妊娠的直接征象为:宫角部位见到胎儿及其附属物;或见到妊娠囊,妊娠囊囊壁均匀强化;或T2加权成像(T2-weighted imaging,T2WI)可见团状混杂信号,增强后不均匀强化,边界清。间接MRI征象为:宫旁血管增粗,宫腔蜕膜增生,盆腔积液[15]。
2.4 临床处理
2.4.1 期待治疗 据资料显示,对于停经早期初次超声可疑孕囊型宫角妊娠,尤其是妊娠囊直径<1.0 cm、妊娠囊周围肌层较厚(>8 mm)且有内膜包绕时,建议1~2周后进行二次诊断,86.84%的妊娠囊可向宫腔内移行生长[11],转为正常宫内妊娠。观察期间须严密监测妊娠囊位置、发育情况、妊娠囊与子宫内膜的关系及宫角肌层厚度,一旦确诊宫角妊娠,建议手术治疗。
2.4.2 手术治疗 目前随着人们对宫角妊娠认识的提高,治疗呈现多样化,以最小的损伤来保持生殖器官的完整性及功能。未破裂的早期宫角妊娠可行清宫术,毛溯等[16]研究显示,清宫术后持续性异位妊娠的发生率为42.9%,尤其经产妇、病灶最大径<1.5 cm、超声监测下清宫术是发生持续性异位妊娠的危险因素,而在停经6~8周时清宫术的成功率更高,考虑可能是停经周数过短或过长均不利于病灶的完整清除。所以,建议宫角妊娠选择在适当时机及腹腔镜或宫腔镜下由经验丰富的医生行清宫术。如在清宫术中发生子宫角穿孔、腹腔内大出血及休克,或腹腔有严重粘连,或孕周较大、胎儿较大时均应尽快行腹腔镜或开腹宫角切开取胎术或宫角楔形切除+同侧输卵管切除术。我院2例妊娠中期宫角妊娠均行开腹剖宫取胎术,病例1医生进入腹腔后未进行全面探查,未意识到宫角妊娠,常规选择子宫下段横切口,直至因胎头嵌顿于一侧宫角部位,将子宫娩出盆腔后才发现一侧宫角膨隆,收缩不良,确诊宫角妊娠;病例2因汲取了前次经验,术前及时诊断,术中充分暴露了子宫及周边解剖关系,做出进一步确诊,从而选择宫角楔形切开取胎及同侧输卵管切除术、宫角修补术,避免子宫经受双切口的损伤,妊娠部位注射垂体后叶素,可减少出血,增加手术的安全性。而宫角妊娠解除后,正常宫腔内的蜕膜组织无需特殊处理,等待其自然脱落即可。
2.5 避孕指导若经超声引导或宫腔镜下宫角妊娠组织清除后,下次妊娠的间隔时间至少3个月;若行宫角楔形切除或者吸宫后宫角穿孔行手术修补者,需严格避孕至少6个月,2~3年内受孕最佳[17]。妊娠前先行宫腔超声造影评价子宫结构的完整性,对宫角妊娠术后子宫完整性的评估起到重要作用[18]。
综上,宫角妊娠发病隐匿,未及时发现并处理结局凶险,需结合临床症状、充分的影像学检查准确评估,时刻注意异位妊娠的排查,早期诊断,规范化、个体化治疗,严密随访,警惕重复性宫角妊娠、胎盘植入和子宫破裂。

