16层螺旋CT诊断急性阑尾炎的影像临床价值研究
黄红珠,冯志学,江广明
(韶关市铁路医院放射科 广东 韶关 512024)
急性阑尾炎是手术中最常见的腹腔急性炎症,发病率高达6%~10%,若拖延治疗往往会引发阑尾炎以及各类并发症,以至威胁生命,目前检查方法主要依靠临床症状报告和实验室检查,但大约30%的病人仍存在不典型表现,其他部分病变有类似阑尾炎的临床体征,因此必须通过影像学来识别[1]。文献报道CT在急性阑尾炎的诊断中是一种非常有价值的方法,其诊断价值明显高于超声。影像学检查能够使临床医师做出更安全的判断,因为CT检查的准确性并不取决于操作者[2-3]。急性阑尾炎的诊断与鉴别检查的重点在于确认正常盲肠炎,这将会影响急性阑尾炎的确诊标准,而在计算机断层扫描中将会出现一些导致右下腹疼痛的病变,为鉴别阑尾炎带来了更多的检查资料。基于此,本研究主要探讨16层螺旋CT诊断急性阑尾炎的影像临床价值,具体报道如下。
1 资料与方法
1.1 一般资料
选取2021年1月—2022年5月期间韶关市铁路医院收治的急性阑尾炎患者32例,所有患者均确诊,诊断标准参考《急性阑尾炎》中相关内容[4],其中男18例,女14例,年龄19~66岁,平均年龄(46.59±7.33) 岁。纳入标准:①患者临床资料完整;②治疗配合度良好者;③患者及家属均知情并签署知情同意书。排除标准:① 意识模糊者;②合并其他脏器疾病者;③伴有精神系统疾病者。
1.2 方法
使用飞利浦公司的16层螺旋CT完成检测,管电流为120 kV,病人采取仰卧体位,不用服用对比药,随后将拍摄的薄层图像数据上传给AW4.4工作站,在操作站上对其照片实行了多平面重建(multiplanar reconstruction,MPR),随后再由有成功经验的专科医生通过观察分析他们的病灶状况得出检查结论。
病理学诊断方法如下:术后将急性阑尾炎患者切除的阑尾组织及时固定等预处理后送病理科做病理检查,病理科收到标本后进行肉眼观、取材、脱水、石蜡包埋、切片、染色等常规切片制作程序,制作成H-E切片,最后进行镜下阅片诊断。
CT诊断急性阑尾炎不同影像学特征具体见图1。
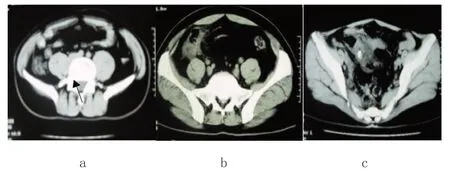
图1 CT诊断急性阑尾炎不同影像学特征
1.3 观察指标
分析16层螺旋CT的诊断诊断准确率及影像学表现。
1.4 统计学方法
采用SPSS 20.0统计软件分析数据。计数资料以频数(n)、百分率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 16层螺旋CT诊断的准确率
32例患者经16层螺旋CT诊断为急性阑尾炎31例,诊断准确率为96.88%(31/32),1例患者由于处在阑尾炎早期,阑尾黏膜改变较轻所以未诊断。与病理结果比较,差异无统计学意义(χ2=0.742,P>0.05)。
2.2 急性阑尾炎CT表现
①阑尾直径增厚>6 mm的检出率为84.38%(27/32);②阑尾壁增厚>2 mm,管壁加强壁在横向位置出现“靶标”,更可靠,检出率为75.00%(24/32);③脂肪间隙阑尾周围模糊表现为周围脂肪组织密度增加的小片或条纹检出率为75.00%(24/32);④结肠旁沟渗出物,常位于盲肠中部,可伴有盆腔渗出液,占75.00%(24/32);⑤阑尾周围腹膜增厚,右结肠筋膜增厚检出率为62.50%(20/32);⑥阑尾腔积液检出率为56.25%(18/32);⑦化脓性阑尾占比为50.00%(16/32),同时,腔内出现渗出物检出率为34.38%(11/32);阑尾周围肿块,密度不均,内部低密度液化变化,阑尾周围增强,占25.00%(8/32)。
3 讨论
研究表明[5],正常人群阑尾炎的发病率高达7%,根据典型的临床症状和实验室检查,有60%的可疑阑尾炎病例都能够诊断,而影像科技的发达极大地提高了判断的准确性。近年来,通过超声波、MR、CT等影像学手段逐渐成为确诊急性阑尾炎,尤其是无典型临床症状的早期阑尾炎以及儿童和老年患者的必要工具。据资料研究[6],超声波检测急性阑尾炎的灵敏度、特异度和准确率分别达75%~90%、86%~100%、87%~96%,但很大程度上依赖于操作者,高度依赖于患者腹部区域的空腔状况,要求高,不是紧急检查的首选。
鉴别正常盲肠炎时的CT症状,是确诊急性阑尾炎和与其他疾患鉴别诊断的基础。阑尾的位置一般在右髂窝,阑尾根部附着在盲肠的前壁与三股回肠的连接处上,而当在字形表的中央突出处和中间前1/3与后1/3连接的交汇处和肚脐的右髂前上棘之间,称为Mc Burney处时,有强烈的局部疼痛。由于阑尾根处于腹腔中位置,而三角肠系膜根附着在肠系膜尾部,所以阑尾的活动方式是复杂多样的,且位置并不固定,对炎症的表现与症状也有所不同[7]。据统计[8],最常见的阑尾位置如下:①回肠前位:约28%,阑尾在回肠末端前较浅,左上角为顶点。②盆腔位置:约26%,阑尾通过腰肌的前方入骨盆腔,其尖端可接触闭孔内侧及盆腔脏器,炎症也可影响腰肌或闭孔内侧及膀胱尿道。③盲肠后位:约24%,阑尾在盲肠后深处,髂肌前方,先端向前。但肠系膜都位于腹腔内,有的附着于髂骨腹膜壁外的肌肉。当盲肠后部的阑尾炎症时,腹壁上的痕迹不明显。④回肠后位:大约8%,阑尾在回肠尾部后面,尖端在左上方,发炎的腹壁症状通常较晚发现,也可以产生弥散型腹膜炎。⑤盲肠下位:约6%,阑尾位于盲肠后,尖端在右侧。另外,可能仍存在于高嵴区(右肝下方)、盲肠壁下表面、左下象限等特殊部位,均属少见。掌握阑尾与回盲瓣、盲肠和回肠尾部的位置比将有助于识别阑尾。阑尾壁厚>3 mm一般认为是异常增厚,但Hamdan等[9]则认为,将急性阑尾炎壁厚超过3 mm作为急性阑尾炎确诊指标的精确度不足。程玉等[10]的观察结果表明,25.7%的阑尾正常壁厚超过3 mm。正常组与早期急性阑尾炎中的急性阑尾炎壁厚差别并没有统计价值,急性阑尾炎检查的精确度也不够。而且阑尾腔一般是卷起来的,但也可以充入气体、少许液体等。正常人阑尾腔中约44%~75%含气体,阑尾腔内出现毒气和一些液态是正常阑尾最典型的CT症状。
阑尾梗阻与微生物传播是急性阑尾炎产生的两个主要原因。因为阑尾梗阻会造成大量黏液不断分泌到阑尾。阻塞引起停滞,细胞生长,并放出损坏黏膜上皮的外毒物和内毒物,致使黏膜溃烂,然后细胞穿过溃烂的黏膜并进入肌肉过程,引发炎症反应。CT结果与阑尾位置、炎症时间、造影剂使用情况、腹部脂肪量、有无并发症有关。在急性阑尾炎中,阑尾外径>6 mm的约占90%~96%,而阑尾外径超过10 mm的约占82%,范围为6~22 mm。非穿孔性急性阑尾炎,由于阑尾腔内废气较少见,且腹腔游离的废气在阑尾腔外,阑尾异常,提示阑尾病穿孔。周围型盲肠炎和坏疽性穿孔型盲肠炎的CT结果,可为肿瘤穿孔、输卵管炎和盆腔炎以及憩室炎和克罗恩病相似,应加以区分。恶性肿瘤常体现为肠壁的不均匀性增厚,与强化不一致,且增强过程不如肠壁的可见,但如有相邻的侵袭、腹膜植入及向远距离迁移,即可确定诊断。常在子宫内角见颈卵器及脓疡的炎症,常伴盆腔积液,或脓疡中含少量物质。憩室炎在欧美国家为青少年的普遍,而在中国则相对罕见。因此一旦出现憩室和肠道的增厚以及周围发炎,就要注意对憩室炎的治疗[11]。克罗恩病常见于回肠末端,其特征是肠壁节段性增厚、异常强化、梳状血管症状、鼻窦和肠道周围的瘘管。曹振等[12]报道,正常阑尾的粪石发病率约为23%。本研究结果显示,在我院进行治疗的32 例患者,经过16层螺旋CT诊断急性阑尾炎例数为31 例,诊断准确率为96.88%(31/32),与病理结果比较,差异无统计学意义(P>0.05)。本组病例中,急性阑尾炎的CT表现,阑尾直径增厚>6 mm、2 mm检出率分别为84.38%、75.00%;周围脂肪组织密度增加的小片或条纹、结肠旁沟渗出物检出率均为75.00%;阑尾周围腹膜增厚,右结肠筋膜增厚检出率为62.50%;阑尾腔积液检出率为56.25%,化脓性阑尾为50.00%;CT应用于阑尾炎的检测,但在病人监护和病情早期治疗方面仍存在一定问题。CT扫描时的高X射线辐照剂量可能会提高罹患恶性肿瘤的风险,使得各种扫描参数得以合理地调控,而先进的三维后处理技术可以让病人得到最少的辐射照射。CT图像已成为关键,尤其针对身体偏瘦、腹腔脂肪较少或阑尾腔仅轻度扩大,且阑尾周围无炎性病变的早期急性阑尾炎病人,研究已证明急性阑尾炎壁的异常强化,对早期治疗具有重大意义[13]。关于早期阑尾炎患者急诊室,急性腹腔病变患者通常并不使用造影剂和肠道检查准备,所以很难发现对阑尾壁的早期改变,怎样通过MSCT改善早期急性阑尾炎,尤其是在紧急情况下的特殊病例中,仍需要对早期急性阑尾炎做出更快速简便的检查。相信基于CT技术的不断进步,将能够在安全可行的前提下对急性阑尾炎作出更精确的检查。
综上所述,给予急性阑尾炎患者16层螺旋CT进行诊断,诊断准确率较高,可以为临床提供较为科学的参考依据,值得临床推广。

