区域总额预算下开展紧密型县域医共体打包付费的思考
宋桂杭
(甘肃省医疗保障服务中心 兰州 730030)
全面推进按疾病诊断相关分组付费(DRG)/按病种分值付费(DIP)医保支付方式改革和开展紧密型县域医共体建设试点是当前医改的重要工作任务。在DRG/DIP医保支付方式改革区域总额预算管理模式下,如何通过建立紧密型县域医共体试点县区医保基金“打包”付费机制,既能公平兼顾紧密型县域医共体试点县区与非试点县区DRG/DIP 付费改革,又不影响参保患者医保待遇的享受,是政策设计与实践环节需要考量的重要内容。
1 政策要求
2020 年2 月,中共中央、国务院印发《关于深化医疗保障制度改革的意见》,明确要求完善医保基金总额预算办法,大力推进大数据应用,推行以按病种付费为主的多元复合式医保支付方式,推广按疾病诊断相关分组付费,探索对紧密型医疗联合体实行总额付费[1]。2021 年10 月,国务院深化医药卫生体制改革领导小组印发《关于深入推广福建省三明市经验 深化医药卫生体制改革的实施意见》,要求推进紧密型县域医共体建设试点,探索对紧密型县域医共体实行医保资金总额付费[2]。2021 年11月,国家医疗保障局印发《DRG/DIP 支付方式改革三年行动计划》,提出大力推进病种分值付费等区域总额预算管理,减少直至取消具体医疗机构年度绝对总额管理方式,在DRG/DIP 政策框架范围内,协同推进紧密型医疗联合体“打包”付费[3]。
紧密型县域医共体是以县级医院为龙头、乡镇卫生院为枢纽、村卫生室为基础,有效衔接县乡一体化管理与乡村一体化管理,充分发挥县级医院的城乡纽带作用和县域龙头作用,形成县乡村三级医疗卫生机构分工协作机制,构建三级联动的县域医疗服务体系[4]。其实质是责任共同体、管理共同体、服务共同体和利益共同体的统一[5]。紧密型县域医共体打包付费是医保部门将紧密型县域医共体视为一家医疗机构,医保部门不再与紧密型县域医共体各成员单位签订医保定点管理协议,而由紧密型县域医共体牵头医院代表所有成员单位与医保部门签订医保定点协议后,医保部门按照“以收定支、收支平衡、略有结余”的原则,以上一年度发生的医保费用为基数,扣除大病保险基金和风险金等后,将医保基金“打包”给医共体[6]。
医保基金区域总额预算管理是指将年度医保总额预算单元从原来单个医保定点医疗机构水平提升至区域宏观层面开展医保总额预算管理,不再细化明确单家医疗机构的预算额度,仅需明确区域(在医保市级统筹层次下,一般指一个医保统筹区)内所有医疗机构的预算总额[7]。在国家医保局推进DRG/DIP 医保支付方式改革三年行动计划的大背景下,区域总额预算管理也是各医保统筹区实现辖区内费率(点值)、权重(分值)统一的基础。
综上,病种分值付费等区域总额预算管理要与紧密型医疗联合体打包付费协同推进,同时,要综合考虑两项改革政策的统筹层次和支付范围特点。
2 现状分析
2.1 基本现状
2022 年4 月,甘肃省深化医药卫生体制改革领导小组印发《甘肃省深入推广福建省三明市经验进一步深化医药卫生体制改革的若干措施》,确定玉门市、凉州区、西峰区、高台县、庄浪县、景泰县、成县等7 个县(市、区)开展紧密型县域医共体试点,逐步实现县域医共体内行政、人事、财务、业务、用药目录、信息系统等统筹管理。甘肃省7 个紧密型县域医共体试点县区分属7 个市(州),医保统筹层次均为市级统筹,实行DRG/DIP 付费下的总额预算管理(见表1)。区域总额预算管理是市级统筹的形式,而县域医共体建设以县为试点,使得区域总额预算管理下同一个医保统筹区内,有些县区存在县域医共体,有些县区没有县域医共体。
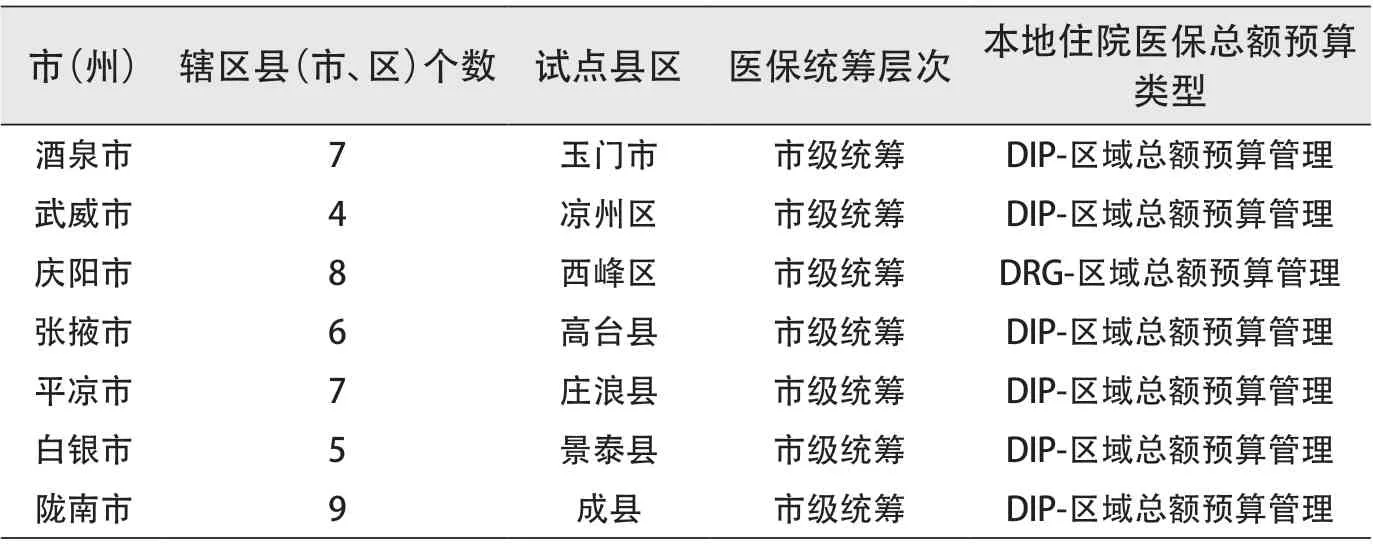
表1 甘肃省紧密型县域医共体建设试点县区统计表
2.2 讨论分析
2.2.1 建设模式方面。目前,我国在推进县域医共体建设过程中基本形成了三种模式,即松散型县域医共体、半紧密型县域医共体、紧密型县域医共体。从我国实践案例看,大多医共体整合程度低,整合效果不明显。松散型县域医共体机构间主要是竞争关系,合作流于形式;半紧密型县域医共体面临所有权、管理权和受益权的分离;紧密型县域医共体仍然难以突破体制机制约束,自主权受限,无法达成利益共同体。在医保支付方面,松散型县域医共体和半紧密型县域医共体实行总额控制,医保部门与各个医疗机构签订协议,紧密型县域医共体实行总额控制,医保部门将医保基金打包给县域医共体[8]。
2.2.2 统筹层次方面。各地在推进紧密型县域医共体建设试点过程中,一般都是在一个医保统筹区遴选1 个—2 个县区进行建设试点,而DRG/DIP 医保支付方式改革实行市级统筹下的区域总额预算管理。区域总额预算是以市为单位预算,紧密型县域医共体是以县为单位试点,区域总额预算既要考虑市级层面的平衡,又要考虑试点县区对推进紧密医共体的促进作用。
2.2.3 总额预算模式方面。区域总额预算下的DRG/DIP 以住院报销为主,多数地区未涉及门诊,而紧密型县域医共体打包预算包含所有参保就医费用。我国现有的三种紧密型县域医共体总额预算模式均以上年度医保费用为基数,扣除大病保险和风险调剂金后打包给县域医共体[6]。模式一,职工医保按照上年收入扣除一定风险调剂金后,剩余作为打包总额,居民医保扣除门诊统筹基金、大病保险基金以及风险调剂金后,确定打包总额;模式二,以上年度签约参保人群医保统筹基金记账总额和地方补充医保基金实际支付总额为基数,并考虑上年度统筹区医保基金支出增长率以后,确定打包总额;模式三,以当年缴费人口总数的统筹额度为基础,扣除一定风险调剂金、异地就医费用、大病保险以及健康体检等费用后,确定打包总额。
2.2.4 区域总额预算管理与打包付费协同推进方面。区域总额预算管理模式下,DRG/DIP 受费率/点值波动影响属于不完全契约,而打包预算又属于完全契约,将紧密型医共体建设试点县区本地住院医保基金年度预算单独划出进行“打包”,会影响统筹区内不同县区医疗机构之间的区域总额预算管理下的医保基金预算竞争[9]和统筹区内医保政策统一,主要表现在试点县区和其他非试点县区医保预算总额的划分以及如何计算、执行统一的费率(点值)、权重(分值)等方面。医保部门对紧密型县域医共体实行“打包”付费,应对统筹区内(包含紧密型县域医共体试点县区)年度本地住院医保基金进行统一预算,在兼顾区域医保基金预算竞争公平性,保证全市执行统一费率(点值)、权重(分值)的基础上,按照紧密型县域医共体试点县区历史年度医保基金使用情况,在扣除大病保险基金、风险金以及职工个人账户基金后,将异地住院(建议为县域外异地住院)、门诊等医保基金年度预算进行“打包”,预算给紧密型县域医共体。同时,做实结余留用、合理超支分担,进一步激发紧密型县域医共体自身活力,促进县域内优质医疗资源均衡布局。
3 政策建议
3.1 明确打包预算主体,对紧密型县域医共体牵头医院打包付费
医保部门对紧密型县域医共体实行医保基金打包付费,既要建立与紧密型县域医共体相适应的医保总额付费机制,激发内部活力,又要防止县级医疗机构尤其是紧密型县域医共体牵头医院产生虹吸效应。首先,明确一个医保基金打包预算主体,即实现人、财、物、权、责、利相统一的紧密型县域医共体。其次,为防止县域内产生恶性竞争,影响医共体改革成效,建议一个县区建设一个紧密型县域医共体,医保部门不再与紧密型县域医共体各成员单位分别签订医保定点协议,由牵头医院代表各成员单位与医保部门签订协议后,实行打包付费。
3.2 协同推进区域总额预算管理与紧密型县域医共体打包付费,分设打包预算额度
在目前医保各统筹区开展紧密型县域医共体建设试点以及医保市级统筹的区域总额预算管理模式下,建议将区域总额预算管理与紧密型县域医共体打包付费协同推进,即紧密型县域医共体试点县区本地住院预算基金不再单独进行打包,而是纳入全市DRG/DIP 医保支付方式改革统一预算,将县域外异地住院、门诊统筹等医保基金进行打包。同时,为防止打包付费后,年内县域外异地就医、门诊统筹等医保基金预算互相挤占彼此预算额度,增加医保基金运行风险,建议将县域外异地住院、门诊统筹等医保预算基金分设打包预算额度。
3.3 落实结余留用、合理超支分担,充分激发紧密型县域医共体内部运行活力
本地住院可按照统筹区区域总额预算管理统一政策落实结余留用、合理超支分担。县域外异地就医、门诊统筹等其他医保基金打包预算额度,在年底清算时,在不突破各类打包预算额度之和的基础上做实结余留用。同时,对于合理超支部分应建立相应的分担机制,提高医疗机构自我管理的积极性,促进医疗机构从规模扩张向内涵式发展转变。
3.4 建立打包付费动态调整机制与各项医保政策协同推进机制
随着门诊支付方式改革以及紧密型县域医共体建设的深入推进,如门诊纳入DIP 付费、医共体全面覆盖医保统筹区各县区等,建议各地建立紧密型县域医共体打包付费总额预算动态调整机制,随着改革的深化实现更高层次的协同。同时,建立药品耗材集中带量采购、医疗服务价格和医保支付方式改革等协同推进机制,充分发挥紧密型县域医共体集合服务优势,放大改革效应,最大限度发挥医保基金使用效能,让群众切实感受到改革所带来的红利。
4 主要结论
紧密型县域医共体是医保部门对县域医共体实行医保基金打包付费的基础,在紧密型县域医共体框架下,由牵头医院代表各成员单位与医保部门签订定点协议后,医保部门实行打包付费。
将紧密型县域医共体打包付费中的本地住院预算医保基金纳入全市区域总额预算统一管理,既能平衡区域总额预算管理与紧密型县域医共体建设试点两项改革同时推进造成的区域医保基金预算竞争不公平的问题,又能保证DRG/DIP 医保支付方式改革在一个统筹区内实行统一费率(点值)、权重(分值),是协同推进两项重点改革的有效途径。
将县域外异地住院和县域内门诊等医保预算基金分设预算额度后,统一打包给紧密型县域医共体,并在年底各项分设预算额度之和不穿底的基础上,做实结余留用、合理超支分担,是激活紧密型县域医共体内部活力和保障医保基金安全运行的重要举措。
协同推进医保支付方式、药品耗材集中带量采购以及医疗服务项目价格等医保改革,形成政策正向叠加效应,是充分释放紧密型县域医共体集合服务优势潜能、放大改革成效、推进医疗医保医药三医联动改革的关键环节,也是紧密型医共体推进的重要经验之一。

