侵入性凶险性前置胎盘腹主动脉球囊封堵下剖宫产大出血的MRI预测模型构建
杨冯棱,赖华,王志刚,敬怀波,张倩
凶险性前置胎盘的定义为此次妊娠胎盘覆盖既往剖宫产子宫切口瘢痕处,该病常合并胎盘侵入,其主要危害是剖宫产术中并发难治性大出血。侵入性凶险性前置胎盘(invasive pernicious placenta previa,IPPP)引起的产后出血远比宫缩乏力导致的产后出血严重,常导致失血性休克、多器官功能衰竭、凝血功能障碍及弥散性血管内凝血,严重者可致产妇死亡。对于胎盘植入风险较高的凶险性前置胎盘孕妇,腹主动脉球囊封堵联合剖宫产术(abdominal aorta balloon occlusion-assisted cesarean section,AABO-CS)可降低IPPP产妇剖腹产出血量,改善预后,为此类孕妇剖宫产的常见辅助治疗手段[1];但临床上有部分产妇即使在腹主动脉球囊封堵下剖宫产术中仍会发生大出血[2]。既往关于IPPP的MRI研究多集中于胎盘侵入的征象上[3],鲜有对术中出血风险的研究。为此,本研究通过分析IPPP产前MRI征象与AABO-CS术中大出血的关系,首次建立起预测其术中大出血的Logistic回归模型,旨在对IPPP产妇AABO-CS术中大出血的风险进行量化评估,为术前识别此类产妇及制定个体化治疗方案提供更多可靠信息,以期较少不良妊娠结局,改善预后。
材料与方法
1.研究对象及分组
回顾性分析2018年1月至2020年9月在成都市妇女儿童中心医院住院治疗的凶险性前置胎盘产妇的临床及MRI资料。病例纳入标准:临床资料完整、孕29~36周行MRI检查、产前超声(评分≥5分[4])及MRI均怀疑存在胎盘侵入、行腹主动脉球囊封堵联合剖宫产术终止妊娠、术中均剥离胎盘、经临床和/或病理证实存在胎盘侵入。病例排除标准:多胎妊娠、贫血、凝血功能异常、既往有宫颈手术史、术中未完整剥离胎盘即行子宫切除者、球囊封堵期间血氧饱和度监测仪可显示读数、术中止血措施不同、手术记录不完整、图像伪影严重。2014版产后出血预防与处理指南认为产后出血超过1500 mL时应启动最高级别的抢救措施[5],因此本研究将研究对象分为大出血组(出血量≥1500 mL)和非大出血组(出血量<1500 mL)。记录产妇的年龄、怀孕次数、既往人工流产次数、剖宫产次数、AABO-CS术中出血量(容积法及称重法)、详细的剖宫产及介入手术过程与胎盘侵入程度。
2.MRI检查方法
MRI检查采用Phillips Ingenia 3.0T磁共振扫描仪,受检者膀胱适度充盈,行横轴面、冠状面及矢状面扫描,主要序列包括单次激发快速自旋回波序列(SSTSE)及平衡式稳态自由进动序列(BTFE),矩阵均为480×480,视野350 mm×350 mm~400 mm×400 mm,总扫描时间为20~25 min,扫描参数:①SSTSE,TR 15000 ms,TE 109.54 ms,回波链(ETL)79,翻转角90°,层厚5 mm,层间距5 mm,同时加扫矢状面T2WI脂肪抑制序列(SSTSE SPAIR);②BTFE,TR 5.57 ms,TE 2.79 ms,回波链(ETL)111,翻转角45°,层厚5 mm,层间距5 mm。
3.介入手术
由1位具有5年以上AABO手术经验的放射科医师操作,将直径1.5 cm的球囊导管预置于术前MRI确定的最低肾动脉开口水平之下,连接血氧饱和度监测仪监测双足血氧饱和度,充盈球囊导管阻断腹主动脉,记录双侧血氧饱和度监测仪无读数时注入的生理盐水量。术中胎儿娩出后立即注入相应体积的生理盐水,使封堵期间血液饱和度监测仪无法读取血氧饱和度。球囊单次封堵时长不超15 min,两次封堵间隔至少1 min,直至成功止血后解除封堵。
4.MRI征象分析
由2位亚专业为产科且具有5年以上产前MRI诊断经验的高级职称医师采用盲法阅片,出现分歧时经讨论达成一致,分析以下MRI征象:①子宫肌层欠连续:子宫胎盘交界面消失,胎盘附着部位的子宫肌层明显变薄,局灶性中断[6]。②胎盘内T2WI低信号带:起自胎盘母面并向胎盘内延伸,最长径≥2 cm,在SSTSE及BTFE序列上均呈低信号[7]。③子宫浆膜下异常血管影:轴面图像上沿浆膜密集分布的迂曲流空血管影,SSTSE及BTFE序列分别呈低、高信号[7]。④胎盘内异常血管影:胎盘内血管增多,管腔增粗迂曲,直径≥6 mm,SSTSE序列呈混杂信号,BTFE序列呈高信号[7]。⑤子宫局限性隆膨凸:子宫轮廓局部膨凸,包括局限性胎盘突入肌层[6]。⑥宫颈形态异常:宫颈管扩张,长度<2.5 cm;胎盘突入宫颈[8,9]。⑦胎盘信号不均匀:T2WI胎盘信号不均匀[6]。⑧胎盘增厚:在T2WI上,垂直于胎盘-子宫交界面测量胎盘最大厚度,>4 cm为增厚,胎盘最厚处位于前、后、侧壁者以横轴面测量为主,胎盘最厚处位于宫底和子宫下段宫颈周围者以矢状面测量为主[6]。⑨前置胎盘的类型:分为前置胎盘(包含完全性和部分性前置胎盘)和低置胎盘(胎盘边缘距宫颈内口<2.0 cm,包含边缘性前置胎盘)[10]。⑩胎盘凹陷征:胎盘局部凹陷,呈楔形,其厚度与邻近正常胎盘的比值显著降低,周边伴T2WI低信号带[11]。胎盘主体附着的位置:分为前壁下段与其它部位两类[12]。
5.侵入性胎盘诊断标准
侵入性胎盘根据绒毛侵入深度分为:①胎盘粘连:镜下见胎盘绒毛附着于子宫肌层,或术中胎盘未自行剥离,需人工剥离胎盘,剥离面粗糙伴渗血;②胎盘植入:镜下见胎盘绒毛侵入子宫肌层未到达浆膜层,或人工剥离胎盘困难,需借助手术器械钝锐联合分离胎盘,剥离面粗糙,宫缩良好的情况下出血难以控制;③胎盘穿透:镜下见胎盘绒毛穿透子宫浆膜层,伴或不伴宫旁组织受侵,或术中发现肌层缺失,胎盘位于浆膜下[13]。
6.统计学分析
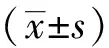
结 果
1.研究对象的临床特征
按照纳入排除标准,本研究共纳入122例IPPP产妇,平均年龄(32.35±4.41)岁,孕周36周(29~39周),人工流产1.5次(0~8次),孕次为4次(0~1次),剖宫产1次(1~3次),AABO-CS术中出血量1000 mL(200~7000 mL),2例出血量达7000 mL,切除子宫23例。将122例IPPP产妇分为大出血组50例(植入型31例,穿透型19例)和非大出血组72例(粘连型23例,植入型46例,穿透型3例)。
2.统计分析及回归模型构建
大出血和非大出血两组病例(图1~4)的临床特征、MRI征象与AABO-CS术中大出血的单因素分析结果显示,胎盘穿透、胎盘主体附着位置、T2WI胎盘低信号带、子宫局限性膨凸、子宫肌层欠连续及胎盘局部凹陷征在两组间的差异有统计学意义(P值均<0.05,表1)。MRI征象的多因素Logistic回归分析结果显示,胎盘异常血管影(X1)、浆膜下异常血管影(X2)、胎盘增厚(X3)及宫颈形态异常(X4)为预测IPPP患者AABO-CS术中大出血的独立危险因素(表2)。Logistic回归模型为LogitP=-3.899+1.942X1+1.841X2+1.703X3+1.612X4。

图1 IPPP产妇,40岁,术中出血2300 mL,G4P1,既往剖宫产1次。a)矢状面T2WI示胎盘内增粗血管影(箭),胎盘最大厚度为5.1 cm;b)横轴面T2WI示浆膜下密集分布的流空血管影(黑箭),胎盘内增粗血管影与浆膜下血管影交通(白箭)。 图2 IPPP产妇,30岁,术中出血2800 mL,G4P1,既往剖宫产1次。a)矢状面T2WI示胎盘内增粗血管影(箭),信号不均,胎盘最大厚度为4.8 cm;b)横轴面T2WI示浆膜下密集的流空血管影(箭)。 图3 IPPP产妇,30岁,术中出血4000 mL,G3P2,既往剖宫产2次。矢状面T2WI示胎盘内增粗血管影(箭),胎盘组织凸入宫颈管,致其扩张,胎盘最大厚度为7.9 cm。 图4 IPPP产妇,32岁,术中出血5800 mL,G4P1,既往剖宫产1次。矢状面T2WI示浆膜下密集的血管影(白箭)及胎盘内增粗血管影(黑箭),胎盘最大厚度为6.6 cm,宫颈受侵,失去正常形态。
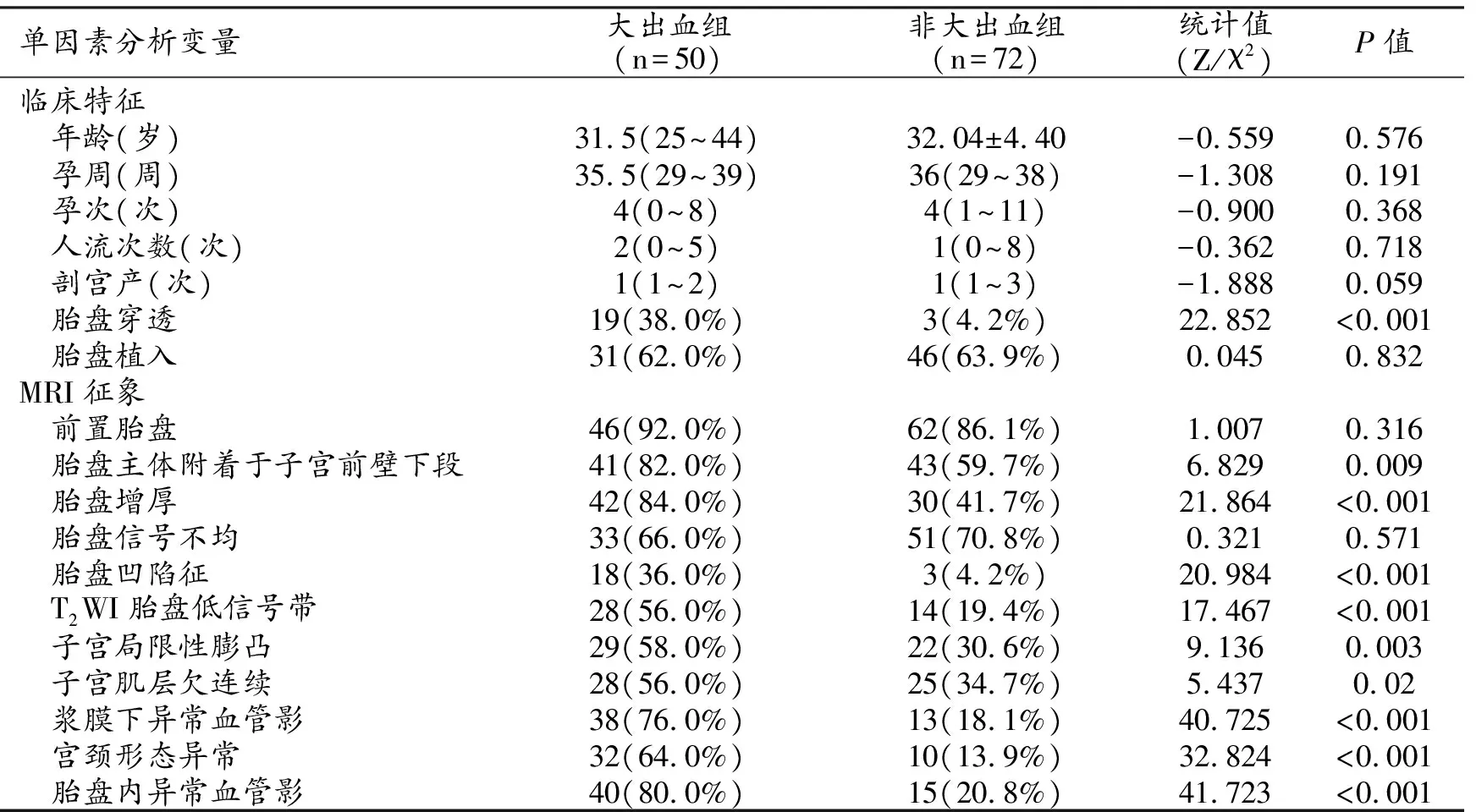
表1 IPPP产妇术中大出血的单因素分析 (n,%)

表2 MRI征象的多因素Logistic回归分析
3.回归模型的效能评价
Hosmer-Lemeshow goodness-of-fit检验结果表明该模型的拟合度较好(P=0.582),准确率为86.9%,根据回归模型的预测概率绘制预测AABO-CS术中大出血的ROC曲线(图5),其AUC及95%可信区间分别为0.923、0.873~0.972,当预测概率取45.4%时,约登指数达最大值(0.723),敏感度和特异度分别为82.0%和90.3%。
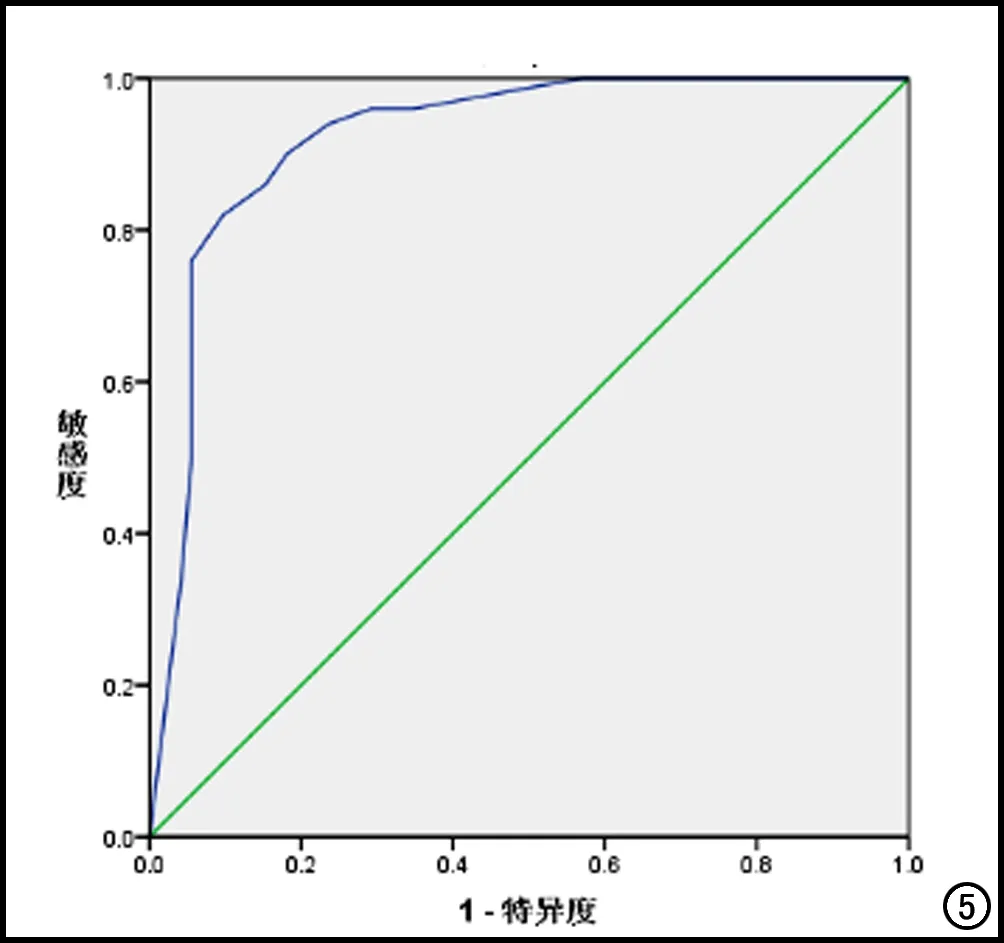
图5 Logistic回归模型预测术中大出血的ROC曲线。
讨 论
国内凶险性前置胎盘的发生率为0.31%~0.89%[14],胎盘侵入在此类产妇中发病率较高。凶险性前置胎盘合并胎盘侵入时,易导致灾难性大出血,出血量可达10000 mL[15],需紧急大量输血或切除子宫,严重时危及产妇生命。切除子宫会使产妇丧失生育能力,导致其承受身心双重压力。近年来介入技术已广泛应用于多种疾病诊疗中,对于IPPP患者,预防性腹主动脉球囊封堵可减少剖宫产出血量,令术野更清晰,有利于缝合止血、缩短手术时间、降低子宫切除率,其技术成熟,已成为IPPP的主要手术方式[1]。以往凶险性前置胎盘发生术中大出血时,常行子宫切除,文献报道其子宫切除率超过50%[16]。本组病例子宫切除率为18.9%(23/122),提示AABO-CS可在一定程度上降低子宫切除率。但在临床工作中,部分病患即使在腹主动脉球囊封堵下术中仍会大出血,需切除子宫或急诊行子宫动脉栓塞术止血,本组病例中有2例出血量达7000 mL,1例在宫腔填塞球囊后急诊行子宫动脉栓塞术,另1例切除子宫。临床上亟须一种能够预测其术中出血风险的方法,以期为个体化治疗方案的制定提供更详细、准确的信息,减少不良妊娠结局。MRI具有观察范围广、软组织分辨率高、多模态成像的优点,在产前诊断中扮演着重要角色。以往关于IPPP的MRI研究多集中于各征象与胎盘病理性附着的关系上,经查阅文献,鲜有关于MRI预测IPPP患者AABO-CS术中出血量的报道。为此,本研究综合分析产前MRI的不同征象与IPPP产妇AABO-CS术中出血量的关系,筛选出4项独立危险因素,首次构建起基于产前MRI预测AABO-CS大出血的Logistic回归模型:LogitP=-3.899+1.942X1+1.841X2+1.703X3+1.612X4,其准确率达86.9%,ROC曲线下面积为0.923,提示当产前MRI出现上述征象时,即使通过腹主动脉球囊封堵,也难以控制术中出血量。因此,对此类产妇应做好充分的医患沟通及术前准备(如多学科协作、大量备血及使用自体血液回输装置等)。
相关文献报道胎盘内T2WI低信号带、胎盘信号不均、子宫局限性膨凸、胎盘内血管影、浆膜下血管影、宫颈形态异常、胎盘增厚、子宫肌层欠连续、胎盘凹陷征、前置胎盘类型、胎盘主体附着于前壁为伴胎盘植入高风险的前置胎盘产妇无腹主动脉球囊封堵下剖宫产大出血的相关MRI征象[7,17-20]。本研究发现在上述征象中,除前置胎盘类型及胎盘信号不均外均为IPPP产妇AABO-CS大出血的相关征象,这提示腹主动脉球囊封堵术可在一定程度上降低前置胎盘类型及胎盘信号不均对手术出血量的不利影响。Logistic回归分析发现仅胎盘异常血管影、浆膜下异常血管影、胎盘增厚及宫颈形态异常为独立危险因素,表明其余征象对出血量的影响与其它因素相关。
本研究大出血组胎盘内异常血管影及浆膜下异常血管影分别占80%(40/50)、76%(38/50),显著高于非大出血组的20.8%(15/72)、18.1%(13/72),其优势比分别为6.971、6.306,在4个独立危险因素中分列第1、2位。笔者推测胎盘内、浆膜下异生血管增多可能会导致子宫和胎盘血容量增加,术中强行剥离胎盘会导致血管破裂,出现难以控制的大出血,该征象提示血管性因素可能为IPPP产妇术中大出血的主要影响因素。相关Meta分析表明胎盘内异常血管诊断胎盘植入的特异度较高,达81%[21]。Chen等[7]发现对于胎盘植入产妇,MRI显示胎盘内和/或浆膜下异常血管影的产妇的产后出血量明显高于无该征象者。Bourgioti等[19]的研究显示在前置胎盘患者中,存在浆膜下异常血管和/或胎盘内异常血管征象者更易出现剖宫产大出血(>2000 mL)和/或子宫切除。Konstantinidou等[22]研究发现一种起自胎儿脐带血管并向胎盘深部延伸的胎盘内异常血管,Bourgioti等[23]在此基础上发现该血管的直径与胎盘植入的深度及术中大出血呈正相关。本研究中宫颈形态异常在大出血组中占64.0%(32/50),明显高于非大出血组的13.9%(10/72)。宫颈形态异常常提示胎盘植入[9,24],郭吉敏等[24]发现宫颈管缩短及形态不完整为预测前置胎盘患者产后大出血的影像学指标。宫颈的主要成分为结缔组织,平滑肌细胞及弹力纤维含量较少,且宫缩强度自宫底向宫颈逐渐减低,因此徒手剥离位于该处的胎盘后,宫颈自身难以通过收缩来有效地压迫开放的血窦;此外,宫颈管位置较低,手术操作空间狭小,缝合难度大,且宫腔内其它位置的出血均会流向宫颈内口,影响手术视野[25]。因此当IPPP患者宫颈受侵时,术中易并发大出血。胎盘的正常厚度为2~4 cm[6],本研究设定胎盘厚度>4 cm为增厚,其在大出血组中的比例明显高于非大出血组(分别为84.0%和47.1%)。笔者推测子宫切口瘢痕和胎盘侵入可能会限制胎盘的迁移,导致胎盘呈蘑菇状增厚。Chen等[8]的研究发现胎盘增厚为前置胎盘伴植入患者术中大出血的独立危险因素。王学玲等[26]研究了胎盘厚度与胎盘侵入患者产后出血的关系,结果显示产后出血组的胎盘厚度明显大于对照组。本研究结果显示胎盘穿透在两组间差异有统计学意义,结合两组间MRI征象的差异,间接表明浆膜下及胎盘内异常血管影、胎盘增厚及宫颈形态异常可能提示胎盘穿透,但此观点有待大样本的针对胎盘穿透MRI征象的研究证实。
Chen等[13]认为T2WI胎盘内低信号带为前置胎盘伴植入产妇子宫动脉栓塞术联合剖宫产术预后不良的独立危险因素,这与本研究结果不符,原因可能与研究的对象及联合的介入治疗方式不同有关。Baba等[20]认为胎盘附着于前壁及完全性前置胎盘为非主动脉球囊封堵下剖宫产大出血的独立危险因素,而本研究发现前置胎盘类型及胎盘主体附着部位与术中出血量无关,这提示腹主动脉球囊封堵可降低该因素对术中出血的不利影响。孕晚期随着胎盘的成熟、变性,正常的胎盘在MRI上也可表现出不均匀信号。胎盘膨突为胎盘植入的常见MRI征象之一,但正常妊娠期子宫同样可出现轻度子宫膨突[27]。Sato等[11]首次提出胎盘凹陷征,并认为其诊断胎盘植入的价值较高,敏感度、特异度分别为56%、100%,但本研究提示其在预测AABO-CS大出血上价值有限。
本研究存在以下局限性:本研究为单中心回顾性研究,难以避免选择偏移,且纳入的病例较少,可能会影响诊断效能的评价,研究结果有待今后大样本、多中心的前瞻性研究验证;不同个体间腹主动脉直径不完全相同,使用相同规格的球囊导管可能会影响封堵止血效果,但本研究排除了球囊封堵期间血氧饱和度监测仪可显示读数的孕妇,可降低该因素对止血效果的影响;IPPP的MRI征象较多,本研究未完全纳入;未进一步分析各MRI征象与胎盘侵入程度的关系也是研究的不足之一;浆膜下异常血管影尚无定量指标,定量分析该指标有研究价值。
本研究建立的MRI回归模型在预测IPPP产妇AABO-CS大出血上具有较高的价值。对于IPPP产妇,虽然腹主动脉球囊封堵可减少剖宫产术中出血量,但当产前MRI发现胎盘内异常血管影、浆膜下异常血管影、宫颈形态异常及胎盘增厚征象时,提示即使在腹主动脉球囊封堵下,剖宫产术中大出血的风险仍然较高,产科医师须进行充分的病情评估及术前准备,以降低手术风险,防范不良妊娠结局。

