急诊剖宫产术后切口感染危险因素研究
牛瑞宇,李宁宁,祁卓
(1.信阳市中心医院 产科,河南 信阳 464000;2.郑州大学第三附属医院,河南省妇幼保健院 急诊科,河南 郑州 450000;3.信阳市中心医院 妇科,河南 信阳 464000)
剖宫产是产科治疗性手术,通常用于无法自然分娩的产妇中止妊娠。流行病学[1]显示2008年至2014年我国剖宫产率由28.8%上升至34.9%,至2018年我国剖宫产率已达36.7%,居亚洲国家首位。随着近年来医疗技术的不断改进,各种新型医疗器械层出不穷,剖宫产安全性得到显著提升,但该术术后恢复周期长、并发症多、胃肠功能障碍等问题仍无法避免,其中切口感染作为剖宫产术后常见并发症,不仅影响产妇产后康复进程,同时也不利于医院妇产科手术的质量评价,为医院形象造成不同程度的负面影响[2]。因此,探讨急诊剖宫产术后切口感染的危险因素,对临床采取针对性防范对策,优化急诊剖宫产手术安全管理内容具有重要意义[3-4]。本次研究选择信阳市中心医院行急诊剖宫产患者共88例开展回顾性分析,经Logistic回归分析法,总结急诊剖宫产术后切口感染的危险因素,并提出相关对策,望为同行在相关领域的研究与学习提供参考依据,详情如下。
1 资料与方法
1.1 一般资料
临床纳入2020年1月至2021年12月于本院行急诊剖宫产的共88例患者作为研究对象。最终纳入研究对象88例,均为女性,年龄18~37岁,平均(29.64±5.22)岁;孕周36~40周、平均(38.79±1.02)周;受孕次数1~4次,平均(2.12±1.03)次;分娩次数0~3次,平均(1.52±0.12)次。本研究经本院伦理委员会审核 通过。
纳入标准:符合《妇产科学》[5]中有关急诊剖宫产的治疗指征;既往无高血压病、糖尿病史;具备基础的听说读写能力。
排除标准[6]:合并精神疾病患者;合并心肺、肝肾功能障碍者;配合度及依从性较低者;合并免疫系统疾病者;合并其他妊娠期并发症;临床资料不完整者;胚胎移植技术受孕者。
1.2 方法
1.2.1 手术方法
采用蛛网膜下腔阻滞麻醉,麻醉成功后,孕妇取仰卧位,向左倾斜15°,留置尿管,术野常规消毒、铺巾。选择适宜的穿刺点(2~3腰椎间隙),使用腰麻针穿刺完毕后,见脑脊液流出。麻醉药物配伍总量均以10%葡萄糖注射液1.0 mL+0.75%布比卡因(山东华鲁制药有限公司;国药准字H37022107;5 mL∶37.5 mg)1.5 mL混合液。取下腹耻上横切口切口长度12 cm,逐层进腹。探查子宫向右旋转,子宫下段形成良好。于子宫下段膀胱腹膜反褶处作一小横切口,弧形切开,破膜,吸去羊水。用两手食指分向两侧高处横行分离,扩大子宫肌层,至娩出胎头之长度约10 cm,再将胎儿胎盘娩出,清理胎儿,娩出胎儿。随后逐层缝合子宫及腹壁层。术后予以缩宫素和抗生素,常规抗感染。
1.2.2 切口感染判定标准
参考《医院感染学》[6]中对于切口感染的定义为:体温38℃,白细胞计数>10.0×109/L或<4.0×109/L,中性粒细胞百分比超过 70%,收集切口分泌物送病原菌检测结果为阳性。
1.2.3 分组及资料收集
据术后有无切口感染分为两组,通过现场询问及查阅病历的方式收集两组相关资料,具体包括两组患者的年龄、孕前体质量指数(BMI)、分娩次数、孕周、基础病(妊娠糖尿病、妊娠高血压)、季节(夏季)、手术耗时(>4 h)、术中出血量、并发症(胎膜早破、瘢痕子宫)、血红蛋白水平等差异。统计上述观察指标在各组中的占比,进行单因素分析;再以Logistic回归分析法进行多因素分析,总结影响因素,提出相应对策。
1.3 统计学处理
采取双人录入保证数据录入的准确性,将数据导入SPSS 21.0进行单因素及多因素分析。正态性评估采用Kolmogorov-Smirnov检验,其中符合正态分布计量资料比较采用t检验,以±s表示;计数资料用%描述,采用单因素分析法探讨急诊剖宫产术后切口感染的影响因素,将有差异项目代入多因素进行非条件Logistic回归分析,P<0.05表示差异有统计学意义。
2 结 果
2.1 研究对象切口感染情况
88例急诊剖宫产产妇术后切口感染共有9例,感染率约为10.23%,均纳入感染组;其余未感染的患者纳入无感染组。
2.2 影响患者术后感染的单因素分析
经单因素分析无感染组和感染组在手术耗时、血红蛋白、胎膜早破、孕前BMI、术中出血量、预防性使用抗生素差异有统计学意义(P<0.05)。见表1。
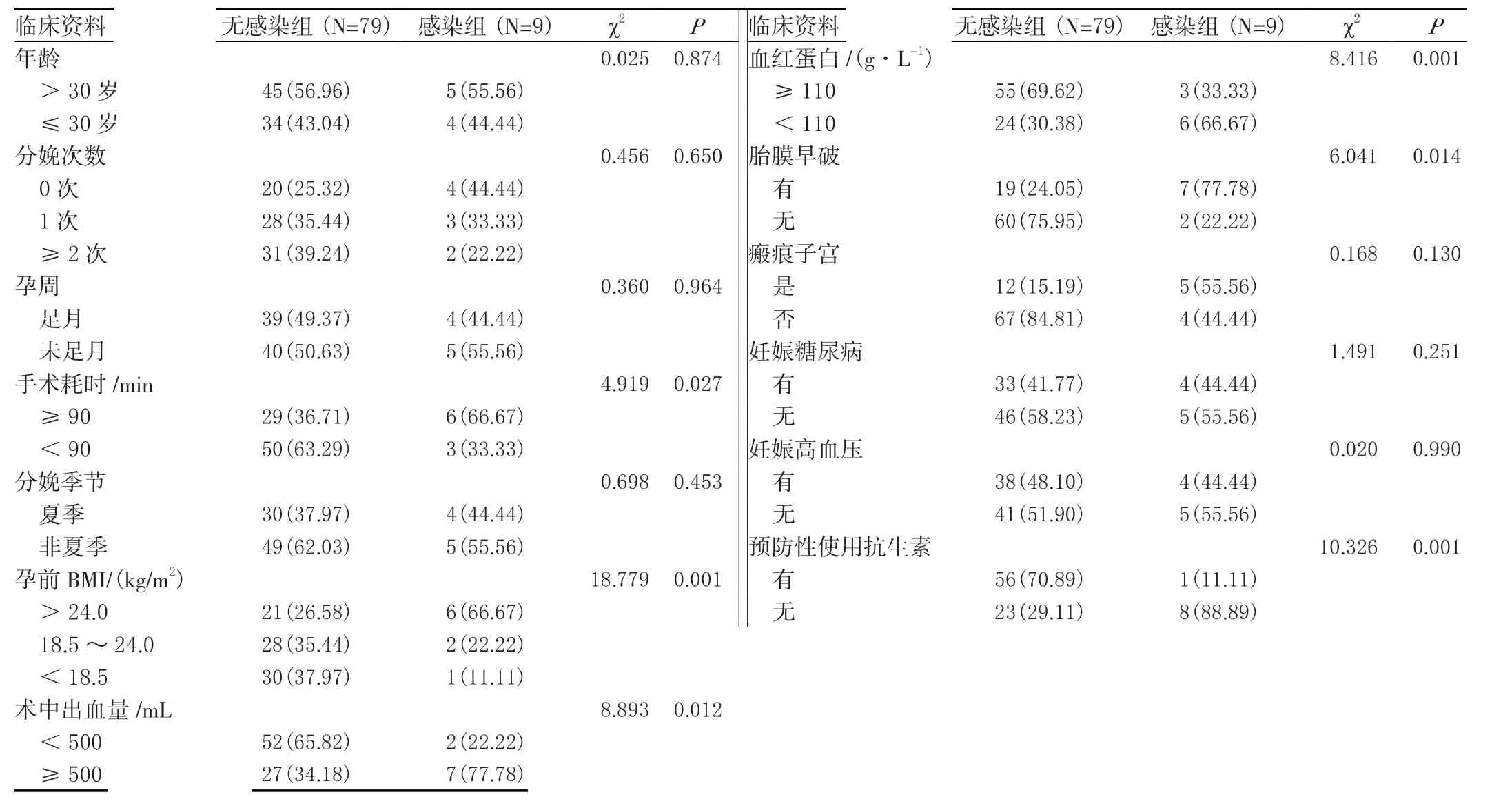
表1 影响患者术后切口感染的单因素分析[n(%)]
2.3 影响患者术后切口感染的多因素分析
以患者术后是否存在切口感染为因变量,收集感染与未感染产妇资料中有统计学意义的因素,Logistic回归方程赋值情况。见表2。结果显示,手术耗时、孕前BMI、术中出血量、胎膜早破是急诊剖宫产术后切口感染的危险因素,差异有统计学意义(OR>1,P<0.05);血红蛋白、预防性使用抗生素是急诊剖宫产术后切口感染的保护因素,差异有统计学意义(OR<1,P<0.05)。见表3。

表2 Logistic回归方程分析的变量赋值

表3 影响患者术后切口感染的多因素分析
3 讨 论
近些年来,随着妇产科技术的不断进步,越来越多产妇选择剖宫产进行分娩,调查显示[7-8],目前我国剖宫产率已高达50%,剖宫产是指不经软产道,通过切开腹腔、宫腔娩出患儿的分娩方式,属于一种创伤性较强的分娩方式,由于手术后产生的应激反应,手术创伤等因素使得患者极易诱发切口感染症状。有研究[9]指出,急诊剖宫产患者发生术后切口感染的风险是普通妇产科手术的数倍之多,严重威胁产妇的生命安全,因此加强对急诊剖宫产围手术期切口感染的关注度,针对风险相关因素及时给予有效的干预,是追求手术满意度、促进产后康复的必要工作,当予重视。
本研究通过调查发现:88例急诊剖宫产产妇术后切口感染共有9例,感染率约为10.23%。而在余春风[10]的研究中表示,急诊剖宫产术后切口感染率(3.88%)显著高于非急诊剖宫产(2%),差异存在统计学意义(P<0.05),本研究数据高于该学者报道的总体感染率。究其原因可能与本研究所选样本量较少有关,而上述研究选取样本量较大,也可能与地区差别相关。但也足以提示医务工作者需加强对急诊剖宫产产妇的重视度,加强对术后切口感染的预防,针对危险因素的不同给予针对性的对策干预,并通过药敏试验制定合理的用药方案,以达到预防感染的目的[11-12]。本研究进一步调查可能导致急诊剖宫产术后切口感染的相关因素发现,经单因素分析显示,无感染组和感染组在手术耗时、孕前BMI、术中出血量、血红蛋白、胎膜早破、预防性使用抗生素差异存在统计学意义(P<0.05);以患者术后是否存在切口感染为因变量,收集感染与未感染产妇资料中有统计学意义的因素,发现手术耗时、孕前BMI、术中出血量、胎膜早破是急诊剖宫产术后切口感染的危险因素,差异有统计学意义(OR>1,P<0.05);血红蛋白、预防性使用抗生素是其保护因素,差异有统计学意义(OR<1,P<0.05)。分析如下:(1)手术耗时:长时间的手术,手术切口、术区长时间的暴露有利于病原菌的滋生,以及急诊剖宫产产妇的免疫功能的降低以及对手术耐受度的影响可增加感染的风险[13]。(2)孕前BMI:孕前BMI>24.0 kg/m2意味着产妇属于偏重等级,而本研究显示,BMI>24.0 kg/m2的剖宫产产妇术后切口感染发生率最高,主要由于肥胖产妇皮下脂肪层较厚,不仅影响术野暴露,而且不利于手术医师的操作,术中反复牵拉腹部组织,影响局部血运,易发生水肿,并且由于脂肪组织的血供少,易导致脂肪组织发生液化,最终可导致术后切口感染,此外,因肥胖缝合过程中容易遗留死腔,为切口感染的危险因素[14]。(3)术中出血量:本文结果显示感染患者中7例(77.78%)的术中出血量≥500 mL,而杨彩霞[15]的结果显示切口感染产妇的术中出血量为(364.86±143.79)mL,本文与之结果相符,随着术中出血量的增加,体内尤其是切口部分会发生供血不足,组织修复能力下降,同时为了满足机体营养需求,也会导致免疫力下降,不仅增加胎儿娩出难度,同时加大宫口撕裂的风险,使手术危险系数升高,影响产妇术后恢复。(4)胎膜早破:胎膜早破是指未临产,胎膜发生自然性破裂,是妊娠期常见并发症,胎膜早破的发生原因包括胎膜薄弱、绒毛膜羊膜炎等,典型症状为子宫压痛、发热、阴道流液等,当发生产妇意外破膜后,外界细菌会通过阴道与宫颈口这一渠道进入宫腔,术中病原菌附着在切口部位,污染手术切口,增加切口感染风险[16]。(5)血红蛋白:是红细胞的主要成分,是一种负责运载氧的蛋白质,当血红蛋白下降表示贫血,表示体内提供氧气的细胞减少,此时身体会产生诸多不适,包括轻微活动就心慌气短,即运动耐量下降,反之若血红蛋白处于正常水平,则身体血液功能良好,有助于预防感染事件的发生[17-18]。(6)预防性使用抗生素:抗生素的应用能保持产妇的血液与组织中产生抗菌效果,消灭体内在存在的致病菌,预防感染,为术后切口感染的保护因素[19]。但长时间的不合理应用可增加耐药性,产生耐药菌株,进而增加感染风险、感染严重程度,因此,临床医师要严格根据患者病情、药物适应证等合理用药,科学管控临床药物的使用问题,从根本上保证用药安全[20]。
综上所述,急诊剖宫产术后有一定切口感染的发生风险,且手术耗时、孕前BMI、术中出血量、胎膜早破均是切口感染发生的危险因素,需针对性地给予有效干预,以促进患者术后的恢复。

