神经外科手术后中枢神经系统感染经济负担研究
张 蕾,富小凤,贾 佳
(复旦大学附属华山医院神经外科ICU,上海 200040)
神经外科手术后中枢神经系统感染(neurosurgical central nervous system infection,NCNSI)是神经外科患者术后常见的医院感染类型和手术并发症,患者基础病情较差,手术操作难度大,手术时间长,且术后需进行导管引流,是医院感染的高危人群,术后NCNSI发病率为4.6%~25%[1-3]。由于NCNSI早期缺乏特异性临床表现,部分感染需进行多次影像学检查及病理、微生物检验才能明确,而血脑屏障的存在导致可选的治疗方案有限,继而使患者的住院时长和住院费用大幅增加[4-5]。即便NCNSI最终治愈,患者一般也会遗留不同程度的神经功能障碍,给患者家庭和社会带来沉重的心理压力和经济负担。
对患者经济负担和住院时长的研究是医院管理经济学的重要内容,其不仅可以更全面的了解医院感染给患者带来的影响,还为合理分配医疗资源和改进医院感染管理成效提供必要的依据[6-7]。然而,此类研究多采用回顾性调查方法,无法对研究对象的个体差异进行很好地选择和匹配,极易造成选择偏倚和混杂偏倚,继而不能真实反映卫生经济学负担。本研究采用1∶1 倾向性评分匹配法探究神经外科NCNSI对术后患者的直接经济负担和住院时长的影响,为医院管理者充分了解相关感染造成的不良影响提供经济学评价依据。
1 对象与方法
1.1 研究对象 以2015年1月1日—2020年12月31日在上海某三级甲等综合医院神经外科接受手术治疗的所有患者为研究对象。纳入标准:①住院期间接受开颅手术;②年龄≥18岁且住院时长超过48 h;③病历资料完整;④手术后其他部位未发生感染。排除标准:①手术前已发生脑脓肿、脑膜炎等感染性疾病或手术后经病理学检查证实为术前感染;②美国麻醉医师协会(ASA)分级≥4级;③手术后因其他并发症自动出院或死亡。
1.2 NCNSI诊断标准 根据《医院感染诊断标准(试行)》[8]和《神经外科中枢神经系统感染诊治的中国专家共识(2021版)》[5]将NCNSI诊断标准规定为满足以下其中1项:①患者手术后出现发热、颅高压症状,脑脊液浑浊或脓性、白细胞增多、葡萄糖<2.2 mmol/L,以及脑脊液葡萄糖含量/血清葡萄糖含量≤0.04;②患者的脑脊液涂片、引流管头、植入物及脑脊液微生物培养阳性(排除定植或污染);③头颅影像学检查提示感染迹象,以及经验性抗菌药物治疗有效。
1.3 数据收集与处理 应用医院电子病历系统和信息系统,依据纳入和排除标准回顾性收集患者的一般人口学资料、疾病诊断信息、手术后住院时长、手术后住院费用等。应用医院感染监测和上报系统,收集研究期间NCNSI患者的相关上报数据。根据是否发生NCNSI将患者分为感染组和非感染组,并采用1∶1倾向性评分匹配法对两组患者的年龄、性别、基础疾病(高血压、糖尿病、心血管疾病)、术前住院时长、手术部位等一般特征作为匹配的协变量,以是否发生NCNSI为因变量。采用不放回抽样方法抽取匹配项时随机排列个案顺序,采用logistic回归估算每个个体的倾向性评分,设卡钳值为0.02,随机数字种子123456。通过匹配后的数据分析NCNSI对患者手术后直接经济负担和住院时长的影响。
1.4 统计分析 应用SPSS 21.0软件对数据进行录入和分析。对连续性变量进行正态性检验,符合正态分布的资料以均数±标准差表示,采用t检验;不符合正态分布的资料以中位数和四分数间距表示,采用Wilcoxon秩和检验;计数资料以例数或百分比表示,采用χ2检验;以P≤0.05为差异有统计学意义。
2 结果
2.1 匹配前后患者的基本特征 本次研究共纳入1 661例神经外科手术后患者,83例发生NCNSI,发病率为5.00%。采用卡钳法进行1∶1匹配,共匹配成功77对。匹配前,两组患者的性别,有无高血压、糖尿病史,ASA分级4个方面比较,差异均有统计学意义(均P<0.05);匹配后,两组患者的基本特征比较,差异均无统计学意义(均P>0.05)。见表1。
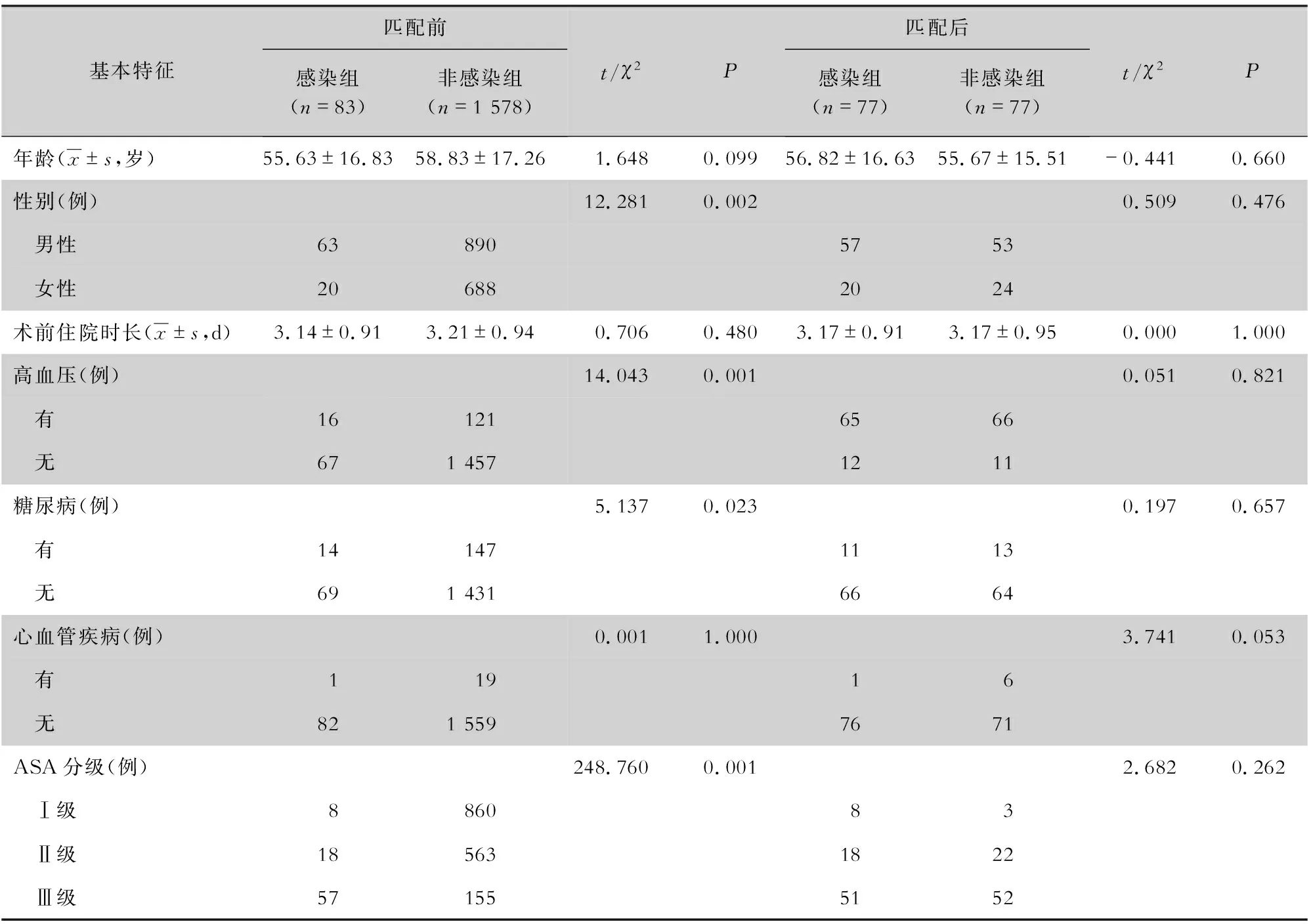
表1 匹配前后神经外科手术患者的基本特征
2.2 匹配前两组患者手术后住院费用比较 匹配前,感染组患者手术后总住院费用中位数为95 487元,非感染组患者为52 117元。除其他检查费外,两组患者住院总费用以及各项费用比较,差异均有统计学意义(均P=0.001),见表2。

表2 匹配前感染组与非感染组患者手术后住院费用比较(元)
2.3 匹配后两组患者手术后住院费用比较 匹配后,感染组患者手术后总住院费用中位数为96 487元,非感染组患者为44 691元,经济损失的中位数差值为51 796元。除其他检查费外,两组患者手术后住院总费用以及各项费用比较,差异均有统计学意义(均P<0.05),见表3。
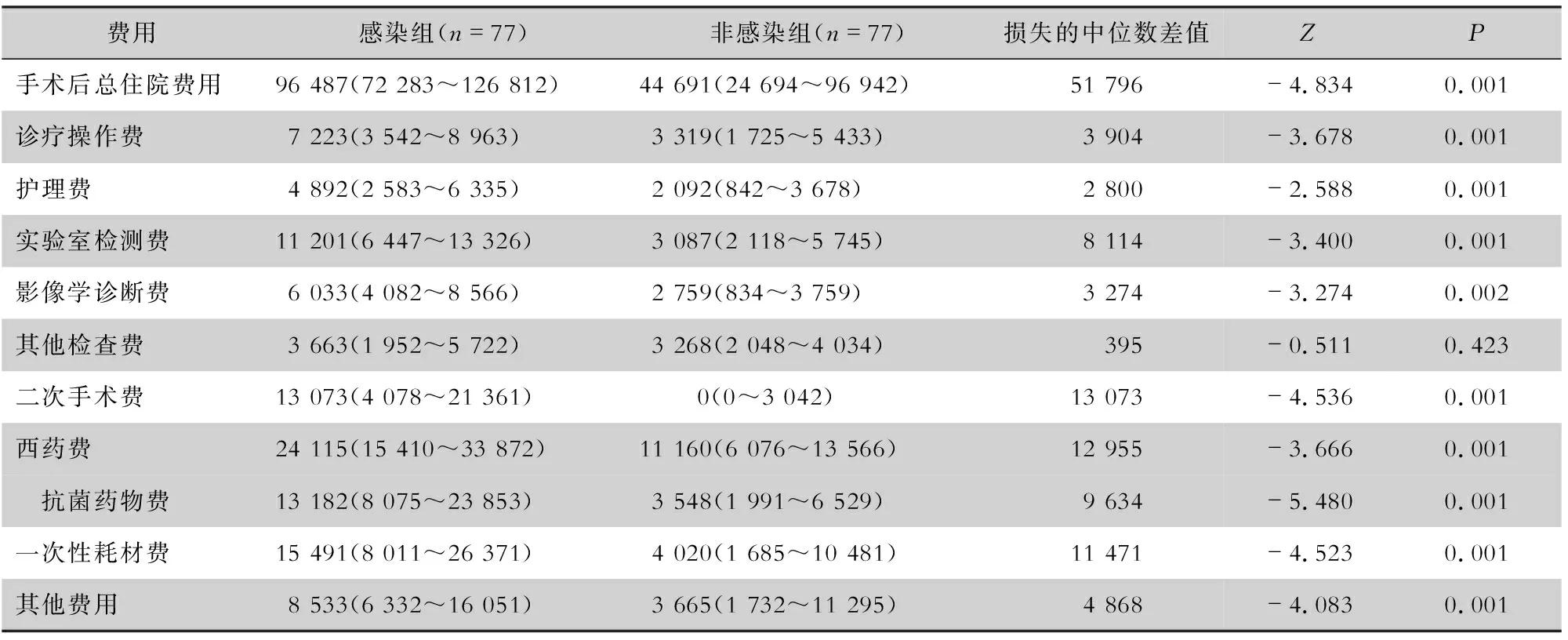
表3 匹配后感染组与非感染组患者手术后住院费用比较(元)
2.4 匹配前后两组患者手术后住院时长比较 匹配前,感染组患者手术后住院时长中位数为28 d,非感染组患者为11 d。匹配后,感染组患者手术后住院时长中位数为27 d,非感染组患者为10 d,患者因NCNSI延长住院时间17 d,差异具有统计学意义(P<0.05)。见表4。

表4 匹配前后感染组与非感染组患者手术后住院时长比较(d)
3 讨论
本次研究共纳入1 661例神经外科手术后患者,83例发生NCNSI感染,发病率为5.00%,与国内外研究[9-10]结果较为接近。然而,感染组和非感染组患者的基线特征、手术部位和手术ASA分级[11]等存在很大的差异,这些混杂因素的存在严重影响手术后住院时长和费用的比较,导致难以计算NCNSI的归因住院时长和费用。采用倾向性评分匹配法可在非感染组中选出与NCNSI感染患者各项指标相同或相近的个体进行匹配,达到解决选择偏倚和各因素组间分布不均衡的问题,从而科学比较NCNSI所致的住院时长和费用。
由于NCNSI感染与住院费用和术前住院时长密切相关[12-13],本研究在进行1∶1倾向性评分匹配法时不仅控制性别,有无高血压、糖尿病史,ASA分级等常见混杂因素,同时将手术前住院时间纳入评分模型以控制时移性混杂。结果发现NCNSI对患者手术后造成的总直接经济负担为96 487元,住院时间为27 d,较非感染组额外增加51 796元和17 d。国外Soleymani等[14]研究显示,患者住院期间因感染将额外造成3 267美元的支出,国内向佩莹等[15]研究显示,神经外科患者若发生感染将额外造成49 317元住院费用和12 d住院时长,本研究与此较为接近。但上述研究多将呼吸系统、泌尿系统、血液系统等感染包含在内,且未将患者手术前和手术后总的住院费用和时长进行区分和比较,因而无法获得NCNSI所造成的超额住院费用和时长。
此外,本研究的感染组多项医疗费用高于非感染组,实验室检测和影像学检测费用增加较多。这是由于NCNSI早期缺乏特异性临床症状[16],因而需要辅以实验室检测和影像学检查[17],且送检的脑脊液和血标本培养阳性率较低[18],部分患者需辅以更灵敏的宏基因测序分析以明确是否发生感染[19]。在此期间,患者需进行腰椎穿刺以留取脑脊液和/或进行CT、MRI检查,大幅增加了相关费用支出。NCNSI患者为控制感染,常需进行二次手术以清除感染病灶或长时间输注抗菌药物。由于血脑屏障的存在导致抗菌药物选择方案有限[20-21],个别耐药菌感染需使用昂贵的限制级或特殊使用级抗菌药物,这将导致NCNSI患者的手术、耗材和抗菌药物费用大幅增加,与既往报道[22-23]较为一致。
本研究也存在一定的局限性:首先本研究为回顾性研究,对于信息缺失的病例无法利用,因而不能完全排除主观解释或残留混杂;其次本研究为单中心研究,且未将感染的病原体以及耐药性进一步匹配和分层,由于不同地区或医院的住院患者和细菌谱不同,限制了结果的推广。未来本研究计划开展多中心调查,以更好进行NCNSI的相关研究。
利益冲突:所有作者均声明不存在利益冲突。

