彩超与99mTc-MIBI SPECT/CT融合显像在继发性甲状旁腺功能亢进术前定位中的应用
胡国凤,张 晔,何 芸,谢来平,尹 娜,齐小梅,程一帆,张 婷,刘军兰,田 浩,崔 翔,齐晓伟,任 林
(1.四川省自贡市第三人民医院普外科,四川 自贡 643020;2.陆军军医大学第一附属医院乳腺甲状腺外科,重庆 400038);3.陆军军医大学第一附属医院超声科,重庆 400038;4.陆军军医大学第一附属医院核医学科,重庆 400038;5.陆军军医大学第一附属医院肾内科,重庆 400038)
继发性甲状旁腺功能亢进(secondary hyperparathyroidism,SHPT)是慢性肾病(chronic kidney disease,CKD)患者的常见并发症,临床表现为软组织和血管钙化、骨质疏松、骨痛、骨折、骨骼畸形,以及失眠、糖耐量异常等神经系统、消化系统疾病,其致病原因主要是长期钙、磷等电解质代谢紊乱引起SHPT,导致甲状旁腺激素(parathyroid hormone,PTH)分泌过多。早期SHPT以内科治疗为主,但随着钙敏感受体及维生素D受体表达水平下降,患者逐渐出现耐药,最终需要外科手术干预[1]。
甲状旁腺通常位于甲状腺侧叶真假被膜之间,一般左右两侧甲状腺的上下极附近各有1枚,共4枚,但其数量和位置变异较大,同时存在异位的可能。准确的术前甲状旁腺定位对于SHPT的外科手术治疗十分重要,可以缩短手术时间,降低手术风险及术后复发率[2]。
本研究以术后病理结果作为金标准,对比术前甲状旁腺彩超、99mTc-甲氧基异丁基异腈(99mTc-methoxy isobutyl isonitrile,99mTc-MIBI)单光子发射计算机断层扫描/电子计算机断层扫描(single photon emission computed tomography/computed tomography,SPECT/CT)融合显像对甲状旁腺的检出率、敏感性和检查效能,比较2种检查方法在SHPT术前定位中的诊断价值。
1 资料与方法
1.1 临床资料
回顾性分析2017年1月至2019年12月在陆军军医大学第一附属医院接受手术治疗的150例CKD患者的临床资料,患者均经透析治疗后诊断为SHPT,其中男79例,女71例,平均年龄(45.2±10.8)岁,彩超下甲状旁腺长径平均15.75 mm,透析时间平均84个月,术前PTH平均2 060 pg/mL,切除的甲状旁腺位置左侧4例、右侧2例、双侧144例,出现异位9例。纳入标准:①年龄18~70岁;②术前均采用甲状旁腺彩超和99mTc-MIBI SPECT/CT融合显像检查确定甲状旁腺的位置和数量;③术后病理结果明确;④术后定期复查。排除标准:①各种原因导致术中未进行充分探查;②术中明确残存了甲状旁腺。
1.2 检查方法
1.2.1 甲状旁腺彩超检查方法 采用SIEMENS S2000及SIEMENS ACUSON OXANA3彩色多勒普超声诊断仪,选择5~12 MHz线阵探头,频率5~8 MHz。患者仰卧,垫高肩部,头部后仰充分暴露颈前区域,检查时将头部偏向对侧。因体位受限不能平卧者,可采用头高脚低半坐位。检查范围上至下颌角水平,下至上纵隔,多切面连续扫描,观察甲状腺后缘与颈长肌间、气管与颈总动脉间组织内的低回声结节。嘱患者平静呼吸,必要时做吞咽动作提高纵隔或左右扭转头部,观察结节与甲状腺被膜组织的关系。二维灰阶扫查后再进行彩超检查,探测结节内部及周边的血流状况,明确并记录结节数量、位置、大小、形态、血流信号、钙化等特征(图1、2)。
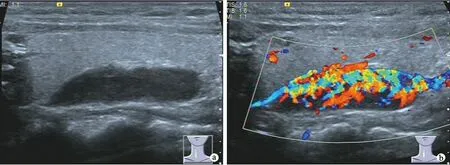
a:彩超下可见甲状旁腺瘤体积大,有包膜,回声稍低;b:彩超示其内部血流信号较丰富,可见蒂状血管
1.2.2 99mTc-MIBI SPECT/CT融合显像检查方法 采用Siemens Symbia T6 SPECT/CT扫描仪,SPECT配低能通用准直器,采集能峰140 keV,窗宽15%。先行双时相平面显像,矩阵128×128,放大倍数1.0,于静脉注射99mTc-MIBI 370~555 MBq后15~20 min(早期相)及90~120 min(延迟相)分别采集颈胸部前位平面显像,采集后立即加做SPECT/CT断层融合显像,范围均包括平面显像所示的颈部及甲状腺床以外的异常摄取灶(图3)。SPECT采集矩阵128×128,放大倍数1.0,双探头各旋转180°,6°/帧,20s/帧,采用机器自带3D Flash迭代算法重建。CT采集电压110 keV,电流90 mAs,螺距1.0 mm,采用软组织窗重建,层厚2.0 mm。最后采用Siemens自带后处理软件SyngoMI VA70A进行图像融合处理(图4)。99mTc由北京原子高科股份有限公司提供,MIBI由江苏省原子医学研究所提供,99mTc-MIBI放化纯度>95%。

a:甲状旁腺瘤伴点状钙化,b:甲状旁腺瘤伴环状钙化

图3 双时相平面显像下的甲状旁腺

图4 SPECT/CT断层融合显像下的甲状旁腺
阳性标准:早期相可见颈部或上胸部出现可疑异常放射性浓聚灶,延迟相上放射性浓聚灶未见明显变淡或消退,SPECT断层影像相应区域表现为放射性异常浓聚灶,CT图像上对应位置可见异常软组织密度结节影。
1.3 甲状旁腺切除手术
手术指征:①骨痛、骨质疏松、肌痛、皮肤瘙痒症状明显,严重影响患者生活质量;②高钙、高磷血症,钙敏感受体激动剂、维生素D及其类似物等药物治疗无效;③持续性PTH>800 pg/mL;④彩超提示至少1枚甲状旁腺增大且直径>1 cm,或99mTc-MIBI显示高密度影。
手术禁忌证:①严重骨骼畸形,无法显露颈部术区;②合并严重的心、肺、脑疾病,不能耐受手术;③严重凝血功能障碍;④未控制的严重高血压(收缩压超过180 mmHg或舒张压超过100 mmHg);⑤感染急性期。
手术步骤:患者全身麻醉后取仰卧位,肩部垫高,颈部呈过伸状态,于锁骨上1~2 cm处取低领式弧形切口(5~6 cm),在颈阔肌深面游离皮瓣,打开颈白线,显露甲状腺,游离甲状腺和带状肌间隙,注意保护好甲状腺真被膜,注射卡纳琳0.1 mL,行甲状旁腺负显影,提起甲状腺,根据术前定位,在甲状腺后方或下方仔细探查并切除全部甲状旁腺(图5),若在同侧找到的甲状旁腺数目少于2枚或少于术前影像学评估的数目(可能存在>4枚的情况),需进一步行甲状旁腺探查术,探查的部位包括术前影像学提示的部位以及常见异位旁腺部位(胸腺区域、气管食管旁、动脉鞘、咽旁间隙等),必要时可行胸腺切除和中央区淋巴结清扫。术中经冰冻病理证实为甲状旁腺,并进行神经功能保护,同时注意止血,预防术后并发症的发生。取增生程度轻的、最小的腺体或者接近正常腺体的部分腺体,切成大小约1 mm×1 mm×1 mm的小块,取6~15颗(30~60 mg)移植于颈前胸锁乳突肌或前臂肱桡肌内,用不可吸收线缝合标记。

a:术中探查所见甲状旁腺;b:术中切除的4枚甲状旁腺
1.4 术后疗效评估及观察指标
术后第1天PTH的降低幅度超过术前水平的80%即视为手术成功,同时观察皮肤瘙痒、骨痛等症状是否明显改善。比较甲状旁腺彩超和99mTc-MIBI SPECT/CT融合显像的检出率和敏感性,并验证检验效能。
1.5 统计学方法
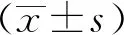
2 结果
2.1 手术方式及切除甲状旁腺数量
采取的手术方式共2种,其中甲状旁腺全切术7例,甲状旁腺全切+自体移植术143例。切除甲状旁腺1~5枚,其中切除1枚的患者6例,切除2枚的患者1例,切除3枚的患者10例,切除4枚的患者131例,切除5枚的患者2例。术后第1天PTH平均22.42 pg/mL,术后第7天PTH平均9.87 pg/mL。
2.2 甲状旁腺彩超和99mTc-MIBI SPECT/CT融合显像的检出率和敏感性
术后病理共检出增生/瘤变的甲状旁腺571枚,彩超共发现甲状旁腺537枚,检出率为94.05%,敏感性为79.33%;99mTc-MIBI SPECT/CT融合显像共发现甲状旁腺550枚,检出率为96.32%,敏感性为87.33%;彩超联合99mTc-MIBI SPECT/CT融合显像共发现甲状旁腺558枚,检出率为97.72%,敏感性为89.33%。彩超与99mTc-MIBI SPECT/CT融合显像相比,两者敏感性无显著差异(χ2=3.456,P=0.063),彩超与2种方法联合检查相比,两者敏感性存在显著差异(χ2=5.677,P=0.017),99mTc-MIBI SPECT/CT融合显像与2种方法联合检查相比,两者敏感性无显著差异(χ2=0.291,P=0.590)。术后病理共检出异位甲状旁腺10枚,彩超的检出率为80%,99mTc-MIBI SPECT/CT融合显像的检出率为100%,彩超联合99mTc-MIBI SPECT/CT融合显像的检出率为100%。彩超和99mTc-MIBI SPECT/CT融合显像的检验效能比较,差异具有统计学意义(P=0.008),见表1。

表1 2种甲状旁腺检查方法检验效能对较
2.3 随访
术后第1天患者PTH降低幅度均超过术前PTH水平的80%,手术成功率为100%。术后患者皮肤瘙痒、骨痛等症状明显缓解。
3 讨论
随着CKD患者透析病程的延长,其SHPT的症状逐渐加重,由于钙敏感受体及维生素D受体表达水平下降等,采用磷结合剂、钙剂、活性维生素D等药物治疗逐渐出现耐药。此时采取外科治疗,切除增生和瘤变的甲状旁腺可以迅速降低患者PTH水平,改善其骨矿物质代谢紊乱及全身症状,提高患者的生活质量,降低心血管疾病的发生率及病死率,是治疗难治性SHPT的有效方法[3]。
CKD患者的手术耐受较差,且甲状旁腺数目和位置经常出现变异,因此充分的术前准备非常重要,准确的定位是缩短手术时间和确保手术效果的关键。目前指南推荐常用的术前定位方法包括高频超声检查(即彩超)、99mTc-MIBI双时相平面显像、SPECT/CT、CT及MRI等[1]。不同医疗机构的检测设备和技术水平不同,且医生对SHPT治疗的经验也有所不同,因此,熟悉每种检查方法的优势和局限性,掌握其适应证,针对不同患者选择适宜的检查方法,实现术前准确的甲状旁腺定位,可以最大程度地降低手术失败的风险。
彩超操作简便,无创伤,费用低,所有的医疗机构都可以开展,是SHPT术前甲状旁腺定位快速有效的检查方法,检出率约90%[1]。正常的甲状旁腺体积较小,与甲状腺回声相似,超声很难显示,而SHPT患者至少出现1个体积明显增大的甲状旁腺或甲状旁腺瘤,而且多数患者双侧均增大,两侧大小可不对称,呈椭圆形或分叶状,无明显包膜,在声像图上多呈均匀低回声结节,呈现出甲状旁腺瘤的特征性表现;同时还可以伴有其他特点,如稍高回声结节内部伴或不伴低回声结节改变,6%~12%的结节可伴有钙化,以点片状及环状钙化多见,较大的结节内部亦可出现液化坏死区。另外,甲状旁腺的主要血供来自甲状腺下动脉的分支,彩超显示血流信号为树枝状或弧状,悬于一血管蒂上,一端沿瘤体的边缘分出分支深入结节内部,另一端延续至甲状腺下动脉,少部分则延续至甲状腺上动脉的背侧分支,这也是甲状旁腺瘤的特征性表现之一[4]。基于以上特征性的影像学表现,彩超可以快速准确地发现增大的甲状旁腺,但彩超同时也存在一些局限性,如对胸骨后的甲状旁腺和小于5 mm的甲状旁腺检出率较低,对甲状旁腺组织功能状态难以判断,且对彩超操作者的经验和技术水平要求较高[5-9]。本研究中,彩超共发现甲状旁腺537枚,检出率为94.05%,未被彩超鉴别的甲状旁腺主要是体积较小、且与甲状腺贴附紧密的旁腺,对于经验稍微欠丰富的彩超操作者发现这样的旁腺是有难度的。而彩超发现异位甲状旁腺的难度则进一步增加,即便是发现可疑的包块,也容易被误认为是增大的淋巴结,很难根据彩超的影像学特征准确地判定其为增大的旁腺。99mTc-MIBI可被甲状腺和甲状旁腺组织线粒体所摄取,在甲状旁腺富含线粒体的嗜酸性细胞中停留的时间长于在甲状腺中停留的时间[10],因此99mTc-MIBI SPECT/CT融合显像技术同时兼具了对甲状旁腺功能判定和解剖定位的优点,只要增生或者功能亢进的甲状旁腺摄取了一定量的99mTc-MIBI,在显像时就可以发现其踪影,无论是在正常解剖位置的甲状旁腺,还是异位的甲状旁腺均能定位,特别是对二次手术的术前定位更具价值,这是由于二次手术时局部组织粘连严重,正常结构消失,术中探查寻找甲状旁腺较为困难且危险。这样的特性显著提高了9mTc-MIBI SPECT/CT融合显像诊断的敏感性及精确度,这也是本研究中99mTc-MIBI SPECT/CT融合显像敏感性和检验效能明显高于彩超的主要原因。但99mTc-MIBI核素显影也会受到甲状腺和甲状旁腺体积、功能状态以及药物等情况的影响,如体积小、亢进程度不高,或者合并出血、坏死与纤维化的甲状旁腺摄取99mTc-MIBI较少,可能显影不佳,定位不准[1,9,11]。西那卡塞作为一种拟钙剂可能影响甲状旁腺对99mTc-MIBI的摄取,导致假阴性的出现[12]。为了降低假阴性,有研究发现,18F-氟代胆碱是更敏感的显像剂,可能成为更理想的定位方法[1]。
对于异位甲状旁腺,文献报道的发生率为3%~20%[13-14]。结合甲状旁腺的胚胎起源与迁徙过程,异位甲状旁腺通常发生在下甲状旁腺,常见的异位部位包括颈动脉鞘、气管食管沟、咽旁间隙、纵隔、胸腺和甲状腺内,其中以纵隔最为常见[15-16]。但某些异位甲状旁腺,如甲状腺内的异位旁腺,彩超不易将其与甲状腺瘤等甲状腺单发病变区分开来,而99mTc-MIBI SPECT/CT融合显像可在形态和功能上对可疑结节进行判定,对同时伴有甲状腺结节的SHPT的诊断价值明显高于彩超[8,10]。本研究中彩超对异位甲状旁腺的检出率为80%,而99mTc-MIBI SPECT/CT融合显像的检出率为100%,这也体现出99mTc-MIBI SPECT/CT融合显像在异位甲状旁腺定位方面的优势。另外,对于彩超和99mTc-MIBI SPECT/CT融合显像均为阴性而高度怀疑异位甲状旁腺的病例,需进一步利用颈部增强CT检查或者超声引导下穿刺进行组织细胞病理学检查,以明确诊断[9-10,13]。
本研究通过比较术前彩超和99mTc-MIBI SPECT/CT融合显像对甲状旁腺的检出率和敏感性,结果发现无论是单用其中一种还是两者联合,对SHPT患者甲状旁腺的检出率的差异均不明显,而在敏感性方面两者差距明显。究其原因,敏感性关注是否发现全部甲状旁腺,虽然彩超能发现大多数甲状旁腺,但是当甲状旁腺增生不明显,体积不够大,或是与甲状腺贴附紧密时,可能导致其无法被发现,敏感性受到明显的影响。不同文献中彩超的敏感性差异较大,为60%~80%[9,17-18],这也说明彩超作为一项主观的检查方法,操作人员的专业水平对结果的精确性有较大的影响。而99mTc-MIBI SPECT/CT融合显像是通过被吸收的核素来发现甲状旁腺,具有明显的影像学客观表现,这一特性使其敏感性较高。同时,检查中所需99mTc剂量很低,无明显不良反应,安全性有保障,虽然检查费用略高于彩超,但费用并不昂贵,性价比仍然很高。研究显示,99mTc-MIBI SPECT/CT融合显像的敏感性为67%~90%[10,17,19],本研究中99mTc-MIBI SPECT/CT融合显像的敏感性为87.33%,且检验效能明显优于彩超。2种方法联合使用可以进一步提高术前定位的精确性。
综上所述,99mTc-MIBI SPECT/CT融合显像对SHPT患者术前甲状旁腺定位的检验效能明显高于彩超,2种方法联合使用可以最大程度地发现增生的甲状旁腺,提高术前定位的精确性,有利于术中精确快速发现全部病变甲状旁腺,缩短手术时间,降低旁腺残存的可能性,提高手术的成功率。