急性肠梗阻手术时机对疗效及住院时间的影响
李 军
(甘肃省白龙江林业管理局中心医院,甘肃 陇南 746010)
急性肠梗阻为消化系统急腹症,发病急、全身反应严重、病情进展快,可诱发肠穿孔、肠破裂、消化道严重损伤等,有较高的死亡率。相关数据显示,急性肠梗死所致死亡率高达5%~10%[1-2]。手术治疗可有效解除梗阻,提高急性肠梗阻患者生存率。但对于手术时机临床上尚未取得一致观点。有学者指出[3],在手术指征未明确情况下实施手术有再次引发肠粘连风险。本研究回顾性分析急性肠梗阻患者手术时机,并根据手术时机分为3组,探究不同手术时机对临床疗效及预后的影响,现报道如下。
1 对象与方法
1.1 研究对象
回顾性分析甘肃省白龙江林业管理局中心医院收治的急性肠梗阻患者163例,资料收集时间为2018年2月—2020年12月,按照手术时机分组,发病后48 h内手术为A组(62例),发病后48~72 h内手术B组(53例),发病后72~96 h手术为C组(48例)。纳入标准:①均诊断为急性粘连性肠梗阻;②距前次手术时间≥1年;③临床资料完整。排除标准:①合并其他急腹症;合并严重认知障碍;③合并凝血功能障碍、严重营养不良。3组患者年龄、性别、体重、梗阻类型等比较差异无统计学意义(P>0.05),见表1。
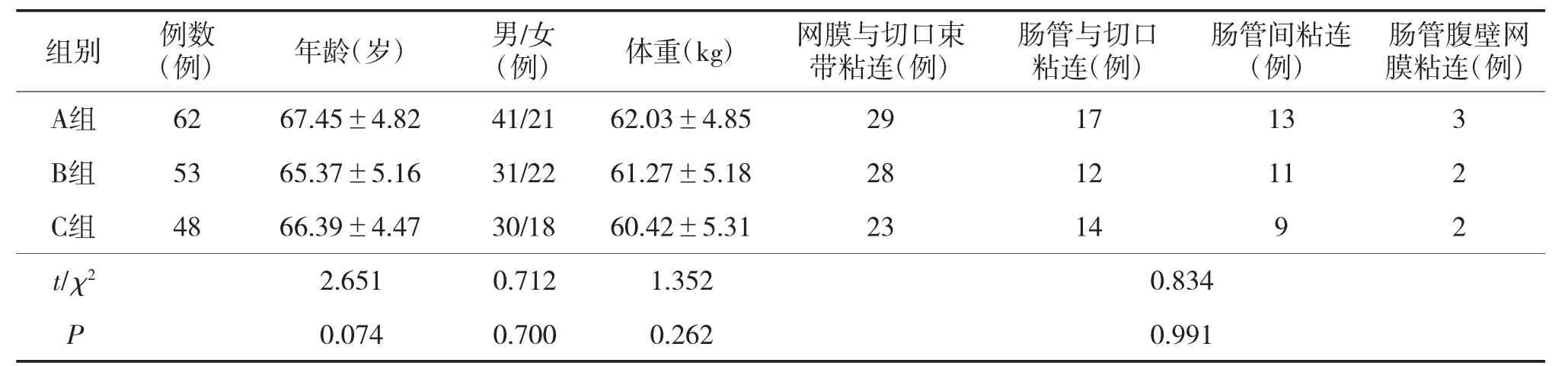
表1 3组一般资料比较
1.2 方法
(1)手术方法:脐部上下缘作为观察孔,应尽可能避开原手术区域,穿刺气腹针,建立二氧化碳人工气腹,压力11~13 mmHg。逐层切开直视下置入10 mm trocar腹腔镜,采用30°镜头,观察粘连情况,确定合适的分离方法,原则为解除引起梗阻处的粘连,不做广泛的粘连分离;借助超声刀及剪刀分离网膜、切口束带及肠管与切口的粘连,4 mm超声刀分离肠管间粘连,分离、切割动作距离重要组织>2 mm。针对受损肠管,采用生理盐水冲洗并涂抹透明质酸钠,以预防复发。
(2)手术时机选择:A组于入院后48 h内实施手术,B组入院后48~72 h实施手术,C组入院后72~96 h实施手术。
1.3 观察指标
(1)手术相关指标及术后恢复:包括手术时间、切口长度、肛门排气时间、卧床时间、住院时间。
(2)并发症发生率:统计3组患者切口感染、腹腔感染、出血、肠坏死、术后肠粘连等发生率。
(3)炎症因子:术前及术后3 d采集患者静脉血3 mL,离心后取上清液,采用酶联免疫吸附试验检测血清C反应蛋白(CRP)、白细胞介素-2(IL-2)及肿瘤死因子(TNF-α)水平。检测步骤参照试剂盒说明书。
(4)比较3组病死率。
1.4 临床疗效
痊愈:呕吐、腹痛及腹胀等临床症状完全消失,实验室各项检查指标、肠道功能恢复正常;有效:临床症状基本消失或显著改善,实验室各项检查指标、肠道功能显著改善;无效:临床症状、实验室各项检查指标、肠道功能等未改善或恶化[4]。
1.5 统计学处理
使用SPSS 23.0处理相关数据。计数资料以例数,发生率(%)表示,采用χ2检验以及fisher检验。以()表示计量资料,2组间比较采用两独立样本t检验,3组间比较采用方差分析。以P<0.05为差异有统计学意义。
2 结果
2.1 3组临床疗效比较
A组总有效率最高,但3组比较总有效率差异无统计学意义(P>0.05),见表2。
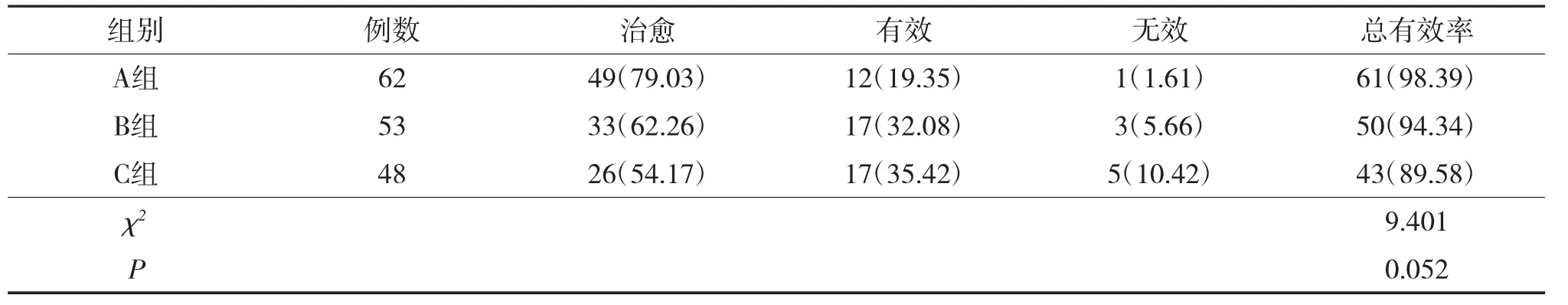
表2 3组临床疗效比较 例(%)
2.2 3组手术相关指标及术后恢复比较
方差分析结果显示3组间肛门排气时间、卧床时间、住院时间差异有统计学意义(P<0.05),组间两两比较显示,A组肛门排气时间、卧床时间、住院时间均短于B组、C组(P<0.05)。3组手术时间与切口长度比较差异无统计学意义(P>0.05),见表3。
表3 3组手术相关指标及术后恢复比较 例()
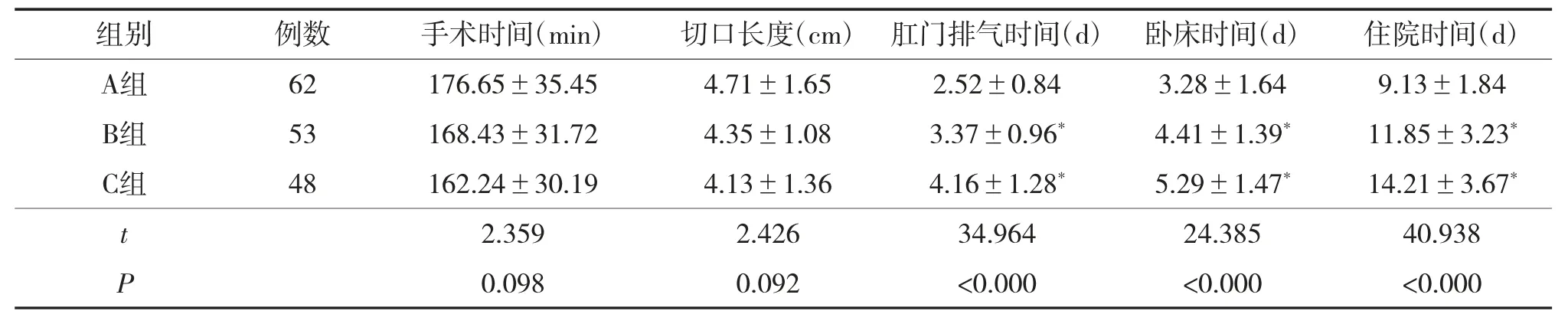
表3 3组手术相关指标及术后恢复比较 例()
注:与A组比较,*P<0.05。
2.3 3组并发症发生情况比较
3组并发症发生率差异有统计学意义(P>0.05)。组间两两比较显示,A组并发症发生率均低于B组、C组(P<0.05),见表4。
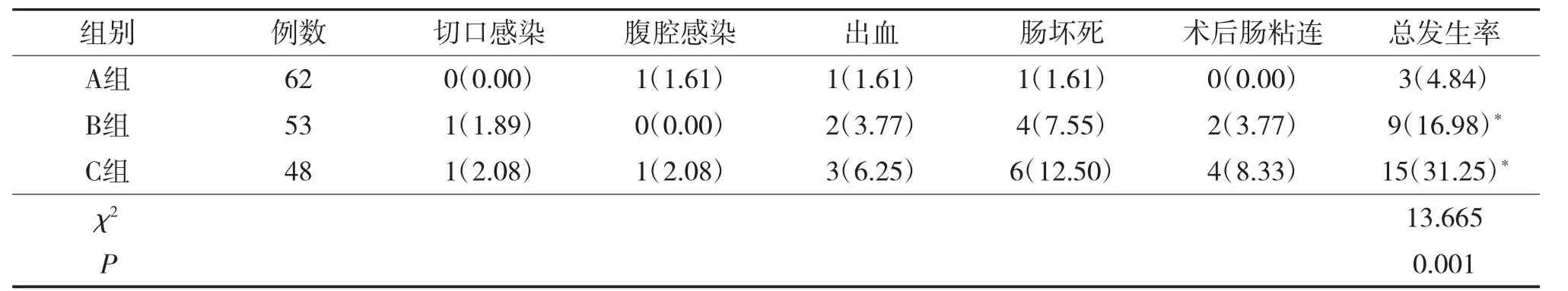
表4 3组并发症发生情况比较 例(%)
2.4 3组炎症因子水平比较
术前,3组血清CRP、IL-2、TNF-α水平差异无统计学意义(P>0.05)。术后3 d,3组血清CRP、TNF-α水平均下降,IL-2水平升高,3组间差异有统计学意义(P<0.05)。两两比较显示,A组血清CRP、TNF-α水平相比B、C组更低,IL-2水平高于B、C组(P<0.05),见表5。
表5 3组炎症因子水平比较()
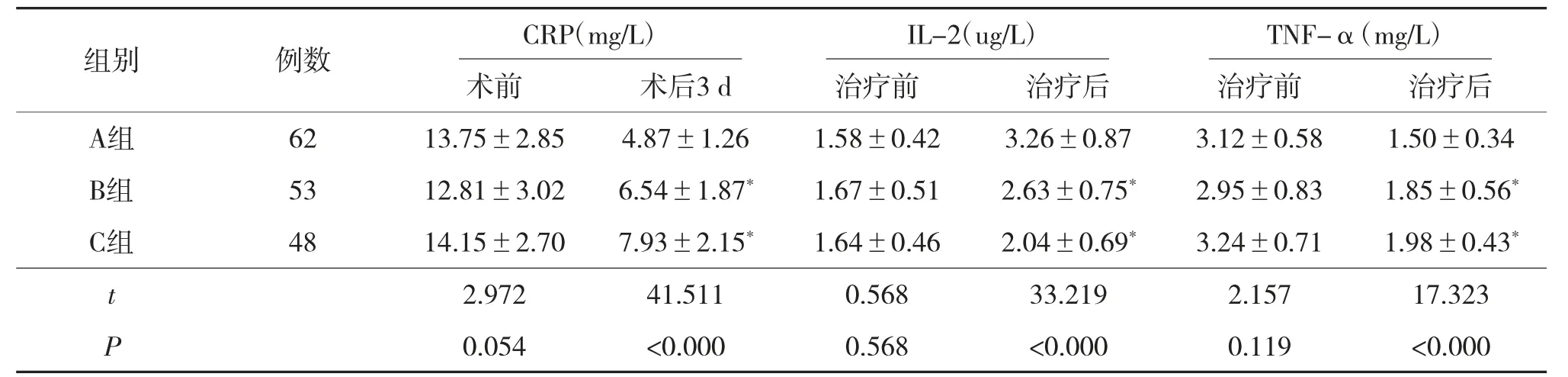
表5 3组炎症因子水平比较()
注:与A组比较,*P<0.05。
2.5 3组病死率比较
A组病死率为(1/62),B组病死率为(2/53),C组病死率为(3/48),3组病死率差异无统计学意义(χ2=1.643,P=0.440)。
3 讨论
急性肠梗阻发病率较高,仅次于急性阑尾炎,为外科急腹症。一旦明确诊断应及时进行治疗,若发展至肠绞窄,病死率可达20%[5]。饱餐后剧烈运动、结肠癌等消化道占位性病变也是导致急性肠梗阻的重要因素。腹部疾病多需行开腹手术治疗,术后腹腔内肠管与肠管或腹壁粘连,是粘连性肠梗阻形成的首要原因。急性肠梗阻主要症状为呕吐,若补液不及时,易引起低血容量休克[6]。以往首选保守治疗,保守治疗可稳定生命体征,调整机体状态。但保守治疗无效后,腹膜炎、腹水等发生风险升高,且可能引起肠道菌群移位、毒素吸收等不良反应[7]。有学者指出[8],保守治疗无效的急性肠梗阻患者再行手术治疗已错过最佳手术治疗时机。调查数据显示[9],急性肠梗阻患者手术延迟与死亡率呈正相关,发病后手术时间推迟越久,并发症发生风险越高。
目前有关急性肠梗阻的手术时机尚未取得一致意见,过早手术可能会由于身体状态不稳定而出现死亡,而手术时间延迟可能会导致病情恶化,影响预后[10]。本研究对不同手术时机的急性肠梗死患者进行分析,3组总有效率差异无统计学意义,但术后A组肛门排气时间、卧床时间、住院时间均短于B组、C组,并发症发生率均低于B组、C组。提示发病后48 h进行手术可减少术后并发症,且术后恢复更快。早期手术可尽早解除急性肠梗阻诱因,如内脏功能失调、肠内机械因素等,并能够促进肠管自身结构、功能恢复,促进临床症状消失。本研究显示,随着手术时间的推迟,术后并发症发生率增加,与既往报道具有一致性[11]。肠梗阻患者手术时间延长可增加肠坏死风险,从而引起细菌移位。研究显示[12],细菌移位与受全身性感染密切相关。因此,手术时间推迟越久,患者产生感染性休克、脓毒症、甚至死亡的风险越高。本研究显示A组死亡率最低,但3组病死率差异无统计学意义,可能与样本量较少有关。
CRP、IL-2、TNF-α为炎症因子,与肠梗阻发生及病情进展密切相关。CRP在炎症应激状态下升高,IL-2 为炎性免疫调节因子,炎症炎性反应加重时呈低表达,参与炎性免疫应答,TNF-α为炎性反应的重要介质[13]。本研究显示,A组炎症因子水平低于B、C组。提示48 h内行手术治疗患者术后炎症反应更轻。需要注意的是,并非所有急性肠梗阻患者均应在48 h内实施手术,若患者仅存在肠绞窄、腹膜炎等,无明确的手术指征,可行保守治疗。若为粘连性肠梗阻、结肠癌合并肠梗阻或肠套叠、内疝等符合手术指征的患者,则应及时进行外科手术治疗。
综上所述,急性肠梗阻发病后48 h内行手术治疗更有利于早期恢复,且能够减轻术后炎症反应,减少并发症。因此针对有手术指征的急性肠梗阻患者应及时实施外科手术治疗,以改善预后。

