手术与非手术妇科恶性肿瘤患者适形调强放疗中危及器官运动的比较
黄 容,李 丹,文庆莲
(西南医科大学附属医院肿瘤科,四川泸州 646000)
放射治疗与手术治疗是妇科恶性肿瘤除外卵巢癌、妊娠滋养细胞肿瘤的两大主要治疗手段。放射治疗在妇科恶性肿瘤中主要应用于晚期或者术后患者。目前,调强放疗(intensity modulated radiation therapy,IMRT)技术以其优异的剂量分布适形度及区域剂量强度的可调性,有效降低了肿瘤病灶周围正常组织的照射剂量,从而明显减少正常器官不良反应的发生,在妇科恶性肿瘤中运用越来越多[1-2]。手术治疗则是早期妇科恶性肿瘤的治愈手段之一,盆腔肿瘤根治性切除术后患者由于盆腔解剖结构发生变化,可能导致小肠、膀胱、直肠的位置改变。本课题组通过计算手术组和非手术组患者小肠、膀胱、直肠在分次放疗期间的体积,利用体积变化率、体积重复率和中心点位移分析其空间位置的变化,从而评价妇科恶性肿瘤患者手术与否在危及器官运动的差异,以期为妇科恶性肿瘤的放疗靶区勾画提供参考依据。
1 资料与方法
1.1 一般资料
纳入2021年1-3月本院肿瘤科收治的31例妇科恶性肿瘤患者,其中ⅠB1~ⅣB期宫颈鳞癌患者27例,Ⅱ~ⅢC期子宫内膜腺癌患者2例,ⅠB期外阴鳞癌患者1例和Ⅱ期阴道鳞癌患者1例。将患者分为手术组(n=15)和未手术组(n=16),手术组为子宫根治性切除术患者。两组患者均进行盆腔IMRT,部分患者放疗期间同步顺铂或奈达铂化疗。两组患者基本特征见表1。本研究经本院医学伦理委员会审核同意(批准号:KY2021035),患者均于放疗前知情同意并签署知情同意书。
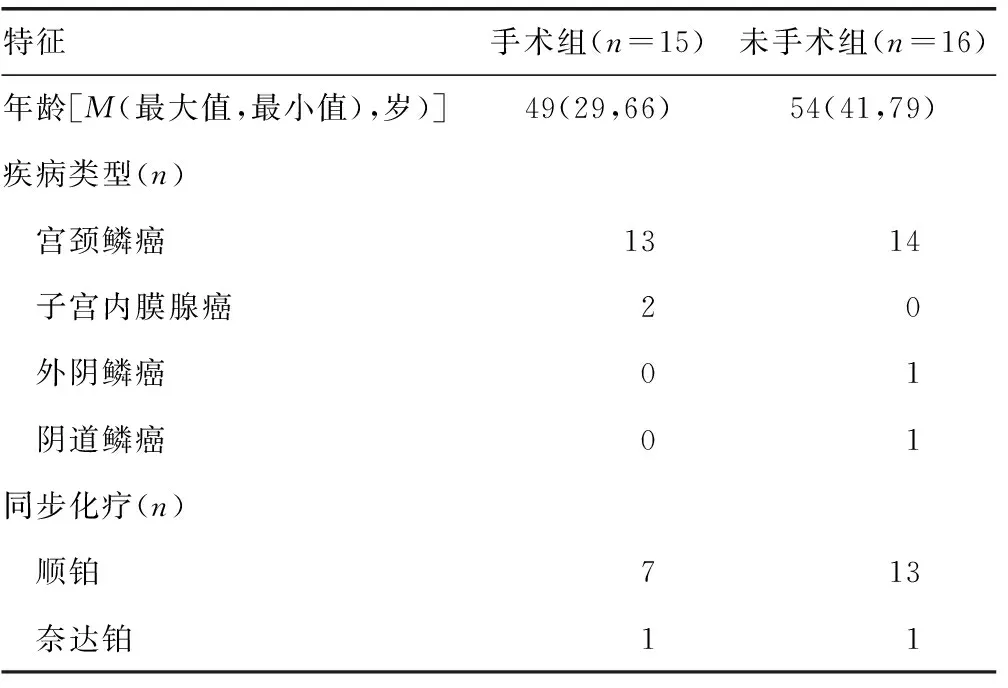
表1 患者基本特征
1.2 方法
1.2.1CT模拟定位扫描
在盆腔IMRT前患者先行CT模拟定位扫描。方式:餐后2 h,仰卧位,热塑体膜固定,排空直肠(扫描前进行灌肠),充盈膀胱(在扫描前半小时饮用1 000 mL水)、增强扫描(静脉及口服造影剂,显示血管和肠道);扫描层厚5 mm;扫描范围:第10胸椎水平至闭孔下方5 cm。等待靶区勾画及计划完成后,再次CT模拟复位,开始IMRT。
1.2.2CT模拟校位扫描
在放疗过程中患者需行3次CT模拟校位扫描,分别于放疗过程中的第10、15、20次进行校位。方式:餐后2 h,仰卧位,热塑体膜固定,排空直肠,充盈膀胱,平扫;扫描层厚5 mm,扫描范围:第10胸椎水平至闭孔下方5 cm(若靶区中心点在头脚、左右、腹背方向任一方向位移>3 mm,将此类患者排除),收集3次CT校位图像。
1.2.3靶区勾画和图像融合
将放疗前的定位CT图像和放疗过程中的3次校位CT图像传至Pinacle系统上,勾画出各个CT图像上的小肠(上界至照射范围上2 cm,包括小肠容积和小肠壁;肠袋勾画法:定义为除外肛管、直肠的肠道部分[3])、膀胱(CT扫描所见膀胱容积及膀胱壁)、直肠(从直肠乙状结肠交界处至肛门,包括直肠容积和直肠壁)。为减少随机误差,所有危及器官均由同一名有经验的放疗科医师进行勾画。然后将3次校位CT图像上勾画的小肠、膀胱、直肠区域以骨性标记物融合到定位CT图像上。
1.3 观察指标

1.4 统计学处理
2 结 果
2.1 危及器官的体积变化
在IMRT过程中,手术组的小肠、膀胱、直肠的体积分别为836.44~903.71、276.38~397.79、43.67~51.42 cm3,未手术组分别为727.87~866.08、213.38~416.06、38.78~47.95 cm3。两组危及器官体积比较,差异均无统计学意义(P>0.05)。在分次放疗期间,未手术组的膀胱体积在放疗第0次与第15次比较,差异有统计学意义(P=0.016);而手术组分次放疗期间膀胱体积比较,差异无统计学意义(P>0.05)。两组组内小肠、直肠体积在分次放疗期间比较,差异均无统计学意义(P>0.05),见表2。
2.2 危及器官的体积变化率
在未手术组,小肠、膀胱、直肠的体积变化率分别为17.23%、23.88%、26.13%,差异有统计学意义(P=0.001),小肠体积变化最小;在手术组,小肠、膀胱、直肠的体积变化率分别为18.13%、30.50%、26.15%,差异有统计学意义(P<0.001),同样小肠体积变化最小。两组组间小肠、膀胱、直肠的体积变化率比较,差异均无统计学意义(P>0.05);两组组内小肠、膀胱、直肠在分次放疗期间的体积变化率比较,差异均无统计学意义(P>0.05),见表3。

表2 盆腔危及器官在分次放疗期间的体积变化[M(P25,P75),cm3 ]

表3 盆腔危及器官在分次放疗期间的体积变化率[M(P25,P75),%]
2.3 危及器官的体积重复率
在未手术组,小肠、膀胱、直肠的体积重复率分别为56.47%、72.53%、61.54%,差异有统计学意义(P=0.048),小肠和膀胱的体积重复率比较,差异有统计学意义的(P=0.044);在手术组,小肠、膀胱、直肠的体积重复率分别为67.21%、65.10%、57.44%,差异有统计学意义(P=0.027),直肠与膀胱、小肠的体积重复率比较,差异均有统计学意义(P=0.024、0.004)。两组组间小肠的体积重复率比较,差异有统计学意义的(P=0.001);膀胱、直肠的体积重复率比较,差异均无统计学意义(P>0.05)。手术组中,放疗第10次与第20次间膀胱体积重复率比较,差异有统计学意义(P=0.011);未手术组膀胱体积重复率在分次放疗间比较,差异无统计学意义(P>0.05)。同样,两组的小肠、直肠体积重复率在分次放疗期间比较,差异均无统计学意义(P>0.05),见表4。

表4 盆腔危及器官在分次放疗期间的体积重复率[M(P25,P75),%]
2.4 危及器官的位移情况
放疗过程中,两组膀胱在左右、腹背、头脚方向上的位移组内比较,差异均有统计学意义(P<0.05),在头脚方向位移最大,腹背方向次之。未手术组中,直肠在头脚和腹背的位移比较,差异有统计学意义(P=0.03);在手术组,直肠在头脚方向位移明显大于在左右和腹背方向的位移(P<0.05),在左右和腹背方向的位移无明显差异(P>0.05)。两组组间在直肠头脚方向位移比较,差异有统计学意义(P=0.018);而在膀胱的各个方向和直肠左右、腹背方向的位移两组间均无明显差异(P>0.05),见表5。
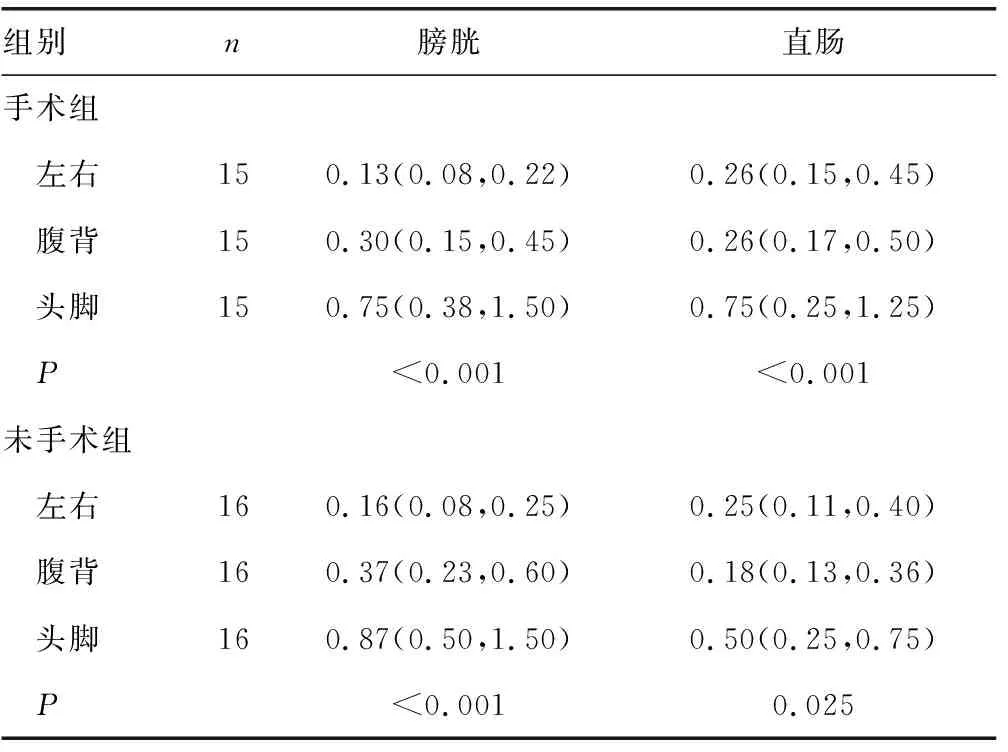
表5 膀胱和直肠在左右、腹背、头脚方向上的位移情况[M(P25,P75),cm]
3 讨 论
小肠在腹膜腔内是一个活动的器官,运动形式主要表现为紧张性收缩、分节运动、蠕动,其与膀胱共同占据着盆腔中上部区域,受到小肠内容物、体位和其他器官影响,在分次放疗期间只有20%的小肠肠管停留在原来位置[4]。影响小肠运动的因素较为复杂,但目前关于小肠运动的研究报道较少。本研究结果显示,手术组和未手术组妇科恶性肿瘤患者的小肠体积、小肠体积变化率均无明显差异,而手术组小肠的体积重复率明显高于未手术组(P=0.001),表明妇科恶性肿瘤术后患者的小肠运动幅度较未手术者减弱。原因可能是子宫切除术后患者由于盆腔解剖位置的改变导致小肠下落至盆腔,以及术后小肠粘连等情况,从而一定程度上削弱了小肠运动[5]。
妇科恶性肿瘤患者在进行盆腔IMRT过程中需要保持膀胱充盈一致性和排空直肠,同样膀胱充盈状态和直肠排空状态可以减少正常组织器官的受照射体积[6-8]。盆腔内充盈的膀胱可以将小肠往上推挤出放射野,达到减少小肠受照射体积与剂量的目的[9-11]。有研究报道,放疗过程中直肠的空间相似度指数约为0.66,表明分次放疗期间直肠体积重叠部分较少,空间位置变异较大,且直肠的体积变化无规律可循,建议在直肠排空状态下制订放疗计划以降低不确定性[12-14]。关于危及器官体积变化率,小肠的体积变化最小,而膀胱和直肠体积受充盈程度的影响较大。本研究由医生反复叮嘱患者主动感受膀胱充盈程度及排空直肠,但仍然很难让患者保持一致的膀胱充盈量和直肠体积。临床上还是需要医生指示患者尽可能地做好放疗期间适度憋尿和排空直肠准备,以将这种不确定性降到最低。为了提高IMRT的精确性,在放疗过程中有必要监测膀胱容量和直肠体积的变化。部分医院会利用超声检测膀胱容量,从而达到膀胱充盈程度的一致性[15-16]。此外,本研究在放疗过程中观察危及器官位移时发现,两组患者膀胱在头脚方向运动最大,腹背方向次之,这与既往研究结论相似[13,17]。直肠也是在头脚方向运动最大,但本研究结果却显示直肠运动在未手术组的头脚、左右方向无明显差异,可能与样本量较小有关。与未手术组比较,手术组患者的直肠运动只在头脚方向增大,提示放射肿瘤科医师在勾画靶区时需要考虑患者手术与否对直肠运动的影响。
综上所述,妇科恶性肿瘤术后患者小肠下移至盆腔,并且运动较未手术者减弱,这可能会增加小肠的受照射剂量,而直肠运动则在头脚方向增大。放射肿瘤科医师需要分别考虑手术和未手术患者小肠和直肠运动的特点以设计合理的靶区减少相关不良反应,如术后肠道运动减弱增加肠道周围高剂量照射体积时需谨慎。同时,为了提高IMRT的精确性,需在放疗过程中监测膀胱容量和直肠体积的变化。

