TP与AP方案在三阴性乳腺癌新辅助化疗中的疗效及预后分析*
张恒乐 任悦 张晓宇
作为我国女性首位高发肿瘤,乳腺癌已损害到女性身体健康[1]。然而,部分患者被确诊为三阴性乳腺癌(triple-negative breast cancer,TNBC),其是一类HER-2、PR、ER均阴性的乳腺癌亚型,TNBC占乳腺癌的10%~20%[2]。因其生物特性,临床尚无固定辅助治疗手段,经典的蒽环类序贯紫杉类方案治疗TNBC往往效果不错,病理完全缓解(pathological complete response,pCR)率可达25%~40%[3-4]。大量研究表明,紫杉类联合蒽环类的新辅助化疗(neoadjuvant chemotherapy,NAC)方案可以有效阻止癌症进展,pCR患者预后较好。然而,宋天豹等[5]发现,TNBC患者5年无病生存(disease free survival,DFS)率与总生存(overall survival,OS)率均低于非TNBC者,死亡率较高和预后差。管晓翔等[2]研究发现,辅助化疗TNBC往往可以获得较好的疗效,含铂方案作为近年来治疗TNBC次数最多且效果较好的方案之一。2021年欧洲肿瘤内科学会(ESMO)年会发现,在NAC用于TNBC治疗早期加入卡铂后效果显著,4年无进展存活(progression free survival,PFS)率为78.2%,患者行紫杉醇联合卡铂(PCb)方案与单纯紫杉醇方案化疗后4年PFS分别为79.3%和68.5%。本文旨在对比TNBC患者行紫杉醇联合顺铂(TP)与紫杉醇联合多柔比星(AP)方案后的临床疗效及分析pCR与患者预后的关系,希望对临床TNBC的治疗提供借鉴,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2018年1-8月就诊于沧州市中心医院的46例TNBC患者,纳入标准:(1)满足TNBC的诊断条件,经空心针穿刺病理活检已确诊;(2)单发肿瘤且瘤体直径<5 cm;(3)未行乳房切除;(4)对常规化疗剂量耐受且不过敏;(5)全部患者知晓治疗方案并签署同意书。排除标准:(1)已远处转移;(2)治疗抗拒;(3)心肝肾及血常规等检查严重异常。根据治疗差异分为含铂组(26例)与非含铂组(20例),两组的一般资料比较,差异无统计学意义(P>0.05),有可比性,见表1。本项研究得到本院伦理委员会认可。
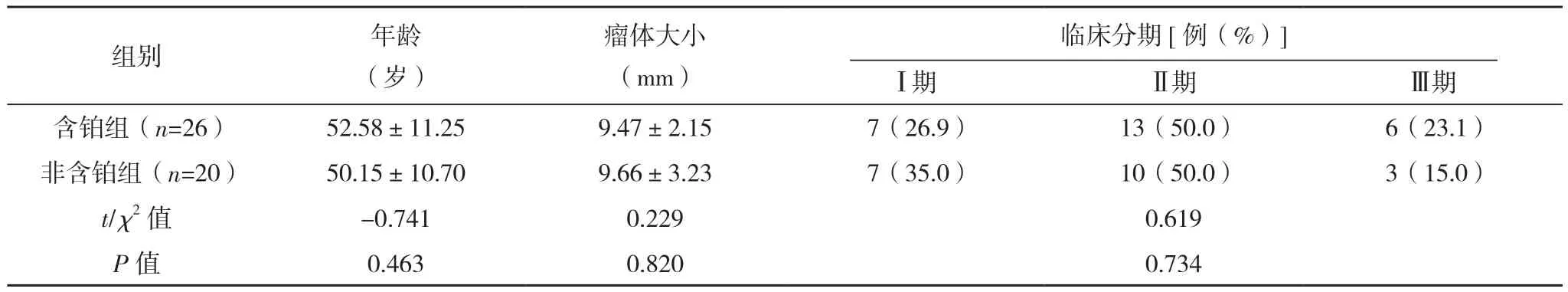
表1 两组一般资料对比
1.2 方法
含铂组:第1天,先静滴3 h紫杉醇注射液(广东星昊药业有限公司,国药准字H20178012,规格:5 ml∶30 mg)175 mg/m2;间隔 1 h 后静滴充分水化后注射用顺铂(齐鲁制药有限公司生产,国药准字 H37021358,规格:10 mg)75 mg/m2。非含铂组:第1天,静滴3 h紫杉醇注射液175 mg/m2;静滴盐酸多柔比星脂质体注射液(石药集团欧意药业有限公司,国药准字 H20163178,规格:5 ml∶10 mg)60 mg/m2。常规化疗前 6、12 h 予以对症治疗预处理。两组均持续化疗4个周期,21 d/周期,化疗过程中视情况需要予以止吐、升白细胞等对症治疗。NAC化疗结束1周后,全部患者经全身检查及化验结果无异常后均行改良根治术,术后继续辅助化疗2~4个周期。手术原则:切缘周围2 cm及原发灶冰冻快速检测为阴性。手术方法:在全麻气管插管状态下,患者仰卧于手术台,消毒3遍后行保留胸大、小肌的改良根治术,并清扫瘤灶淋巴结,术野充分游离干净;常规采取前哨淋巴结活检术,若阳性,则切除腋窝淋巴结;遵循无瘤原则,手术结束后,留置引流管。患者送往麻醉科恢复室留观,待情况稳定后转入病房。患者出院后随访至2021年8月,随访原则:第1年,3个月/次;第2年及以后,6个月/次。
1.3 观察指标及评价标准
(1)比较两组的疗效及预后指标:包括手术时长、出血量、3年无病生存时间、总生存时间、术后并发症发生率、病理完全缓解率、3年无病生存率、3年总生存率。其中无病生存时间是指从手术当天至复发、转移或末次随访的日期;总生存时间指从乳腺癌确诊当天至任何原因导致死亡或末次随访日期。无病生存率=无病生存/总例数×100%,总生存率=总存活/总例数×100%。病理完全缓解(pCR)定义指瘤体组织周围及相应区域淋巴结全部消失,或仅原位癌残留;病理完全缓解率=病理完全缓解/总例数×100%。(2)比较两组实体瘤疗效:参照实体瘤疗效评价标准1.1版,NAC后瘤体疗效分为:完全缓解(complete remission,CR)、部分缓解(partial remission,PR)、疾病进展(disease progression,PD)和疾病稳定(stable disease,SD)[6],客观缓解率(ORR)=(CR+PR)/总例数×100%。
1.4 统计学处理
选择SPSS 25.0统计学软件,计量资料以(±s)表示,采用t检验;计数资料以率(%)表示,采用χ2检验;二元Logistic回归方法分析pCR与3年DFS率和OS率的关系;采用K-M生存分析,Log Rank检验比较组间生存率的差异,P<0.05表示差异有统计学意义。
2 结果
2.1 两组临床疗效对比
含铂组的手术时长短于非含铂组,出血量少于非含铂组,含铂组的并发症发生率少于非含铂组,含铂组的病理完全缓解率、ORR高于非含铂组,差异有统计学意义(P<0.05),见表2、表3。
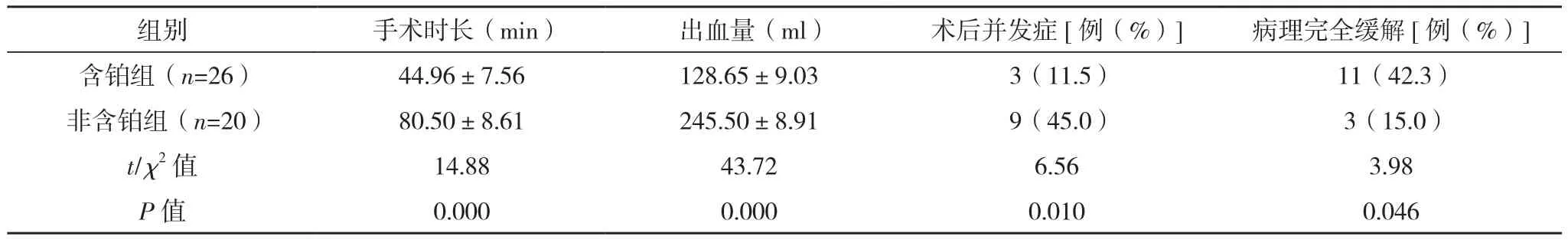
表2 两组疗效对比

表3 实体瘤疗效对比[例(%)]
2.2 生存分析、pCR与预后的相关性分析
NAC后,完全缓解(CR)17例,部分缓解(PR)10例,疾病稳定(SD)14例,疾病进展(PD)5例,所有患者的pCR率、3年DFS率和OS率分别是30.4%、41.3%和56.5%。pCR患者的3年DFS率、OS率分别是64.3%、78.6%,高于非pCR患者的31.3%、46.9%(P<0.05);单因素χ2分析发现,pCR与患者3年DFS率与OS率均有关(P<0.05),见表4。二元Logistic回归分析发现,pCR是3年DFS率的独立影响因素(β=1.376,SE=0.676,OR=3.960,95%CI:1.053,14.800,P=0.042),而不是3年OS率的独立影响因素(β=1.424,SE=0.741,OR=3.691,95%CI=0.972,17.770,P=0.055)。46例患者中发生死亡 20例(pCR 3例,非pCR 17例),无病生存19例。全部患者无病生存时间11~36个月,中位无病生存时间为28.50个月,其中含铂组为(31.15±6.40)个月,非含铂组为(23.00±8.35)个月;含铂组的3年DFS率为61.5%,非含铂组为15.0%,见图1。全部患者总生存时间16~44个月,中位总生存时间为36.00个月;其中含铂组总生存时间为(36.73±3.65)个月,非含铂组总生存时间为(29.60±8.95)个月;含铂组的3年OS率为76.9%,非含铂组的3年OS率为30.0%,见图2。

图1 两组3年无病生存曲线
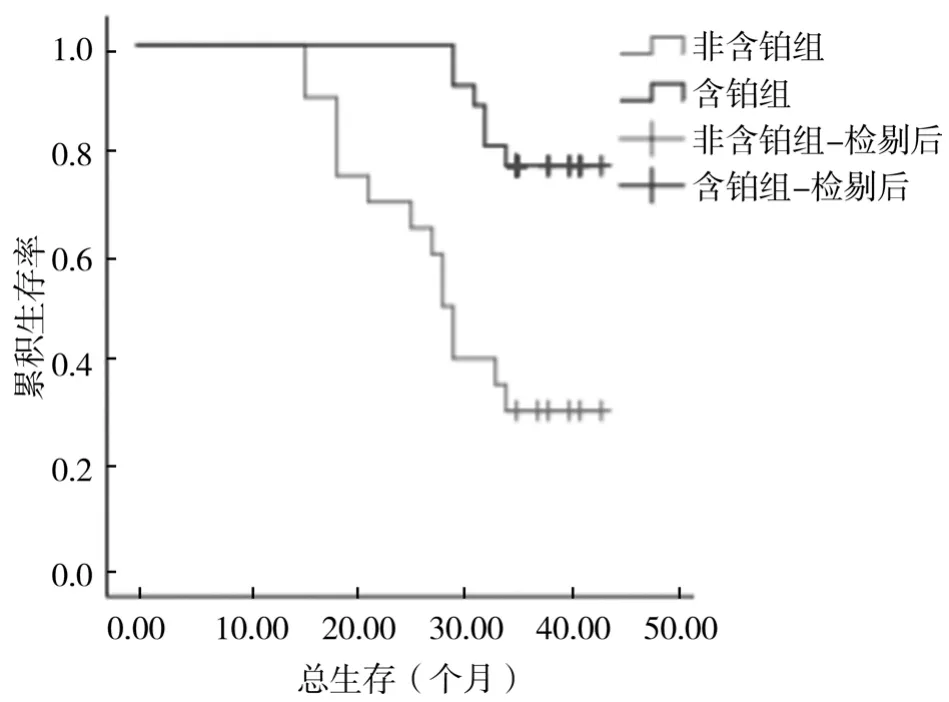
图2 两组总生存曲线

表4 pCR与预后的单因素分析[例(%)]
3 讨论
目前,乳腺癌发病率逐渐增加,部分患者却不幸诊断为TNBC。TNBC因其本身的生物特性,对内分泌及放疗等局部治疗手段不敏感,患者预后往往较差。然而,乳腺癌对NAC较敏感,其可以消灭微转移灶,检测癌细胞对药物的反应,大大降低复发和转移的概率[7-8]。根据2021年ESMO的发现,在NAC早期TNBC中加入卡铂药物,表明含铂联合方案对TNBC疗效确切。
本研究发现,含铂组的手术时长短于非含铂组,出血量少于非含铂组(P<0.05),含铂组3年无病生存时间与总生存时间均长于非含铂组(P<0.05),表明TP方案可以提高TNBC的近期疗效及改善预后,TNBC对含铂类联合方案较敏感,疗效确切。李莉等[9]发现,TNBC尚无确切的固定辅助治疗方案,含铂方案疗效稍好于非含铂方案;对于三药联合含铂方案,予以对症治疗后该方法也是安全可行的。研究表明,在紫杉烷、蒽环类药物联合靶向新辅助治疗方案中加入卡铂可明显提升pCR率,该方案似乎可增加TNBC患者的缓解率[10]。研究发现,相比非TNBC患者,TNBC患者pCR率显著较高(P=0.034),但患者3年PFS率与3年OS率降低(P<0.000 1)[11]。研究发现,pCR 患者的 DFS率和OS率比非pCR患者更高;在NAC中加入卡铂可显著改善TNBC患者亚组DFS率和OS率[12]。马文玥等[13]发现局部晚期TNBC对PCb方案较敏感,客观缓解率较高,该方案耐受性好,可作为优选治疗方案。鉴于此,笔者认为,一线临床医生可通过提高pCR来改善TNBC预后,而pCR的提高可以选择有效、足疗程且低毒的铂类联合化疗。此外,本研究所有患者均接受至少6个周期的化疗,治疗过程中均予以对症治疗且可耐受,这也就表明TP方案对TNBC患者是有效且安全的。同样,潘炳坤等[14]发现,NAC联合改良根治术明显缩短手术时间、减少出血量和术后并发症发生率,近期疗效好,与本研究相符。
本文单因素分析发现,pCR与患者3年DFS率和OS率有关;pCR患者3年DFS率和OS率均优于非pCR者(P<0.05);二元Logistic回归分析发现,pCR是3年DFS率的独立影响因素(P=0.042),而不是3年OS率的独立影响因素(P=0.055)。分析其原因为:(1)本研究患者例数较少、随访时间较短且数据结果可能存在偏倚;(2)NAC后非pCR患者较多。基于国内外多数研究发现,临床推荐4~6个周期的NAC,患者pCR率较高且生存状况更佳。鉴于此,笔者认为可以把pCR作为患者预后的独立影响因素。多数研究发现,pCR与患者预后的相关性较强。Cortazar等[15]发现,pCR与患者预后之间的相关性在TNBC患者中最强,pCR患者的生存率提高。研究发现,NAC后pCR率为11.7%,pCR患者5年内DFS率(P=0.030)与OS率(P=0.042)均优于非pCR患者,pCR更常见于HER-2阳性与TNBC亚型乳腺癌,pCR患者的生存率显著提高[16]。边志杰等[17]在对113例NAC后TNBC患者回顾性分析中发现,pCR率是40.71%,pCR患者的5年预后优于非pCR患者。
本研究是一个单中心、小样本回顾性研究,结果难免发生偏倚。根据2021年ESMO年会的发现,提醒临床医生仍需收集大量临床资料开展随机对照的前瞻性PCb方案研究,为未来乳腺癌治疗提供宝贵借鉴。
综上所述,三阴性乳腺癌对含铂类联合化疗方案较敏感,患者近期疗效及预后较好;pCR患者的预后较好,pCR是患者预后的独立影响因素。TNBC治疗应努力提高pCR,选择合适、足疗程的化疗方案,注重个体化治疗,切忌化疗周期较长而耽误手术最佳时机。

