缺血性脑卒中后认知障碍危险因素前瞻性队列研究
陈昕灏,卢根娣
(上海中医药大学附属曙光医院,上海 201203)
脑卒中后认知障碍 (post-stroke cognitive impairment,PSCI) 是指在卒中这一临床事件后出现达到认知障碍诊断标准的一系列综合征,83%的患者至少在一个认知域出现损害,50%的患者在多个(≥3)认知域受损[1]。 目前脑卒中后认知障碍尚无特效治疗手段,且长期加重患者残疾程度,严重影响患者生活质量[2]。 因此,及时识别脑卒中后认知障碍的危险因素,进行早期筛查、预防,管理相关危险因素对延缓缺血性脑卒中患者认知功能恶化有着重要作用[3]。 本研究旨在通过前瞻性队列研究调查缺血性脑卒中后认知障碍的发生现状及危险因素, 为临床缺血性脑卒中后认知障碍的预防提供科学依据。
1 对象和方法
1.1 研究对象 本研究为前瞻性、观察性研究。 采用便利抽样法, 选择2020 年12 月—2021 年12 月间于上海2 家中西医结合三级甲等医院诊断为缺血性脑卒中的患者为研究对象。 纳入标准:(1)年龄≥18 岁;(2)符合《中国各类主要脑血管诊断要点2019》[4]中“缺血性脑卒中”诊断标准;(3)意识清楚;(4)经临床评估认知功能正常;(5)知情同意。排除标准:(1)精神障碍或精神疾病者;(2)现今或既往脑出血者;(3)有脑肿瘤、血管性痴呆、帕金森病等既往严重神经系统疾病史者;(4)有严重意识、视觉、听觉功能障碍,无法完成评估者;(5)经临床评估存在认知障碍者;(6)发病前2 个月内服用过影响认知功能药物者;(7)不同意参与本研究者。
1.2 研究工具
1.2.1 危险因素收集表 该收集表基于循证检索、文献回顾及专家咨询法构建危险因素收集表, 用于收集、整理信息。 项目包括5 大类,分别为:(1)人口学资料包括年龄、性别、学历、体质指数(body mass index,BMI);(2)血管性危险因素包括吸烟史、饮酒史、糖尿病、高血压、高脂血症、冠心病、心房颤动;(3)血清学指标包括载脂蛋白E、同型半胱氨酸;(4)卒中相关因素包括既往卒中史、 卒中类型、 卒中部位、卒中严重程度、颈动脉斑块、溶栓治疗情况、他汀类药物使用、生活自理能力;(5)缺血性脑卒中的中医证型。其中,吸烟史是指一生中累计或连续吸烟≥6 月者(至少4 根/周);饮酒史是指现在或曾经乙醇摄入量≥140 g/周(女性≥70g/周);卒中类型分为单发型、多发型;卒中部位根据大脑解剖部位认知区域分为颞叶和非颞叶梗死;卒中严重程度通过美国国立卫生院卒中量表(National Institute of Health Stroke Scale,NIHSS)评分来评估;溶栓治疗情况是指卒中事件发生后是否采取静脉溶栓治疗; 他汀类药物使用是指缺血性脑卒中事件发生后采用阿托伐他汀10~20 mg/d 或瑞舒伐他汀5~10 mg/d 进行降脂治疗;生活自理能力通过Barthel 指数评分量表评定;缺血性脑卒中的中医证型是根据中管局的2017 年中医临床路径中分类标准[5],包括风痰阻络证、痰热腑实证、阴虚风动证、气虚血瘀证、痰蒙清窍证、痰热内闭证。
1.2.2 简易智力状态检查量表 (Mini-Mental State Examination,MMSE) 简易智力状态检查量表是Folstein 等于1975 年编制的一种适用于认知功能障碍的筛查工具[6],包括7 个方面:时间定向力、地点定向力、即刻记忆、注意力及计算力、延迟记忆、语言、视空间,该量表是目前最具影响的认知缺损筛选工具之一。目前我国临床上对于脑卒中后认知障碍患者筛查常用的是张明园修订的简易智力状态检查量表中文版,其Cronbach α 系数为0.833,重测信度为0.924[7];量表总分30 分,其中得分≤24 分评定为认知障碍(文盲≤17分,小学≤20 分);>24 分为认知功能正常。
1.3 调查方法 由2 名经过系统培训的研究人员采用统一指导语以面对面的形式对入院缺血性脑卒中患者是否符合纳入标准进行评估, 并在取得患者知情同意后完成其一般资料、既往史等信息采集。在患者出院时,告知其随访时间,并在电子病历系统中收集患者住院期间的相关信息。 其中中医证型由两名临床医师独立判断,如有疑问,由另一名高职称医师判断。 在缺血性脑卒中发生后第3 个月在神经内科门诊进行简易智力状态检查量表评估,测评其认知障碍发生情况。
1.4 质量控制 本研究严格进行质量控制, 包括:(1) 成立研究小组, 统一培训各项目调查和收集方法, 以保证收集表各项内容的规范填写和临床资料的客观收集;(2)双人录入数据,并在完成后由1 名未参与该研究相关数据录入的人员随机抽取其中10%资料信息并与原始资料信息进行检查核对,以保证数据准确性;(3)建立微信群,统一给予出院患者指导,定期随访,以确保未出现其他影响认知的因素; 若患者由于各种原因无法在规定时间内进行复诊及认知测评,则通过微信视频及电话进行随访,失联患者则作为失访样本脱落。
1.5 统计学方法 采用SPSS 24.0 进行数据分析。符合正态分布的计量资料采用均数和标准差(±S)描述,组间比较采用两独立样本t 检验或单因素方差分析;非正态分布的计量资料采用中位数(四分位间距)描述,组间比较采用Mann-Whitney U 检验;计数资料采用频数、构成比描述,组间比较采用χ2检验。 采用Logistic 回归分析缺血性脑卒中后认知障碍影响因素,变量的筛选方式为向前LR。 均采用双侧检验,检验水准α=0.05,以P<0.05 为差异有统计学意义。
2 结果
2.1 患者一般资料及现状 本研究纳入符合纳入、排除标准的研究对象共有422 例, 失访7 例, 最终415 例(98.3%)完成认知功能测评并纳入数据统计。415 例缺血性脑卒中患者的年龄32~95(67.51±10.68)岁;男性306 例,女性109 例。文化程度:文盲34 例,小学143 例,初中170 例,高中及以上68 例。简易智力状态检查量表评分为(23.69±5.26)分,发生认知障碍患者178 例,发生率为42.9%。
2.2 缺血性脑卒中患者卒中后认知障碍发生情况的单因素分析 根据是否发生卒中后认知障碍,将缺血性脑卒中患者分为非认知障碍组237 例(57.1%)和认知障碍组178 例(42.9%),比较不同特征缺血性脑卒中患者卒中后认知障碍发生情况。 单因素分析结果显示,年龄、载脂蛋白E、同型半胱氨酸、NIHSS 评分、学历、吸烟史、冠心病、心房颤动、既往卒中史、颈动脉斑块、卒中部位、中医证型的差异均有统计学意 义(P<0.05),见表1。
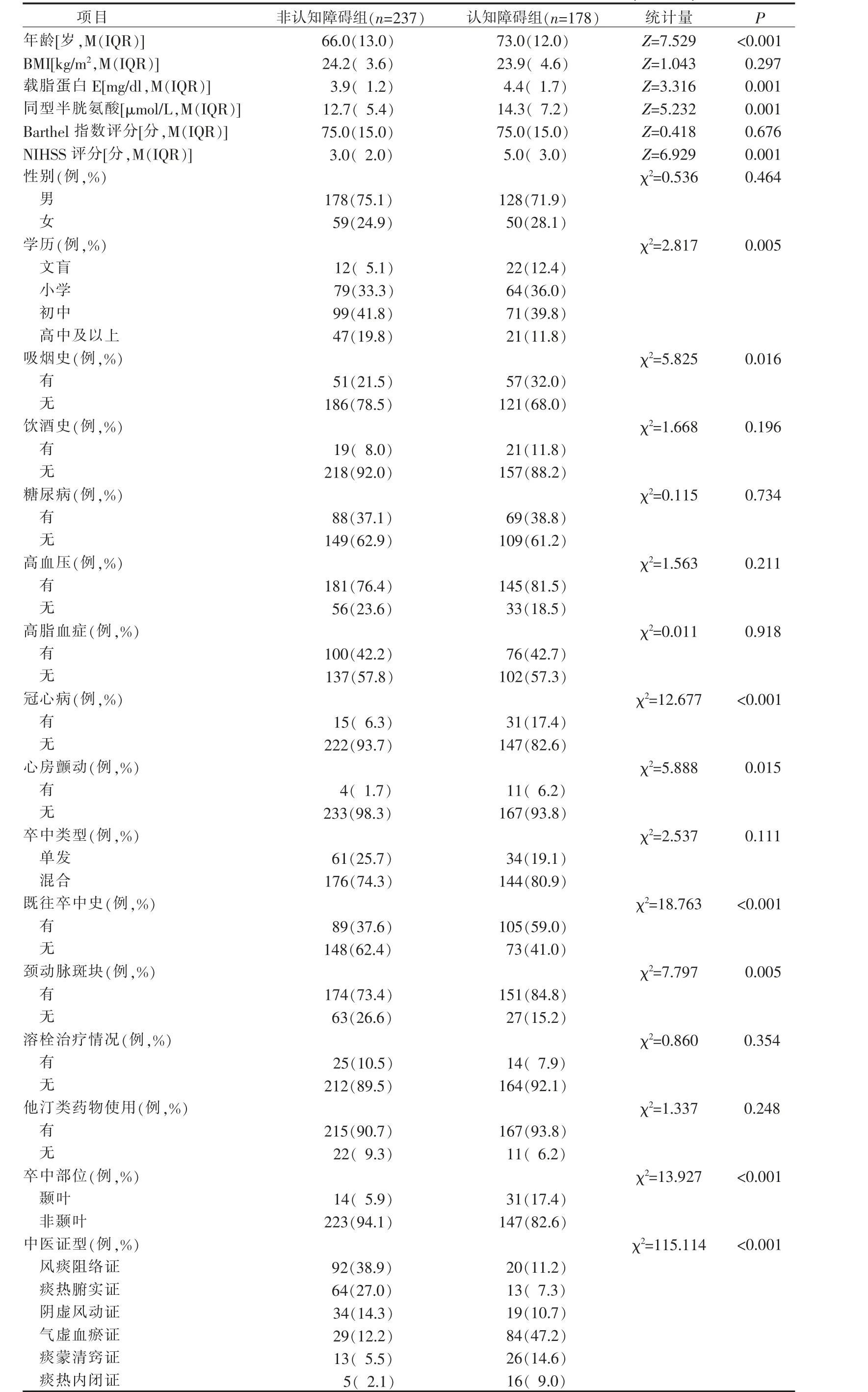
表1 缺血性脑卒中患者卒中后认知障碍发生情况的单因素分析(n=415)
2.3 缺血性脑卒中患者卒中后认知障碍危险因素Logistic 回归分析 以缺血性脑卒中患者卒中后3个月是否发生认知障碍作为因变量 (未发生=0,发生=1),单因素分析结果有统计学差异的影响因素作为自变量,其中中医证型以风痰阻络证(非认知障碍组占比最高) 作为对照设置哑变量, 进行多因素Logistic 回归分析。 结果显示,年龄、载脂蛋白E、同型半胱氨酸、吸烟史、NIHSS 评分、既往卒中史、卒中部位为颞叶、 中医证型为气虚血瘀证和痰热内闭证是缺血性患者发生卒中后认知障碍的独立危险因素(P<0.05),见表2。

表2 缺血性脑卒中患者卒中后认知障碍危险因素的Logistic 回归分析
3 讨论
3.1 本组缺血性脑卒中患者卒中3 个月认知障碍发生率为42.9% 本研究纳入的样本共415 例,卒中事件后3 个月的认知障碍发生率为42.9%(178/415),低于Qu 等[8]研究随访3 个月的缺血性脑卒中后认知障碍发生率(56.6%),可能与部分入院患者由于缺血性脑卒中患者急性期脑部水肿导致昏迷、谵妄状态无法进行量表评估,而被本研究剔除;高于国外研究[9](30%),且该研究发现糖尿病是缺血性脑卒中患者发生卒中后认知障碍的独立危险因素, 与本研究结果不同,可能与种族及其不同生活方式有关。另外,本研究由于人力、物力等因素,采用便利抽样法进行调查,可能会影响总体的发生率和代表性。
卒中后认知障碍作为缺血性脑卒中患者最常见的并发症,相对于肢体功能障碍,卒中后认知障碍更具隐蔽性,主要表现为记忆力减退、定向力受损、情绪淡漠等,发展为痴呆后5 年生存率仅为39%[10]。 目前尚无缺血性脑卒中后认知障碍的有效治疗手段,因此及时识别危险因素, 早期预防干预是延缓缺血性脑卒中后认知障碍发生的关键。
3.2 缺血性脑卒中患者卒中后认知障碍的危险因素分析
3.2.1 年龄 本研究结果显示年龄与缺血性脑卒中后认知障碍发生有强相关性,与一项Meta 分析[11]结论相同。 由于随着年龄增加, 脑血管的基础结构退化,血管弹性、收缩等功能下降,因此当缺血性脑卒中发生后引起脑部缺血、缺氧更严重,增加淀粉样蛋白沉积,造成认知障碍出现提前[12]。 Sun 等[13]研究发现年龄≥65 岁将增加脑卒中后认知障碍发生风险,且年龄增高后,发生高血压、糖尿病等基础慢性疾病的风险对应增加, 导致机体长期处在亚健康或慢性疾病消耗状态中,出现疾病与疾病之间的负性关联。因此, 建议针对高龄缺血性脑卒中患者尽早进行认知筛查,及时开展认知训练,延缓卒中后认知障碍的发生。
3.2.2 载脂蛋白E 本研究发现, 随着血清载脂蛋白E 水平与缺血性脑卒中后认知障碍的发生风险呈正相关性。 载脂蛋白E 作为一种多态性蛋白,由脑和内皮细胞加工合成并分泌至人体血浆内, 在体内参与脂蛋白的转化与代谢,当其中出现变异型E4时, 心血管风险大幅度增加且对脑功能产生负面影响[14]。 何茜等[15]研究发现载脂蛋白E 等位基因频数组的缺血性脑卒中患者认知障碍发生率明显高于认知正常组(P<0.05),其中载脂蛋白基因E4 组在组内比较中更易引起认知障碍的发生(P=0.036),可能由于其在血浆中浓度增加而引起活性增强, 造成体内脂质内吞,提升胆固醇水平,加重脑血管硬化。因此,医护人应关注血清载脂蛋白E 水平,结合脂类代谢疾病的处理与预防观点,科学规范脂代谢管理,以稳定血清载脂蛋白E 水平。
3.2.3 同型半胱氨酸 同型半胱氨酸是缺血性脑卒中发生的危险因素之一, 其血清水平升高可导致血管内皮损伤以及促进动脉粥样斑块的形成[16]。 本研究结果显示, 血清同型半胱氨酸水平是缺血性脑卒中后认知障碍的独立危险因素(P<0.001)。 有研究[17]发现,由于同型半胱氨酸的神经兴奋毒性作用,将导致神经细胞功能受损,从而引起认知障碍。但目前同型半胱氨酸并不是公认的卒中后认知障碍的血液标志物,仍需要进一步的研究[10]。
3.2.4 吸烟 本研究结果表明, 有吸烟史的缺血性脑卒中患者卒中后认知障碍的发生风险是无吸烟史患者的2.408 倍。 烟草中含有尼古丁等化学物质,可以引起血管紧张素分泌,促使血压升高,同时还参与体内氧化反应,加速动脉硬化,导致脑供血不足,引起认知改变[18]。 有大型队列研究[19]显示,通过戒烟等不良生活习惯改变, 可以减少30%血管性认知障碍的发生。因此,对缺血性脑卒中患者开展戒烟健康教育,纠正其不良生活行为,可以有效减少卒中后认知障碍发生风险。
3.2.5 卒中严重程度 NIHSS 评分被普遍用于评估脑卒中患者的神经功能缺损程度,包括意识、凝视、视野、面瘫、上肢运动、下肢运动等11 项内容,总共42 分,0~1 分为正常或近乎正常,1~4 分为轻度卒中,5~15 分为中度卒中,15~20 分为中-重度卒中,21~42 分为重度卒中[20]。 本研究中,缺血性脑卒中后认知障碍组的NIHSS 中位数为5 分, 通过Logistic回归分析发现,缺血性脑卒中患者入院时NIHSS 评分每增加1 分,3 个月后的认知障碍发生风险增加1.155 倍。 本研究结论与伍瑶佳[16]研究结论相一致,NIHSS 评分越高,说明患者卒中程度越严重,其卒中后认知障碍发生风险越高。因此,护士在评估入院患者时, 发现缺血性脑卒中患者NIHSS 评分较高时,应关注其认知功能,开展早期认知干预。
3.2.6 既往卒中史 既往发生过缺血性脑卒中的患者出现认知障碍的风险是首次缺血性脑卒中患者的2.932 倍。 段睿康等[21]研究发现,复发的缺血性脑卒中患者相比于首次缺血性脑卒中患者更易于发生卒中后认知障碍。 一项Meta 分析[22]显示,既往卒中史是卒中后认知障碍的危险因素,其OR 值为2.76。上述结论与本研究结论一致, 有既往卒中史的患者更易于发生卒中后认知障碍。因此,医护人员应高度关注卒中复发,开展相关行动,包括生活方式干预、卒中危险因素控制、开展相关健康教育、定期随访高危患者。
3.2.7 卒中部位 本次研究显示, 卒中部位为颞叶的患者发生卒中后认知障碍的风险是非颞叶梗死患者的2.776 倍。 颞叶位于脑外侧裂之下,与认知功能密切相关的海马则位于侧副裂和海马裂之间, 其主要负责信息处理(记忆、精神活动);听觉语言中枢也位于颞叶,又称为Wernicke 区;且颞叶前部为精神皮质,与人类情绪活动相关,因此颞叶梗死导致血液无法供应,信息处理和感知能力将受损,会出现记忆障碍、听觉障碍、言语障碍以及视野缺损等认知障碍典型症状[23]。 Weaver 等[2]研究结果表明,颞叶梗死直接导致语言与记忆功能受损。因此,对于入院影像学检查存在颞叶梗死的缺血性脑卒中患者, 应及早解除颞叶部位缺血情况,采取溶栓、血管支架扩张等措施,尽可能减少由于海马等部位缺血、神经元受损而导致不可逆转的认知障碍。
3.2.8 中医证型 卒中后认知障碍在中医的范畴中属于痴呆,被归为“神志病”范畴,中风病发生后会出现神志呆滞,喜忘其言;神志病的病位在脑,其发生发展主要涉及血瘀、痰热[24]。 本研究结果发现,相比于风痰阻络证, 气虚血瘀证和痰热内闭证的患者发生脑卒中后认知障碍的风险分别提高了8.694 倍和4.134 倍,与中医理论相一致。 曹建文[25]认为气虚血瘀证是导致卒中后认知障碍发生的中医病理, 与本研究结论一致,而谭展飞等[26]研究发现阴虚证是主要的卒中后认知障碍危险因素,因此,目前现代中医对发生缺血性脑卒中后认知障碍的中医证型观点不一,还需要进一步研究。
综上所述,年龄、载脂蛋白E、同型半胱氨酸、NIHSS 评分、吸烟史、既往卒中史、卒中部位为颞叶、中医证型为气虚血瘀证和痰热内闭证是缺血性脑卒中患者发生卒中后认知障碍的独立危险因素。 由于目前缺血性脑卒中后认知障碍暂无特效治疗手段且发生率较高, 护理人员应该关注缺血性脑卒中后认知障碍的早期预防,筛查相关危险因素,制定相应的认知干预方案, 延缓缺血性脑卒中后认知障碍的发生。
[致谢] 感谢上海中医药大学附属曙光医院吕桦教授对本文在数据统计分析方面提供的专业指导!

