rhBMP-2联合自体骨行椎间植骨融合治疗胸腰椎结核的疗效研究
杜鹏,任磊,赵宇,彭兴国
(青海大学附属医院脊柱外科,青海西宁 810000)
重建脊柱稳定性是胸腰椎结核后路手术的重要环节,保证脊柱稳定性的关键在于良好的植骨融合,骨性融合能避免脊柱不稳引起的疼痛症状,也能减少内固定失败风险[1]。自体骨植骨具有良好的支撑性,植骨融合稳定,无免疫排斥,被作为骨移植的“金标准”。但有报道显示,胸腰椎结核植骨融合率受到年龄、体质量指数(body mass index,BMI)等因素的影响,因此寻找安全有效的植骨材料促进植骨融合具有重要意义[2]。重组人骨形态发生蛋白2(recombinant human bone morphogentic protein-2,rhBMP-2)既往在腰椎退行性疾病治疗中表现出一定的促进植骨融合作用,但关于胸腰椎结核的报道较少[3]。因此,本研究纳入74例胸腰椎结核患者,探讨hBMP-2联合自体骨行椎间植骨融合治疗胸腰椎结核的临床疗效,报道如下。
1 资料与方法
1.1 一般资料
本研究选择2017年1月~2019年1月本院收治的74例胸腰椎结核患者,均采用病灶清除、后路经椎弓根螺钉内固定、植骨融合治疗。根据不同的椎间植骨方式将74例分为两组:对照组患者仅采用自体骨植骨融合,观察组采用rhBMP-2联合自体骨行椎间植骨融合。观察组男22例,女15例;年龄34~67岁,平均(45.99±4.91)岁;单节段感染24例,两节段感染13例;感染部位:胸段脊椎19例,胸腰段14例,腰段4例;髂骨取骨14例,取骨量(2.21±0.43)mg。对照组男23例,女14例;年龄34~64岁,平均(45.12±4.98)岁;单节段感染23例,两节段感染14例;感染部位:胸段脊椎20例,胸腰段13例,腰段4例;髂骨取骨12例,取骨量(2.18±0.40)mg。两组性别、年龄、感染部位、髂骨取骨情况差异无统计学意义(P>0.05)。
1.2 治疗方法
观察组:患者全麻后,取俯卧位,脊柱后路手术常规手术准备,将症状重、椎体破坏严重的一侧作为减压侧,剥离骶棘肌,显露患病椎体及相邻椎体的关节突关节与椎板,于患病椎体上下 1~2个椎体植入椎弓根螺钉;对侧经肌间隙入路并暴露关节突关节,植入椎弓根螺钉、固定棒,进行临时固定以维持减压时稳定性。将减压侧椎弓根切除,保留对侧关节突、椎弓根、后方韧带复合体等后柱结构,利用“蛋壳技术”经切除的椎弓根进入患病椎体,用骨刀、刮匙、磨钻等工具小心仔细清除坏死椎间盘、炎性肉芽组织、死骨以及干酪样组织等;有脓肿者将脓肿引流清除,生理盐水冲洗,并用混合液(异烟肼0.3 g、链霉素2 g)局部浸润。选择长度适宜的钛棒固定,撑开目标节段,矫形完成后在椎体间作植骨床,自体骨取自术中去除的正常棘突或椎板,不足者取自体髂骨,修剪成颗粒状。将1 mg rhBMP-2混于自体骨植入大小适宜的钛网中,检查支撑体位置、固定良好之后进行加压固定,再次采用生理盐水清洗,留置负压引流管并逐层缝合切口。术后3 d拔除引流管,根据患者情况佩戴支具下床活动。术后规范化抗结核治疗1年以上,定期复查,加强营养支持治疗。
对照组:采用病灶清除、后路经椎弓根螺钉内固定、单纯自体骨行椎间植骨融合治疗。手术步骤与观察组基本一致,但椎间植骨融合治疗填入钛网内均为术中去除的自体正常棘突或椎板或髂骨骨粒。
1.3 观察指标
记录围手术期相关手术指标;术前、术后6个月、术后1年采用脊髓损伤ASIA分级[4]评价脊髓功能,采用VAS评分评价疼痛症状,检测红细胞沉降率(erythrocyte sedimentation rate,ESR)并计算Cobb 角(患病节段上位椎体的上终板延长线与下位椎体的下终板延长线所成锐角);比较术后6个月、1年的椎间融合情况,具体参照Suk标准[5]: CT显示融合区存在连续骨小梁,腰椎动力位X线片测量椎体活动度< 4°。
1.4 统计学分析
2 结果
两组术中出血量、手术时间、住院时间、并发症发生率差异无统计学意义(P>0.05),见表1。两组治疗后ASIA分级均显著改善,但术后6个月、1年的组间差异无统计学意义(P>0.05),见表2。两组治疗后Cobb 角、VAS评分以及红细胞沉降率均显著低于术前,且观察组术后6个月VAS评分低于对照组,差异有统计学意义(P<0.05);两组术后1年组间各指标差异均无统计学意义(P>0.05),见表3。观察组术后6个月的植骨融合率显著高于对照组(P<0.05),术后1年时差异无统计学意义(P>0.05),见表4。
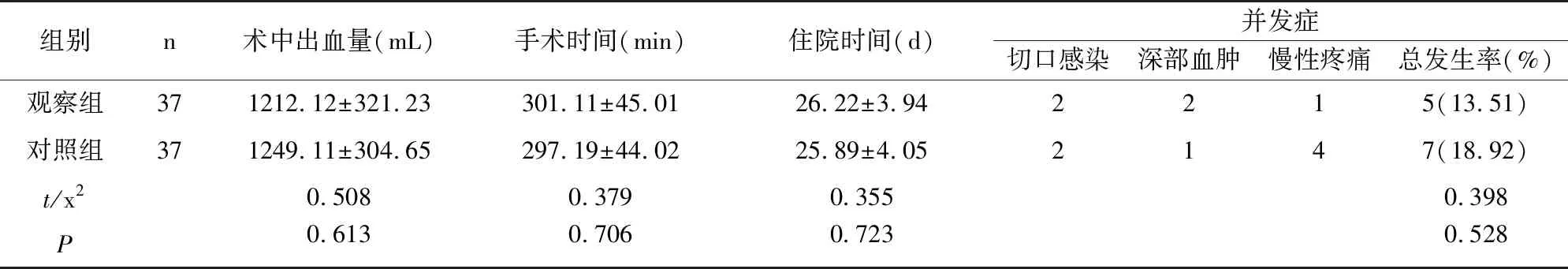
表1 两组围手术期指标比较
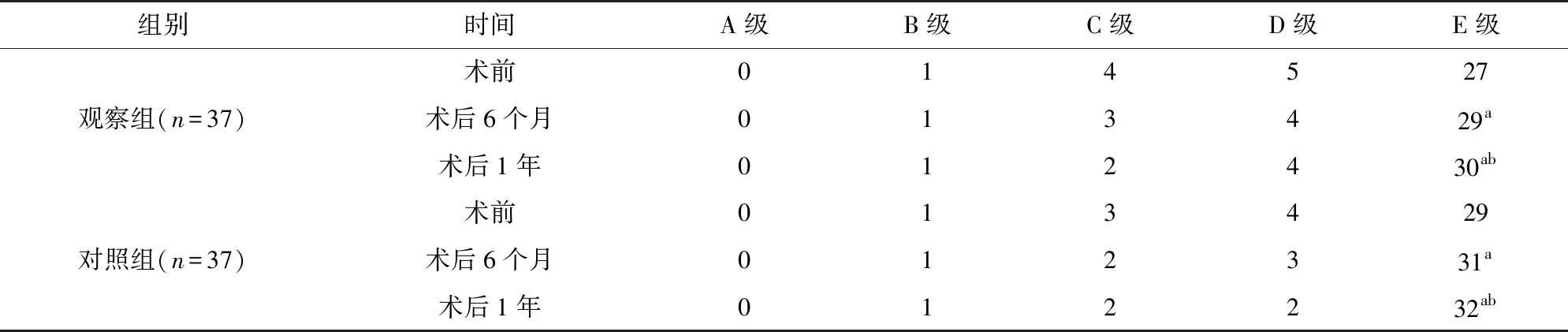
表2 两组ASIA分级比较

表3 两组功能、生化与影像指标比较
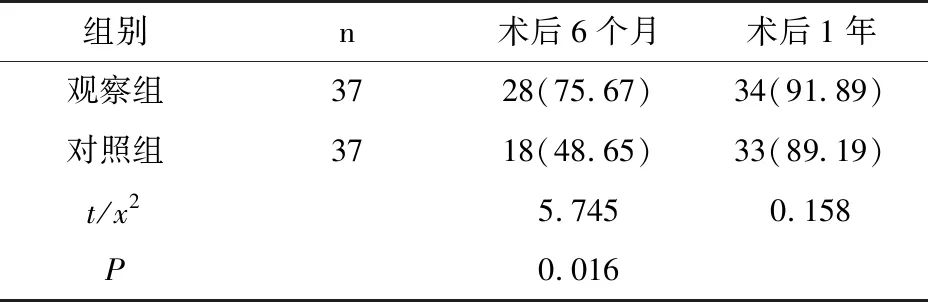
表4 两组植骨融合率比较[例(%)]
3 讨论
脊柱结核常累及脊柱的前柱及中柱,造成脊柱的稳定性降低,加之手术治疗需要将感染病灶彻底清除,因而会产生较大范围骨缺损,如何选择优良的植骨材料、植骨方式以促进植骨融合,是脊柱结核手术治疗后维持脊柱稳定性的重要环节[6]。植骨材料的选择中,脊柱外科医生倾向首选术中切除的正常椎板、棘突,不足者再考虑取自体髂骨,既保障了融合效果,也将创伤最小化[7]。胸腰椎结核椎间植骨融合的速度与其规范化抗结核治疗同样重要,本研究对照组采用单纯自体骨植骨融合,术后6个月植骨融合率为48.65%,可能与年龄过大、营养不良、自体骨粒修剪过大有关,同时纳入病例相对较少也可能造成统计误差。但如何加快脊柱结核植骨融合率仍是该领域的重要研究方向。
rhBMP-2是美国食品和药物管理局(FDA)唯一批准适用于骨融合的骨诱导因子,可将未分化的间充质干细胞向骨细胞定向诱导分化,形促进新生骨和软骨形成,可促进骨性融合以及骨缺损修复[8]。目前国内rhBMP-2主要用于牙槽骨、骨缺损、长骨骨折骨不连中,脊柱外科中少量用于腰椎退行性疾病的椎间融合术中。张轲等[9]报道,rhBMP-2联合自体骨植骨融合能加快老年腰椎管狭窄症的Cage植骨融合。本研究结果显示,观察组术后6个月植骨融合率显著高于对照组(P<0.05),提示rhBMP-2具有促进脊柱结核患者术后的植骨融合作用。自体骨与rhBMP-2在体内复合之后,rhBMP-2发挥其诱导成骨效应,加快对自体植骨的吸收速度,同时也刺激成骨干细胞向椎体缺损部位迁移,促进患病椎体局部成骨,从而加快了骨性融合[10]。观察组术后6个月VAS评分低于对照组(P<0.05),主要原因在于hBMP-2的促进骨性融合作用能减轻脊柱不稳引起的疼痛症状,因此术后早期疼痛症状更轻[11]。术后1年,两组间植骨融合率差异无统计学意义(P>0.05),原因在于经椎弓根螺钉的牢固内固定确保了脊柱相对稳定,给予自体骨充足的时间融合,在自身成骨与破骨机制的作用下,自体骨在术后6~12个月内基本能达到上下椎体骨性融合。
对于骨缺损范围大的脊柱结核而言,刘晓峰等[12]认为,更早的骨性融合有利于维持椎体稳定性,以便更早介入功能锻炼,有利于改善整体预后。但脊柱结核术后仍然需要长时间进行抗结核药物,而抗结核药物是否影响rhBMP-2骨性融合促进作用值得进一步探讨[13]。综上所述,rhBMP-2联合自体骨行椎间植骨融合治疗胸腰椎结核能够促进植骨融合,临床运用具有良好疗效与安全性。

