急性肾损伤患者的容量管理面面观
金 是 滕 杰
内环境紊乱是危重症患者重要的病理生理特征之一,容量失衡在危重症患者中广泛存在。肾脏是调节容量平衡、维持机体内环境稳态的重要脏器。各种原因导致肾功能短时间内受损会引起急性肾损伤(acute kidney injury, AKI),严重时可危及生命,是临床常见的危重病症。根据2012年改善全球肾脏疾病预后组织(Kidney Disease Improving Global Outcomes,KDIGO)指南的AKI诊断标准,具有以下任一情况即诊断为AKI:48 h内血清肌酐增加≥0.3 mg/dL(≥26.5 μmol/L);7 d内血清肌酐增加到基线值的1.5倍及以上(即增加基线值的50%及以上);尿量<0.5 mL/(kg·h),持续时间>6 h[1]。全球成人住院患者(主要为ICU患者)的AKI发病率约21.6%,死亡率高达23.9%,我国住院患者AKI总发病率为2.03%~3.19%,其中ICU患者AKI发病率可高达31.6%~34.1%[2-3]。容量失衡是引起AKI的最主要病因,而容量和血流动力学异常也是AKI常见的并发症,因此在AKI的预防和治疗过程中,容量管理至关重要。
1 容量平衡与AKI的关系
容量不足和容量过负荷都会损伤肾功能而导致AKI发生。肾前性AKI较为常见,各种原因引起的肾脏低灌注即缺血是住院患者AKI发生的主要原因。肾脏低灌注的原因包括有效血容量不足、心排血量降低、全身血管扩张、肾血管收缩和肾血流自主调节反应障碍。液体复苏是治疗容量不足AKI的基石,但过度的液体复苏会造成容量过负荷和组织间隙水肿,升高肾静脉压和肾血管阻力,导致肾包膜下压力增高,进一步降低肾血流量(RBF)和肾小球滤过率(GFR),加重肾损伤和液体积聚,导致恶性循环。因此,容量过负荷既是危重患者AKI的结果,也是致病因素。36.7%的危重病合并中、重度AKI的患者存在容量过负荷[4]。大量研究[5]结果表明,容量负荷重预示AKI患者预后不良,容量不足或容量过多均导致患者远期死亡率增高。
2 AKI患者容量状态的评估和监测
AKI及高危患者须定期评估其容量平衡状态,在进行液体治疗时要进行密切的血流动力学监测,既要保证有效的肾脏灌注,又要避免因容量过负荷产生的不良后果。AKI患者的容量状态评估需要结合物理检查、实验室检查,以及影像学检查(表1)。记录出入水量、测量生命体征、判断水肿程度等是临床上简单易行的评估方法,但灵敏度和特异度较低,还需要借助血流动力学监测来综合评判容量状态。除外心率、血压、中心静脉压(CVP)和肺动脉楔压(PAWP)等常规静态血流动力学参数,推荐应用功能性血流动力学监测来动态评估前负荷反应性。通过监测某一时段内容量、压力、血流速度等参数的变化率,可预测和量化循环系统对液体负荷反应性,判断循环容量状态,对指导容量治疗更有意义。生物学标志物如氨基末端脑利尿钠肽前体(NT-proBNP)、血乳酸、血管弹性指标等可协助判断容量状况,心脏超声、血管彩色多普勒超声、生物电阻抗等辅助技术可用于测定机体不同部位含水量。建议使用多项临床评估方法并重复测量以动态评估液体反应性。对于容量反应性低下的AKI患者,应谨慎使用静脉输液。大量液体复苏后,即使患者保持容量反应性,也应考虑予以升压药支持以避免过度补液导致的容量显著正平衡。
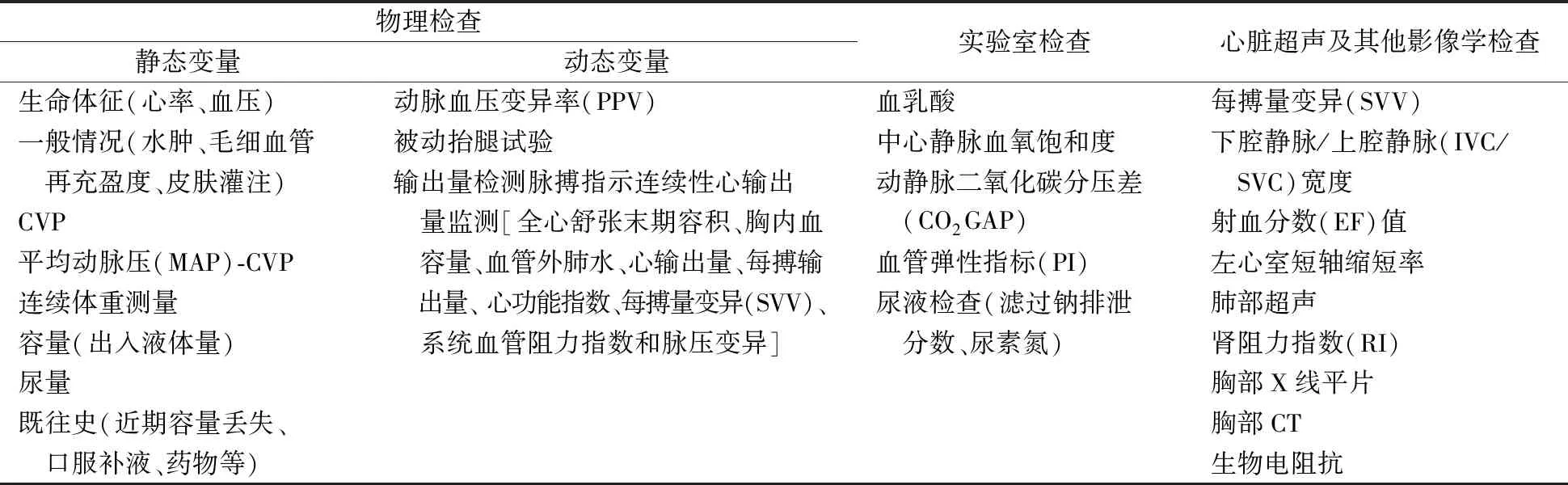
表1 血流动力学监测参数
3 AKI容量管理的策略
采用不同的容量管理策略使患者处于不同容量状态时,其并发症的发生风险不同。严格控制容量,可能导致容量不足,易发生低血压、心律失常、休克、组织低灌注、少尿、肾功能不全等;宽松的容量控制则可能导致容量过负荷,易发生高血压、外周水肿、通气交换功能受损、器官充血,同样会引起肾功能不全。因此,需要采用手术、药物、肾脏替代治疗(renal replacement treatment,RRT)等手段,使容量处于理想的平衡状态。
3.1 容量不足的纠正 对存在AKI发病风险或已发生AKI的危重症患者的液体复苏强调早期目标导向疗法(early goal-directed therapy, EGDT),即6 h内快速液体治疗已达到以下血流动力学靶目标:①MAP≥65~75 mmHg(1 mmHg=0.133 kPa,慢性高血压患者MAP靶目标80~85 mmHg);②CVP 8~12 cmH2O(1 cmH2O=0.098 kPa);③血乳酸水平改善;④尿量≥0.5 mL/(kg·h);⑤中心静脉氧饱和度>70%。复苏液体的类型有多种选择,广义上可分为晶体液(0.9%氯化钠溶液、平衡晶体液)和胶体液(羟乙基淀粉、明胶、白蛋白)。越来越多的证据表明,肾功能受液体类型的影响,并且某些液体与AKI发生风险增加有关。对于存在AKI发生风险或已存在AKI的患者,如无出血性休克证据,首选等张晶体而非胶体溶液作为扩容起始治疗。亦有大量研究显示,高氯补液显著增加AKI、高氯血症或代谢性酸中毒的发生率,因此,选择晶体液时也应避免使用生理盐溶液进行复苏。推荐联合使用血管活性药物作为低血容量患者液体复苏、升压的治疗,去甲肾上腺素对于血管扩张性休克伴AKI患者可改善肾脏灌注、滤过及氧供需关系,是治疗首选的血管活性药物。院前急救、婴幼儿患者或短时间难以开通静脉通路的情况下,还可应用骨髓腔输液等特殊复苏方式。
值得重视的是,维持MAP不等于提供足够的器官灌注,肾脏充血或瘀血同样可增加AKI发生风险,维持足够肾脏灌注压可能对预防AKI更具意义。平均灌注压等于MAP与CVP的差值,腹内压增高也可导致肾脏平均灌注压降低。肾脏平均灌注压降低时,肾脏充血或瘀血及AKI发生风险增加。因此,纠正容量不足或液体复苏时,除了应注意使MAP达标,还需注意避免CVP和腹内压过高,维持足够的肾脏灌注压以降低AKI发生风险。
3.2 容量过负荷的纠正 容量过负荷可促使危重症患者发生多器官功能损害,包括可能发生肺水肿,导致氧合受损、肺顺应性下降和呼吸做功增加;可能发生心肌水肿伴传导异常、收缩和舒张功能障碍;可能发生脑水肿,导致认知功能障碍和精神异常;可能发生肝淤血伴合成功能受损及胆汁淤积;可能引起胃肠道水肿,导致吸收不良和肠梗阻;亦可引起全身组织水肿,导致淋巴引流受损,继而发生微循环紊乱,导致伤口愈合不良、感染风险增高和压力性溃疡;更重要的是使肾静脉压增高,导致肾血流减少,GFR下降和水钠潴留,进一步加重液体过负荷。大样本量研究[6]结果表明,液体正平衡与危重患者死亡率之间存在关联,早期容量过负荷程度越重,AKI透析和非透析患者的死亡率均明显升高。在纠正容量过负荷方面,利尿剂的应用在AKI患者液体管理实施方面较为常见,然而2012年KDIGO指南明确提出不建议应用利尿剂治疗AKI,除非早期患者处于容量过负荷状态。meta分析证实袢利尿剂对预防AKI无显著益处,甚至增高AKI发生率,大剂量袢利尿剂(>1 g/d)还会引起耳聋等并发症[7]。甘露醇用于预防和治疗AKI的证据同样不充分。
RRT是危重AKI患者容量管理的重要手段。既往RRT治疗AKI的适应证主要是出现威胁生命的严重并发症。包括严重高钾血症(钾离子>6.5 mmol/L),或已出现严重心律失常;急性肺水肿且利尿治疗效果不佳;严重代谢性酸中毒,动脉血pH<7.2,且由于急性左心衰竭和体液容量过多而不能给予足量碱剂时。在较多高质量临床研究证据的支撑下,近年来RRT已从仅仅对肾脏功能的替代转变为肾脏支持治疗,适应证从过去的“绝对指征”,即发生电解质紊乱、酸中毒、严重心力衰竭等危及生命的情况才开始RRT治疗,变成“相对指征”,即RRT目的不仅仅是替代受损的肾脏功能,还包括通过支持或管理内环境,发挥促进受损肾外脏器功能恢复的作用。
危重症时,AKI仅是多脏器功能不全的一部分,多脏器功能不全患者预后大多取决于肾外脏器功能受损的严重程度及恢复情况。危重症患者的RRT需要以促进肾外脏器功能恢复为目标,通过适时、适量清除体内异常蓄积的水分和(或)致病性溶质(如部分尿毒症毒素、代谢产物、炎症介质、过量药物、毒物等),减轻肾外脏器负荷,支持肾外脏器功能的逐步恢复。如通过纠正容量过负荷减轻心脏前负荷,清除血管活性物质稳定血流动力学,清除炎症介质和内毒素减轻炎症反应等。进行连续性RRT的最佳时机目前尚无定论,不应仅根据血尿素氮、血清肌酐阈值决定RRT开始时机,而应综合考虑整体病情,尤其包括实验室检查结果的变化趋势,是否存在可通过RRT改善的疾病状态[8]。容量负荷已成为新的RRT干预靶点,多项以容量负荷作为RRT开始时机的大样本量研究显示,RRT开始时容量过负荷>10%显著降低患者肾功能恢复率,增高死亡率。也有我国学者提出,容量过负荷7.2%是决定透析指征的重要依据[9]。联合应用容量相关的血流动力学参数,如CVP、心排量等,能够早期预测AKI-RRT指征,以血流动力学指标为指导的早期RRT可有效升高MAP、降低CVP、减少血管活性药物用量,最终提高患者生存率[10]。
RRT时的液体管理主要涉及以下3个方面:①维持液体出入平衡。对于容量过负荷进行性加重患者,首先需仔细计算患者的出入液量速度,根据容量增长速率设定超滤脱水速率,争取在维持血流动力学稳定的同时,阻止容量过负荷进一步加重,保持RRT期间液体出入平衡;②逐步纠正患者的容量异常。根据患者容量负荷状态确定需清除或补充的液体总量,逐步予以清除或补充;③平稳纠正容量过负荷。超滤速度需根据血流动力学进行动态调整,定期评估患者的超滤耐受速度、处方速度/实际速度,避免容量及血流动力学大幅波动和心输出量下降。由于静脉回流量取决于平均体循环压和CVP之间梯度,理想的液体清除率应将平均体循环压和CVP降低相同幅度,以不影响静脉回流,液体清除不当可导致平均体循环压较CVP更大幅度地下降,影响静脉回流和每搏心输出量。超滤速率的调整需要与血浆再充盈速率相匹配,在RRT超滤的同时,液体以一定速度从组织转移到血管,当超滤速度明显超过血浆再充盈速度时,可导致血流动力学不稳定。故RRT治疗期间应定期评估血浆再充盈速度,根据患者容量状态、血压等指标及时调整超滤速度,可动态监测红细胞压积,其可间接反映血浆再充盈速度,以指导超滤速度。使用血流动力学监测指导容量清除速率应包括监测功效(即降低CVP)和耐受性(即恒定的每搏输出量)两者,纠正容量过负荷和稳定维持脏器灌注两者兼顾,有助于促进患者受损脏器功能的恢复,使其更快撤离器官支持,减少ICU资源的占用。与传统RRT治疗相比,目标导向肾脏替代治疗(GDRRT)能有效地清除毒素,维持血流动力学稳定,显著提高肾功能恢复率,降低治疗成本[11]。即针对不同AKI病因、不同并发症、合并症,尤其是容量平衡和血流动力学状态,首先明确患者治疗需求,确定RRT具体治疗靶目标,包括溶质清除和内环境稳定目标、容量平衡和血流动力学稳定目标等;然后根据治疗靶目标决定RRT的时机、剂量、模式、抗凝方案、超滤速率和超滤总量等,并在RRT期间依据疗效进行动态调整,实行早期目标导向的精准RRT[12]。
综上所述,AKI患者常伴有容量异常,应仔细评估其容量状态。AKI及高危患者在进行液体治疗时要密切监测血流动力学,在保证有效的肾脏灌注的同时避免容量过负荷。容量状态的精确判断,推荐动态而非静态的血流动力学指标,以避免AKI进展或恶化。对于危重AKI患者,容量可作为RRT时机的重要干预靶点,GDRRT和MDT是危重AKI治疗的重要方向。

