脑脊液降钙素原、脑脊液乳酸诊断脑出血患者开颅术后细菌性脑膜炎的价值
雷若飞
长葛市人民医院神经外科,河南 许昌 461500
神经外科急性脑出血开颅术后并发症颅内感染在临床上较常见。颅内感染不仅起病急且常伴颅内高压症状、意识障碍和脑膜炎的并发症,如不能及时治疗会导致痴呆、癫痫等后遗症,甚至死亡。细菌性脑膜炎(PNBM)是脑出血开颅手术后严重并发症之一[1],临床症状表现为发热、头疼和颈部强直。据文献报道[2],PNBM发生率为0.35%~1.50%,会直接影响患者神经功能和手术疗效,病情严重者甚至会死亡。因此,及时有效诊断PNBM有利于临床尽早制定个性化治疗方案,提升预后。降钙素原(PCT)是诊断感染疾病的重要指标之一[3],对全身和局部感染都有较好提示作用。脑脊液乳酸(CSF-LA)是目前诊断无细菌性脑膜炎(PAM)的有效标志物,机体发生感染时CSF-LA水平也会随之上升[4]。本研究分析脑脊液降钙素原(CSF-PCT)联合CSF-LA诊断PNBM价值,现将结果报告如下。
1 资料与方法
1.1 一般资料
选取2017年1月—2020年1月长葛市人民医院收治的60例开颅术后PNBM患者、60例PAM患者,分别纳入观察组和对照组。观察组男31例,女29例;年龄31~67岁,平均年龄(53.98±3.07)岁;疾病来源:自发性脑出血41例、颅脑外伤12例和其他脑出血7例。对照组男33例,女27例;年龄31~68岁,平均年龄(53.91±3.09)岁;疾病来源:自发性脑出血43例、颅脑外伤10例和其他脑出血7例。两组患者年龄、性别和疾病来源差异具有可比性(P>0.05)。本研究经医院医学伦理委员会审批通过。纳入标准:成年患者;未合并其他感染;接受开颅手术治疗;符合2008年美国疾病控制预防中心/国家健康照护安全网络(CDC/NHSN)PNBM或PAM诊断标准。排除标准:开颅手术前已经存在PNBM;脓毒症;神经功能障碍;痴呆;深静脉血栓;颅内肿瘤。
1.2 方法
两组患者在疑似脑内感染的当天就诊,在获得患者和家属知情同意后,测量体温,获取脑脊液和血液标本,体温选择当天最高体温,每4 h检测1次,采用腋下检测,测量时间在5 min以上。脑脊液样本获取途径包括腰椎穿刺、腰大池引流、脑室外引流和脑室镜检查。脑脊液要保证在无菌下操作,保留6 m L,分为3组,每组2 m L。第一组检测脑脊液细胞计数、白细胞计数。使用改良版牛鲍氏计数板计数10个大方格内脑脊液细胞数、白细胞计数。第二组检查脑脊液蛋白浓度、葡萄糖浓度。使用终点法检测脑脊液蛋白含量,使用葡萄糖氧化酶法检测葡萄糖浓度。第三组检测CSF-PCT和CSF-LA。使用免疫荧光双抗体夹心法检测CSF-PCT含量,使用酶显色法检测CSF-LA含量。患病阈值:白细胞计数>8×106/L;脑脊液蛋白浓度>0.15×g/L;葡萄糖浓度>4.5 mmol/L或<2.8 mmol/L;CSF-PCT>0.05 ng/m L;CSF-LA>2.8 mmol/L或<1 mmol/L。
1.3 观察指标
分析两组患者一般情况,对开颅术后PNBM进行多因素回归分析,建立模型评估CSF-PCT、CSF-LA预测PNBM价值。
1.4 统计学方法
采用SPSS 23.00软件进行统计学分析。对符合正态分布的计量资料以均数标准差(±s)表示,组间比较采用独立样本t检验,非正态分布的计量资料以中位数(M)和上、下四分位数间距(P25,P75)表示,组间比较采用Mann-Whitney U检验。计数资料以例数和百分比(%)表示,组间比较采用χ2检验,多因素logistic进行回归因素分析,分析采用受试者操作特征曲线(ROC)分析脑脊液CSF-PCT、CSF-LA与PNBM的关系。评估敏感度、特异度。从曲线上找最大敏感度和特异度点为最佳截断点。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般情况
观察组患者脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA水平高于对照组,差异有统计学意义(P<0.05);葡萄糖浓度低于对照组,差异有统计学意义(P<0.05),见表1。
2.2 开颅术后PNBM患者多因素回归分析结果
将表1中具有统计学意义的指标进行logistic多因素分析,结果显示,CSF-PCT、CSF-LA是PNBM独立危险因素,差异有统计学意义(P<0.05),见表2。
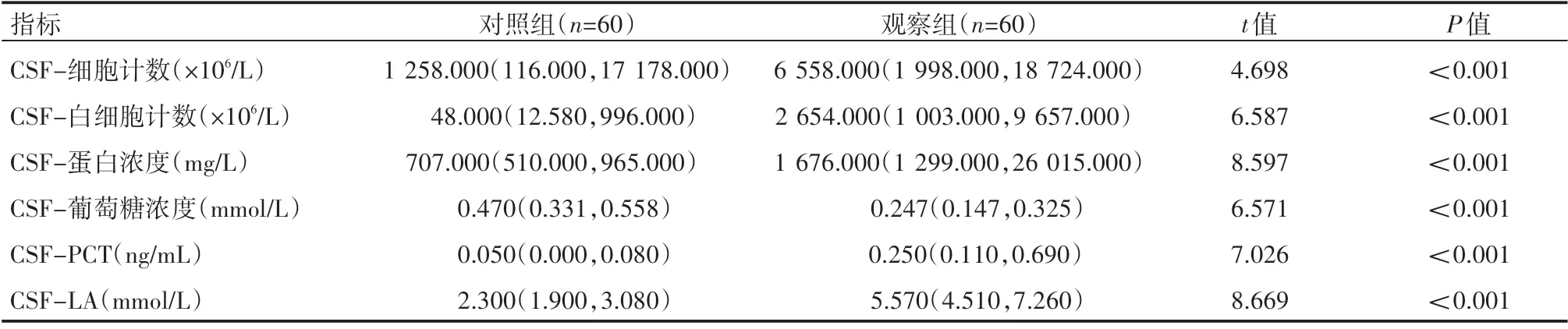
表1 两组患者一般情况[M(P25,P75)]

表2 开颅术后PNBM患者多因素回归分析结果
2.3 CSF-PCT、CSF-LA诊断神经外科术后PNBM价值分析结果
如表3和图1所示,联合诊断价值最大,灵敏度、特异度最高。

图1 ROC曲线

表3 CSF-PCT、CSF-LA诊断神经外科术后PNBM价值分析结果
3 讨论
人脑结构较复杂,导致手术后并发症较高。颅内感染是神经外科开率手术后常见、严重并发症,其中以细胞性感染为主。故而脑出血开颅术后易发生PNBM[5-7]。引起PNBM常见病原菌主要有脑膜炎奈瑟菌、肺炎链球菌和B组流感嗜血杆菌[8]。虽然神经外科开颅技术不断改进和无菌技术要求不断提高,但PNBM仍时有发生[9-11]。开颅手术时间较长、留置各种引流管和人工材料置入等都会增加PNBM发生风险[12]。开颅手术后患者血脑屏障遭到破坏,中枢神经免疫功能长期受到抑制,机体抗感染能力下降,导致PNBM风险进一步增加[13-14]。
细菌感染会引起颅内高压,破坏血脑屏障,导致不良反应,并且急性脑出血患者具有发病急、发展快的特点,故而以急诊手术为主,强化预防和术后颅内感染对患者预后尤为重要。神经外科术后脑膜炎分为PNBM、PAM,脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA,是诊断PNBM、PAM的重要生物学标志物。其中单项生物学标志物在检查PNBM、PAM时特异性较低,且时间较长,检测结果易受抗菌药物影响,导致单项检测应用受限。PCT在20世纪90年代首次被报道可作为细菌感染的早期标志物。最近几年PCT在内科领域用于评估疾病严重程度、临床治疗效果及预测疾病发展等多方面起到重要作用。CSF-PCT最近几年受到广泛关注,被认为是一个具有较好创新意义的诊断PNBM指标[15-16]。PCT是降钙素前体物质,在体内外有较好稳定性。正常生理状态下人体产生量极少,细菌感染时人体会产生大量CSF-PCT,严重感染时,2 h后就会产生。术后第1 d PCT升高可能与手术炎性刺激有关,术后第3 d可以作为预测颅内感染的指标[17]。LA是葡萄糖无氧酵解的产物,因为血清LA不能穿透脑血屏障,但CSF-LA不受影响。因此,CSF-LA可以很好地反映中枢神经系统葡萄糖无氧酵解的情况[18]。LA主要在皮肤、大脑和红细胞中产生。组织灌注减少和缺氧时,糖氧代谢受限,无氧酵解产生代谢途径激活,辅助酶作用下转换为CSF-LA[19]。本研究结果显示,观察组患者脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA水平较对照组明显升高,葡萄糖浓度较对照组降低,说明PNBM和PAM患者的脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA、葡萄糖浓度存在明显不同,其中PNBM脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA水平高,但葡萄糖浓度低。分析其原因是:PNBM患者血脑屏障遭到破坏,全体细菌感染严重,在这样生理状态下白细胞大量增殖,脑脊液细胞显著增加,机体释放出更多的CSF-PCT、CSF-LA。PNBM患者CSF-LA浓度显著升高,其机制不明确,可能与脑组织缺氧及脑血管灌注减小有关。LA检测快速、便捷及价廉,在大多数医院中仅需15 min就可完成,甚至便携式LA检测仪可以实现在床边操作[20]。CSF-LA作为监测中枢神经系统感染性疾病指标之一,在诊断PNBM建议中存在争议。美国感染性疾病协会考虑到CSF-LA特异性有限,建议将其用于诊断神经外科术后PNBM而不能用于诊断社区获得性细菌脑膜炎。建议临床在术后积极检测患者脑脊液细胞计数、白细胞计数、脑脊液蛋白浓度、CSF-PCT、CSF-LA水平,以评估术后PNBM发生风险,尽早进行治疗。多因素回归分析结果发现,CSF-PCT、CSF-LA是PNBM独立危险因素,且CSF-PCT联合CSF-LA诊断PNBM价值最高。分析其原因是:CSF-LA能拟补CSF-PCT诊断不足,在PNBM发生2 h后CSF-LA会明显上升,并被检测出来,能及时诊断PNBM,促使患者尽快得到治疗。本研究存在较明显的缺陷,一是虽然神经外科开颅手术后的化验诊断是确定颅内感染重要手术,国内以术后腰部穿刺及滴取脑脊液样本检验为主,当脑脊液白细胞在100×106/L以上时被认为存在颅内感染,但是术后CSF结果多数异常,导致数据结果存疑。二是在抗炎症治疗上缺少细菌培养支持,抗炎药物升级也越来越多,在这样背景下PCT、LA作为评价细菌感染是否发生也存在一定疑虑。
综上所述,CSF-PCT联合CSF-LA诊断PNBM价值较好,灵敏度和特异度高于单项诊断。

