阿司匹林用于预防子痫前期及改善母儿结局的临床研究*
马 玲,马荣虎,樊 杨
(1.西北民族大学,甘肃 兰州 730000;2.宁夏人民医院妇产科,宁夏 银川 750002)
随着我国经济水平的发展及二胎政策的开放,高龄孕产妇逐年增多,子痫前期的发生也日益递增,而其终末阶段的最有效的治疗手段较为局限,因此,早期预防其发生、发展将为本研究阐述的重点。
1 资料与方法
1.1 一般资料
采用回顾性分析方法,按是否服用阿司匹林分为:给予常规治疗的对照组93例与常规治疗+100 mg的阿司匹林的观察组100 例。纳入标准:选取宁夏人民医院妇产科2017 年1 月—2019 年12 月收治的子痫前期高危孕妇(193 例)作为研究对象,纳入标准:(1)年龄20~45 岁;(2)单胎妊娠;(3)孕期规律在宁夏人民医院门诊产检并在宁夏人民医院分娩的孕产妇;(4)子痫前期史,尤其是伴有出现不良结局;(5)慢性高血压;(6)1 或2 型糖尿病;(7)自身免疫病。排除标准:(1)消化道出血史、消化性溃疡活动期其他原因的消化道及泌尿道出血史、严重肝功能障碍;(2)年龄>45 岁;(3)孕期特殊用药史;(4)既往具有吸毒、酗酒等成瘾药物使用史;(5)排除血液系统及凝血方面疾病;(6)对阿司匹林过敏的。2 组年龄、孕次、产次、基础血压等一般资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。
表1 2组一般资料比较[或M(QR)]

表1 2组一般资料比较[或M(QR)]
1.2 方法
研究对象:将2017年1月—2019年12月于宁夏人民医院诊治的子痫前期高危孕(既往子痫前期病史、慢性高血压、1 型或2 型糖尿病、自身免疫性疾病)的四类孕产妇作为研究对象,按是否服用小剂量阿司匹林分组,其中将未服用阿司匹林的作为对照组,将服用阿司匹林的作为观察组。
高血压的定义及测量方法:同一手臂至少测量2 次(非同日),收缩压≥140 mmHg 和(或)舒张压≥90 mmHg,定义为高血压。使用电子血压计进行血压测量,测量时选择型号合适的袖带(袖带长度是上臂围的1.5 倍)。对首次发现血压升高者,应间隔4 h 或以上复测血压。慢性高血压、1 型或2 型糖尿病、自身免疫性疾病均按9版内科书明确诊断。
观察组孕妇于孕12周进行阿司匹林肠溶片;拜耳医药保健有限公司,J20 130078;剂型:肠溶片;规格:100 mg,口服(每晚睡前以温水送服,100 mg/次,1次/d)干预,服用至分娩前。
1.3 观察指标及检测方法
统计2 组孕妇的临床症状,统计分析2 组早产率、剖宫产率、胎盘早剥率、子痫前期发生率、分娩孕周、产后出血等分娩结局;观察新生儿出生体重、身长及阿普加评分等;观察2 组孕妇血压的变化情况及组间治疗前后血压的情况。
1.4 统计学处理
采用SPSS 23.0软件进行分析,计数资料使用百分比表示,显著性分析使用卡方检验或Fisher 精确检验;符合正态分布的计量资料以均数±标准差表示,采用t检验,不符合正态分布的计量资料以中位数(四分位数间距)表示,采用秩和检验。P<0.05 差异有统计学意义;组间比较分析,符合正态分布且方差齐用方差分析,若不符合正态分布且方差不齐,采用非参数检验。
2 结果
2.1 2 组孕妇早产、分娩方式及子痫前期发生情况的比较及药物安全性分析
与对照组比较,观察组早产率、子痫前期发生率明显低于对照组,有统计学差异(P<0.05);与对照组比较,观察组分娩孕周(核算为天)明显大于对照组,有统计学差异(P<0.05);与对照组相比较,观察组剖宫产率、胎盘早剥发生率率、产后出血及住院天数无统计学差异(P>0.05),见表2—表3。

表2 2组孕妇分娩结局比较(例,%)
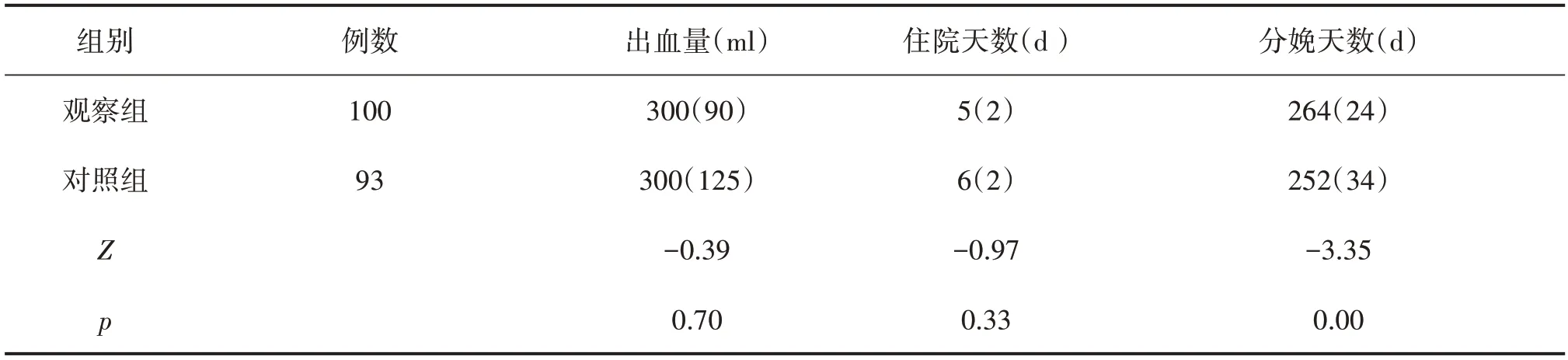
表3 两组孕妇分娩结局比较(M(QR))
2.2 2组新生儿结局分析
与对照组相比,观察组新生儿出生体重与身长明显优于对照组,有统计学差异(P<0.05);与对照组相比,观察组新生儿阿普加评分略高于对照组,但2组无统计学差异(P>0.05),见表4。

表4 2组新生儿出生情况对比(M(QR))
2.3 2组治疗前后血压的变化
治疗前,2组孕妇12周收缩压及舒张压比较,差异无统计学意义(P>0.05)。治疗后2 组孕妇的收缩压及舒张压较对照组明显下降,差异有统计学意义(P<0.05),见表5。

表5 2组治疗前后血压的变化
3 讨论
妊娠期高血压疾病(HDP)为妊娠与高血压并存的一组疾病,是妊娠期特有渐进性的疾病[1],也是产科最常见的并发症之一,一旦发展为子痫前期或子痫后对母儿危害极大。子痫进展迅速,是造成孕产妇死亡的主要原因之一[2]。因此,早期识别并进行相应的干预,预防并减少母胎并发症,改善母胎妊娠结局,一直是产科领域关注的重点及研究的热点。
目前为止,关于子痫前期的病因和发病机制尚未完全明确,有研究表明子痫前期—子痫的发病为多因素、多机制、多通路的综合发病机制,错综复杂,可以逐层渐进,也可以跳跃式进展,其病理生理改变包括免疫不耐受、慢性子宫胎盘缺血、脂蛋白毒性、遗传印迹、滋养细胞凋亡增多、母体对耐受滋养细胞炎性反应过度等[3]。近年来国内外研究进展提出血栓前状态(PTS)又称血液高凝状态(HCS)。该病理状态的发生发展可贯穿在妊娠期高血压疾病的整个过程之中[4]。随后滋养叶细胞继续缺血缺氧,导致滋养细胞对子宫螺旋动脉重铸障碍,胎盘循环血量减少,微循环障碍进一步加重,形成微血栓。在至今仍无法精确预测及治疗此病的背景下,各种筛查及治疗都受到一定的限制[5],而Roberge 等研究发现在妊娠16 周之前开始使用低剂量阿司匹林可以明显降低子痫前期和重度痫前期的风险。
流行病学调查发现孕妇年龄≥35 岁、慢性高血压病史及子痫前期病史、糖尿病、自身免疫疾病等均与子痫前期发生密相切关[6]。
阿司匹林作为一种传统经典药物,是一种具有抗炎和抗血小板特性的环氧化酶抑制剂,在各种疾病的临床治疗中具有重要作用,有研究证明妊娠期小剂量阿司匹林可预防或推迟子痫前期的发生及改善母儿结局,但其机制尚不清楚。现已有大量研究表明阿司匹林对高风险人群可降低其子痫前期的发病率,尤其在胎盘形成之前,且不增加胎盘早剥及产后出血的风险,但正常人群没有预防效果,不推荐常规预防使用。
2019 年ACOG 指南:低剂量阿司匹林预防子痫前期是有效的,建议具有任何一个子痫前期高危因素和一个以上中危因素的孕妇于妊娠12~28 周(最好16 周前)直到分娩,服用低剂量阿司匹林预防子痫前期。一项Cochrane 系统评价指出,使用低剂量阿司匹林可减少17%的子痫前期风险[7]。同样也有研究指出,对不同级别的危险因素的妇女,低剂量阿司匹林预防子痫前期的作用是有限的[8]。
因此,本研究随机收集2017 至2019 年于宁夏人民医院产检且分娩的四类子痫前期高风险孕妇为研究对象,以其分娩结局为研究指标,最终纳入193 例研究对象,以是否于孕12 周开始服用阿司匹林分为:观察组100 例(服用阿司匹林),对照组93例(未服用阿司匹林),为避免混杂因素对实验结果产生偏倚,对观察组与对照组孕妇的年龄、孕次、产次及12 周的基础血压进行统计学分析(P>0.05),无显著性差异,2 组具有可比性。在2 组人群中,观察组的分娩时血压值较对照组分娩时的血压值较低,且组内服药前后血压值也是有统计学差异的,说明服用阿司匹林可控制甚至降低血压;观察组子痫前期发生率为53%,对照组子痫前期发生率为65%,2 组中子痫前期的发生率是有差异的(χ2=7.43,P<0.05);观察组早产发生率40%,对照组为57%,2组早产发生率是有统计学差异的(χ2=5.57,P<0.02);观察组分娩孕周(核算为天)中位数为264 d,对照组分娩孕周(核算为天)中位数为252天,2组分娩孕周(核算为天)是有统计学差异的(P<0.05);而观察组剖宫产率83%,对照组剖宫产率为89%,2 组剖宫产率无统计学差异(χ2=1.56,P>0.05);观察组胎盘早剥率为4%,对照组胎盘早剥率为5%,2 组胎盘早剥率无统计学差异(χ2=0.01,P>0.05);2 组新生儿分娩结局分析:2 组新生儿出生体重有统计学差异(P=0.01,P<0.05),2 组新生儿身长有统计学差异(P=0.001,P<0.05),2组新生儿阿普加评分有统计学差异(P=0.002,P<0.05)由此可以看出,服用阿司匹林可明显改善新生儿分娩结局。
综上所述,低剂量阿司匹林可预防子痫前期的发生、发展及复发[9],可以延长孕周、逆转不良妊娠结局,其都基于改善血栓前状态,抗血小板聚集及抗炎。这为我们研究子痫前期的发病机制提供了重要参考依据。

