栓塞治疗颅内前循环破裂动脉瘤的预后影响因素分析
李超,胡承俊,李强
海南医学院第二附属医院神经外科,海南海口 570100
前循环是颅内动脉瘤发生的常见部位,该部位的颅内动脉瘤的发生率超过85%[1]。颅内动脉瘤的治疗主要有开颅手术和血管内治疗两种方式,2002年国际蛛网膜下腔出血动脉瘤实试验(ISAT)结果发现,血管内治疗与开颅手术相比有较低的残死率,可改善预后,因此,血管内治疗成为颅内动脉瘤的主要治疗方式[2]。研究发现,高血压病史、Hunt-Hess分级、Fisher分级及颅内动脉瘤部位、大小与前循环破裂动脉瘤栓塞术预后密切相关[3]。然而,上述因素是否是影响海南地区血管内治疗前循环破裂动脉瘤预后的危险因素并不明了。本文以我院近年来收治的颅内前循环破裂动脉瘤患者为研究对象,分析影响颅内前循环破裂动脉瘤栓塞术预后的相关因素,以提高血管内治疗动脉瘤的疗效。
1 资料与方法
1.1 一般资料回顾性分析海南医学院第二附属医院神经外科2016年6月至2019年6月收治的107例颅内前循环破裂动脉瘤患者的临床和动脉瘤影像学资料。纳入标准:(1)CT显示蛛网膜下腔出血,经CTA和DSA诊断,证实为颅内前循环破裂动脉瘤;(2)动脉瘤栓塞治疗均由同一术者完成;(3)临床资料及术后随访资料完整;(4)所有患者均有海南生活20年以上长期居住史。排除标准:(1)复发颅内动脉瘤;(2)未破裂颅内动脉瘤;(3)伴随海绵状血管瘤、脑血管畸形及烟雾病等脑血管方面疾病;(4)结缔组织疾病相关性动脉瘤、创伤性动脉瘤;(5)多发动脉瘤中责任动脉瘤不明确。107例(动脉瘤116枚)患者中男性42例,女性65例;60岁以下60例,60岁以上42例;吸烟史31例;饮酒史14例;高血压病史44例。据术前Hunt-Hess分级,低分级(Ⅰ~Ⅱ级)64例,高分级(Ⅲ~Ⅴ级)43例;术前改良Fisher分级,低分级69例(1~2级),高分级38例(3~4级);24 h内手术45例。主要并发症包括缺血性脑梗塞、动脉瘤再破裂出血及脑积水。
1.2 栓塞方法所有患者均采用全身麻醉,完成常规造影后,根据患者颅内动脉瘤瘤颈大小及动脉瘤的瘤/体比情况分别采用单纯弹簧圈栓塞、支架辅助弹簧圈栓塞或双微导管技术栓塞。术后使用补液、扩容、尼莫地平预防血管痉挛等对症治疗。对于行支架辅助动脉瘤栓塞患者,术后常规使用阿司匹林联合氯吡格雷抗血小板聚集治疗。
1.3 观察指标包括性别、年龄、高血压病史、饮酒史、吸烟史、术前Hunt-Hess分级、改良Fisher分级、手术时机、栓塞手术方式、动脉瘤再破裂出血、缺血性脑梗塞、脑积水等以及颅内动脉瘤的部位、形态、大小、数量和术后即刻栓塞程度。
1.4 随访方法所有患者术后随访6个月并根据格拉斯哥预后评分(GOS评分)得分进行分组[7],1~3分属于预后不良组;4~5分属于预后良好组。107例均为门诊或住院随访。
1.5 统计学方法应用SPSS26.0软件进行数据统计分析。计数资料比较采用χ2检验,采用多因素二元Logistic回归分析影响动脉瘤介入栓塞术预后独立危险因素。检验水准α=0.05,以P<0.05为差异有统计学意义。
2 结果
2.1 治疗及随访情况107例患者中单纯弹簧圈栓塞患者(图1)90例,占84.11%,支架辅助弹簧圈栓塞患者(图2)15例,占14.02%,双微导管技术栓塞(图3)2例,占1.87%;单发动脉瘤98例,占91.59%,多发动脉瘤9例,占8.41%;窄颈动脉瘤87例,占81.31%,宽颈20例,占18.69%;术后并发症发生率为20.56%(缺血性脑梗塞11例,动脉瘤再破裂出血2例,脑积水7例);致密栓塞患者58例,占54.21%,非致密栓塞49例,占45.79%。非致密栓塞中瘤颈残留28例,占26.17%,部分栓塞21例,占19.63%。GOS评分预后不良组患者33例,占30.84%,GOS评分预后良好组患者74例,占69.16%。
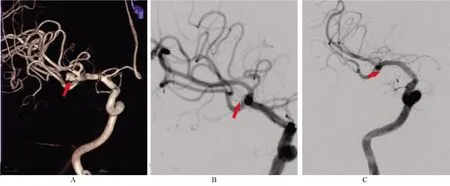
图1 患者,男性,48岁,右侧大脑中动脉瘤行单纯弹簧圈栓塞
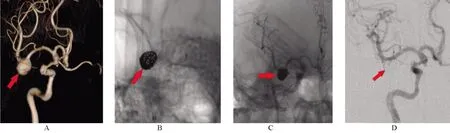
图2 患者,男性,56岁,右侧大脑中动脉瘤行支架辅助弹簧圈栓塞

图3 患者,女性,61岁,左侧大脑中动脉瘤行双微导管技术栓塞
2.2 两组患者的临床资料比较预后良好组和预后不良组患者的高血压病史、术前改良Fisher分级、Hunt-Hess分级以及并发症比较差异均有统计学意义(P<0.05),但两组患者的年龄、性别、饮酒史、吸烟史及颅内动脉瘤的形态、大小、数量、部位和术后即刻栓塞程度等因素比较差异均无统计学意义(P>0.05),见表1。
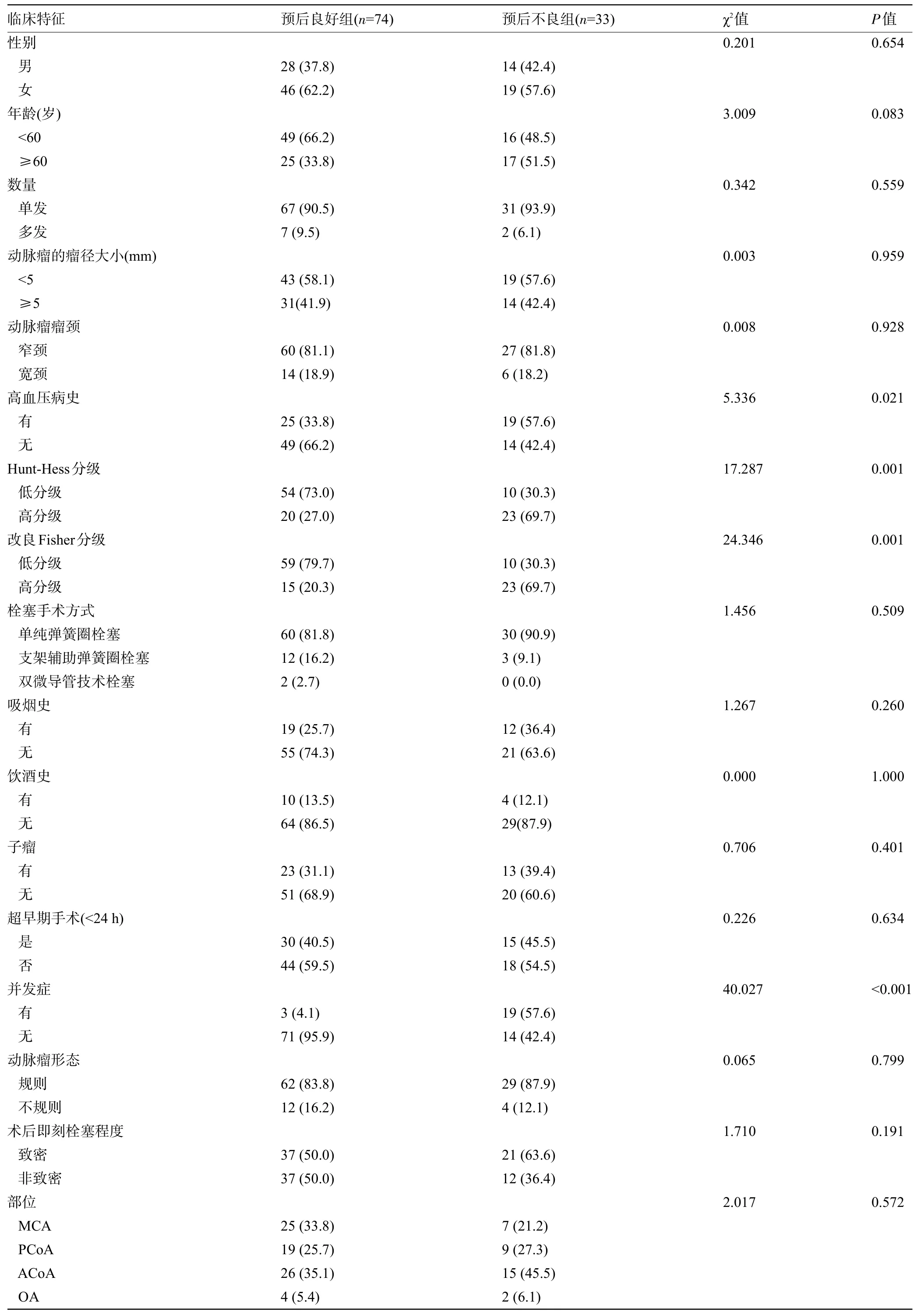
表1 两组患者的临床资料比较[例(%)]
2.3 影响栓塞术后患者预后的因素以患者是否预后不良为因变量(是=1,否=0),将高血压病史、改良Fisher分级、Hunt-Hess分级以及术后缺血性脑梗塞、脑积水等并发症视为自变量,建立二元Logistic回归分析。多因素分析结果显示,改良Fisher分级与术后缺血性脑梗塞、脑积水等并发症是影响患者预后不良的独立危险因素(P<0.05),见表2。

表2 栓塞治疗前循环破裂动脉瘤术预后不良因素的二元Logistic回归分析
3 讨论
颅内动脉瘤破裂出血具有病情进展迅速、致残及致死率高的特点,动脉瘤破裂出血易导致蛛网膜下腔出血,尽管大多数患者行栓塞术预后较好,但致残率及死亡率仍然很高。2013年我国颅内动脉瘤介入栓塞治疗共识里建议:对于既可以行开颅夹闭又可行栓塞治疗的动脉瘤患者,推荐行栓塞治疗;若患者以蛛网膜下腔出血入院,动脉瘤直径<5 mm,伴有子瘤、多发,预期寿命>10年优先考虑行栓塞治疗[10]。因此,血管内介入栓塞治疗前循环动脉瘤预后的危险因素值得深入研究。
ZHENG等[11]研究发现,动脉瘤性蛛网膜下腔出血的出血量与高血压严重程度有关,这可能与长期高血压会对动脉壁造成损伤有关。QIAN[12]研究结果表明:控制欠佳的高血压患者,血流对动脉瘤冲击较大,动脉瘤破裂的概率更大。然而有学者指出,蛛网膜下腔出血中高血压能够有效缓解脑血管痉挛,其他因素刺激引起患者血压升高对预后无任何影响[13]。CAI等[14]发现,将血压控制在120~140 mmHg(1 mmHg=0.133 kPa)可有效改善前循环破裂动脉瘤合并高血压患者的预后。但本研究发现,高血压病史不是影响栓塞术后预后不良的独立危险因素(P>0.05)。与上述研究结论不一致,这可能与我们研究中样本数量相对较少有关,后续的研究中尚需更多的病例对本结论进行验证。
FIEHLER等[15]研究结果认为,宽颈动脉瘤术后发生不良预后的风险是非宽颈动脉瘤的三倍。宽颈动脉瘤在术后即刻血管造影和定期的随访血管造影中不完全闭塞率明显升高,但再次复发的可能性更大。本文结果显示,预后不良率在预后良好组与预后不良组间比较差异无统计学意义,动脉瘤瘤颈宽度不是影响栓塞术后预后不良的因素(P>0.05),与上述研究结果存在差异。这得益于介入技术及新型材料的提升,解决了动脉瘤瘤颈过宽引起弹簧圈“逃逸”的问题,使得宽颈动脉瘤有较好的治疗效果。
越来越多的研究支持改良Fisher分级和预后间具有直接相关性,分级越高,脑血管痉挛风险越高,预后越差。本研究中,预后良好组与预后不良组间的预后不良率具有显著差异。经多因素回归分析显示:改良Fisher分级为影响栓塞术预后的独立危险因素(P=0.01,OR=5.783),与低分级患者相比,高分级患者更容易出现预后不良,后者是前者的5.783倍。高分级患者发生脑梗塞及脑积水的风险更高,这可能是造成栓塞治疗术预后差的原因。基于此,对术前筛查改良Fisher分级较高预后不良高风险患者,制定合理的治疗方案并积极防治,可改善患者的预后。
术前Hunt-Hess分级作为判断患者意识严重程度的指标,可准确评估蛛网膜下腔出血患者预后,对选择合适的治疗方案有一定的指导价值。研究发现,Hunt-Hess低分级患者经栓塞治疗可获得更好的效果,分级越高,术后患者的预后会越差[16]。本研究发现,术前Hunt-Hess分级在预后良好组与预后不良组之间的预后不良率有显著差异,与上述研究结果一致。
动脉瘤栓塞术后缺血性脑梗塞发生率为20~40%,术前Hunt-Hess分级和改良Fisher分级越高,患者的脑血管痉挛越严重,导致颅内供血区血流量减少,造成术后迟发性脑缺血,若不及时有效的处理则发展成脑疝引起患者死亡。研究发现,术后急性脑积水发病率为15%~87%,大多数患者能够在短期内病情改善,30%~40%的患者演变为慢性脑积水则预后较差[17]。本研究中:预后良好组与预后不良组间的预后不良率差别显著,经多因素回归分析显示:术后缺血性脑梗塞、脑积水等并发症是影响颅内前循环破裂动脉瘤栓塞术预后的独立危险因素(P<0.05),并且伴有并发症患者发生预后不良率是无并发症患者的27.611倍。因此,术后积极控制脑血管痉挛、尽早行腰椎穿刺术等措施来防治并发症对改善动脉瘤栓塞术预后有重要作用。
综上所述,术前改良Fisher分级3~4级及动脉瘤再破裂出血、缺血性脑梗塞、脑积水等并发症均是热带地区前循环破裂动脉瘤栓塞术后患者预后不良的独立危险因素,但是由于本研究病例数量相对较少,随访时间较短,尚需更多的病例及更长的随访时间验证本研究的可靠性。

