术中回收式自体输血对剖宫产术产后出血患者预后的影响
罗艳丽 冉雪莲 黄燕娟 卢可健 黄建春
剖宫产胎儿娩出后出血量大于1 000 mL,称为产后出血,严重产后出血的发生率为0.62~0.93%[1],在我国是产妇死亡的主要病因[2]。产后出血往往凶猛,数分钟的失血即可达到数千毫升,给产妇生命安全造成巨大威胁。术中回收式自体输血是指利用血液回收装置,将患者手术失血进行回收、抗凝和洗涤,得到的红细胞回输给患者,在骨科、心胸血管等外科手术是一个成熟的技术,但是用于剖宫产手术,因顾虑回收血液中含有羊水成分可能引起羊水栓塞等风险,该技术在我国是慎用。剖宫产后出血使用回收式自体输血可将术中出血进行回收并迅速回输,尤其在血源紧张情况下,节约宝贵血液,为抢救赢得时间,在产科领域应用有独特的优势而成为研究热点。本研究观察剖宫产后出血患者使用术中回收式自体输血,并与传统的异体输血相比,比较术中及术后同种异体血制品输注率和输注量、术后死亡率和严重并发症(羊水栓塞、肺栓塞、急性呼吸窘迫综合征等)发生率、术后血红蛋白浓度、ICU入住率和停留时间、住院时间等指标,为临床提供佐证。
1 资料与方法
1.1 一般资料
前瞻性研究,观察广西医科大学第三附属医院2016年9月—2022年4月,剖宫产术产后出血实施输血治疗患者133例,采用随机数字表法分为两组,试验组(69例)和对照组(64例)。试验组实施术中回收式自体输血,对照组常规输异体红细胞。纳入标准:预计失血量超过1 000 mL或者血红蛋白<100 g/L,需要输红细胞治疗。排除标准:(1)Rh阴性血型产妇;(2)术前血小板<50×109/L;(3)合并严重血液系统疾病;(4)术前接受过抗凝治疗;(5)合并自身免疫性疾病/急性脂肪肝/溶血-肝脏转氨酶增高-血小板减少综合征。两组的体质量指数、美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级、孕次、产次、孕周、术前非妊娠的主要诊断和合并疾病等筛选期特征比较差异无统计学意义(P>0.05),试验组患者年龄较大,差异有统计学意义(P<0.05),见表1。本研究已取得广西医科大学第三附属医院医学伦理委员会批准,患者签署知情同意书。

表1 (续)
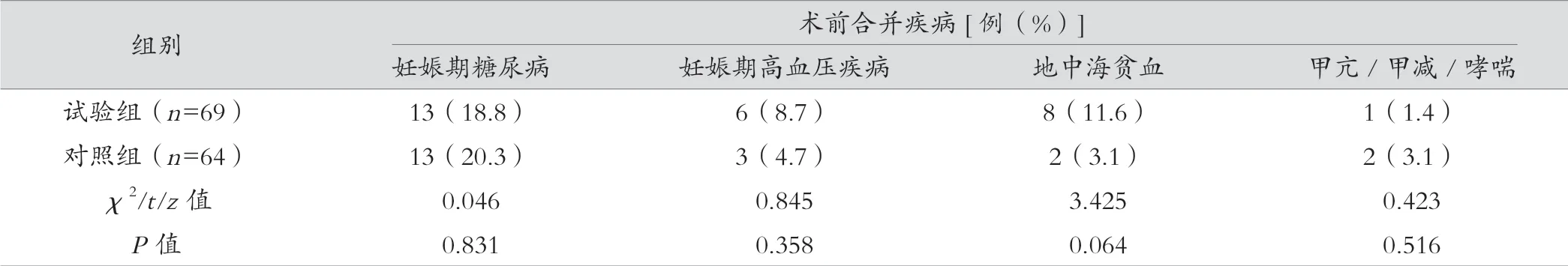
表1 (续)

表1 两组患者筛选期特征的比较
1.2 麻醉管理和止血措施
麻醉方法为蛛网膜下隙联合硬膜外隙阻滞或全身麻醉,椎管内阻滞穿刺点为L3~4或者L2~3,局麻药用0.5%布比卡因或0.5%罗哌卡因,控制阻滞平面T4以下。全身麻醉主要药物:丙泊酚、瑞芬太尼、舒芬太尼、顺阿曲库铵。飞利浦IntelliVue多参数监护仪MP30(飞利浦,德国)监测心电、血压、呼吸、SpO2等。根据手术失血量、血流动力学参数等进行血容量管理。胎儿娩出后根据产妇出血情况灵活采取如下综合止血措施:止血带捆扎子宫下段、子宫腔纱布填塞、双侧髂内动脉球囊阻断、双侧子宫动脉结扎,必要时子宫切除术等。
1.3 输血管理
使用自体血液回收机(自体-3000P型血液回收机,中国北京京精)对术野失血回收,两套吸引装置分别吸引羊水或血液,胎儿娩出并分离胎盘后采用单独的专用吸引管道回收术野出血,吸引负压0.02~0.04 MPa,用配套的双腔吸引管道将混有肝素抗凝剂(肝素12 500 U加入500 mL生理盐水)的术野出血回收至储血罐,每100 mL血液用肝素200 U抗凝,当回收血达到一定量时,送至离心罐进行离心洗涤后以泵入血液回收袋方便回输给患者。通常洗涤300 mL红细胞需要用生理盐水1 000 mL。自体血回输时使用一次性血液过滤器(美国 Haemonetics Corporation SQ40S)。异体血输注指征:(1)红细胞:Hb<80 g/L(试验组需完成自体输血后)。(2)凝血成分:出血量超过2 500 mL或者伤口渗血不止,酌情输注血浆、冷沉淀、血小板、纤维蛋白原等。
1.4 随访
术后42 d随访,了解产妇术后恢复情况。
1.5 观察指标
严重并发症如羊水栓塞、败血症、急性呼吸窘迫综合征、弥散性血管内凝血(disseminated intravascular coagulation,DIC)、肺栓塞等发生率,手术失血量,输自体血量,输异体红细胞、血浆、冷沉淀、血小板的比例和输注血量、术后24 h和出院的血红蛋白水平、输血相关不良反应、手术伤口愈合等级、ICU入住率及停留时间、住院时间及术后住院时间等。
1.6 统计学处理
采用SPSS 22.0软件进行统计学分析。正态分布的计量资料以(±s)表示,多组比较采用方差分析,两两比较采用t检验,非正态分布的计量资料以M(P25,P75)表示,以P<0.05为差异有统计学意义。
2 结果
2.1 两组手术种类、输血管理、Hb值等比较
两组手术种类、失血量、输冷沉淀和血小板的比例及输注量、术中补液总量等比较,差异无统计学意义(P>0.05)。试验组自体输血量为500(325,800)mL(浓缩),与对照组相比,试验组术前Hb值较低,差异有统计学意义(P<0.05),输异体红细胞及血浆的比例和输注量均较少,差异有统计学意义(P<0.05),术后24 h和出院的Hb值差异无统计学意义(P>0.05)。试验组实施椎管内麻醉比例较高,差异有统计学意义(P<0.05)。见表2。

表2 (续)
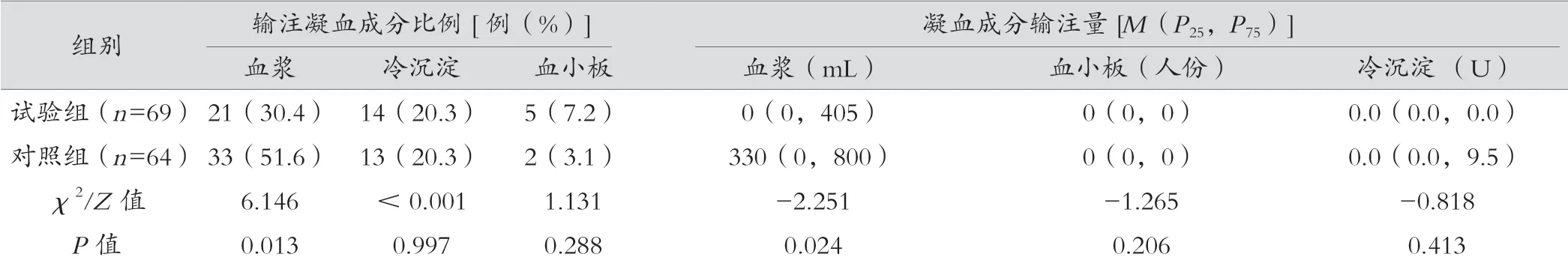
表2 (续)
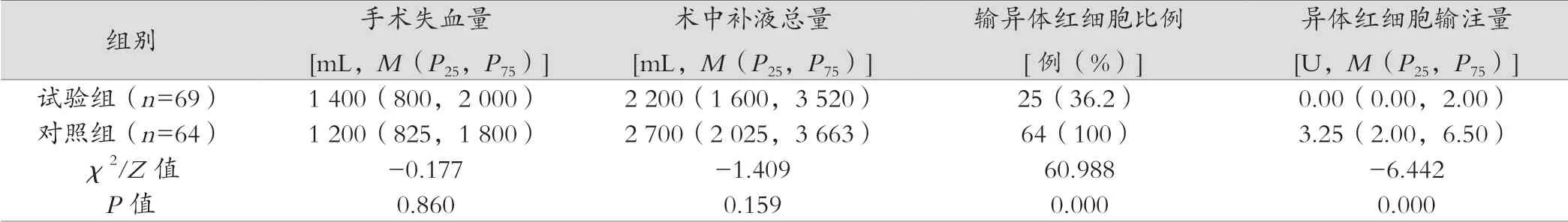
表2 (续)

表2 两组患者围术期手术与输血、Hb值
2.2 两组术后严重并发症发生率和预后的比较
两组均无羊水栓塞等严重并发症,输血相关不良反应、DIC、感染、伤口愈合不良、产妇ICU入住率和停留天数、术后住院天数及住院天数等比较,差异无统计学意义(P>0.05),术后42 d随访,产妇术后恢复基本正常,见表3。

表3 (续)

表3 两组患者术中术后严重并发症发生率和术后恢复情况
3 讨论
针对剖宫产患者产后出血的各种止血措施包括手术常规方法和动脉球囊阻断血管封堵术,但因子宫供血血管网丰富,依旧存在出血较多,需要输血治疗和切除子宫的情况[3-5]。凶险型前置胎盘伴出血和胎盘早剥等往往属于分秒必争的紧急手术,而实施介入血管封堵术需要一定时间,且有并发下肢缺血坏死等栓塞风险,另外需要借助X线引导定位等,临床应用有限,本研究实施动脉球囊阻断术的比例较低约为5%。
输血治疗是产后出血重要治疗措施之一,目前血源紧张,我国手术数量增长幅度维持10%左右[6]。根据中国卫健委发布数据,2018—2020年,我国采血量每年增长率为-0.5%~6.2%[7-8],低于手术增长率,存在血源紧张形势。术中回收式自体输血是一种成熟的血液保护措施,不仅可以减少异体输血,与异体输血相比,优势包括:(1)自体血的红细胞活力高,质量较好[9];(2)异体输血抑制受体免疫功能,减少异体输血,有利于保护机体的免疫功能[10];(3)自体血的质量优于库存血,减轻机体应激反应[11]和炎症反应[12-13]等;(4)自体血回输可迅速、及时的为抢救患者提供新鲜高质量血液,提高抢救成功率。术中回收式自体输血用于剖宫产术患者,顾虑回收血液中混有羊水成分,有引起羊水栓塞的风险性,其安全性需要更多临床研究结果支持。
本研究结果显示,首先两组均无羊水栓塞、肺栓塞、急性呼吸窘迫综合征等严重并发症发生,各有2例术前和术中出现弥散性血管内凝血(disseminated intravascular coagulation,DIC),对照组发生1例输血相关不良反应(过敏),差异无统计学意义,说明术中回收式自体输血是安全的,目前国内已经有超过一千例安全应用的报道[14-15]。其次是有效性,本研究试验组患者的术前血红蛋白水平低于对照组,但输异体红细胞及血浆的比例和输注量均明显少于对照组,两组术后24 h和出院的Hb值差异无统计学意义(P>0.05),说明术中回收式自体输血是有效的,对提升血红蛋白水平的效果更优。另外,试验组的年龄大于对照组,而高龄妊娠发生妊娠期疾病如妊娠期糖尿病、妊娠期高血压病、凶险型前置胎盘等明显高,发生手术相关并发症的风险性较大[1]。试验组在年龄较大较高妊娠风险背景下,各种并发症发生率、ICU入住率和停留天数、术后住院天数及住院天数等愈后康复指标与对照组比差异无统计学意义(P>0.05),表明采用自体输血方案更有利于患者术后康复。相关研究课题分析自体与异体的输血病例,自体输血可减少异体红血需求,袁瑞雪等[16]报道产科自体输血患者术后进食、下床活动、体能恢复的时间明显缩短。Kejian等[17]报告自体输血可以减轻患者手术后并发症严重程度,有利于患者术后康复[18]。
本研究缺陷是研究样本量较少,试验组可能改善更多预后指标如ICU入住率和停留天数、术后住院天数及住院天数等优势没能体现,有待后续继续开展大样本量研究。
综上所述,术中回收式自体输血用于剖宫产患者是安全有效的,可节约血液资源,缓解血源紧张,为有大出血风险的产妇提供新的输血管理方案。

