股骨转子间骨折治疗中的“张力-压力平衡重建”理论及其应用
王 欣
同济大学附属同济医院骨科,上海 200065
股骨转子间骨折的发生率约占髋部骨折的45%以上,严重危害老年人的生命及生活质量。为减少因长期卧床而产生的并发症,对身体条件能够耐受者优选手术治疗,已成为临床医生的共识[1-3]。随着对股骨转子间骨折研究不断深入,以动力髋螺钉系统和髓内钉为代表的内固定器械,经过数代产品的不断更新,内固定的理念越来越完善,临床效果渐趋理想,但还是有不少并发症和固定失败的报道[4-7]。影响股骨转子间骨折术后疗效的主要因素在于能否有效维持骨折端的稳定性。近年来关于股骨转子间骨折内固定的研究有很多,笔者总结各方面的经验,提出股骨转子间骨折内固定应遵循“张力-压力平衡重建”的理论,且在该理论指导下,陆续改良设计的系列“张力-压力平衡重建型”股骨近端髓内钉更加符合股骨近端的生物力学特征,可为股骨转子间骨折提供新的治疗理念和内固定设计思路,希望能克服现有内固定器械的缺陷,获得更好的临床疗效。
1 股骨近端骨小梁分布特征与力学性能
股骨近端连接着骨盆与股骨干,承载了负重和髋关节活动的双重作用。由于股骨近端存在颈干角和前倾角,其力学结构复杂,在生理载荷下的受力是压应力、张应力和剪切力的复合。有学者提出Trajectorial 系统理论,即当外力作用于有弹力的机体时,机体内部可产生两个主要方向的应力,在其中一个方向上产生最大压应力时,在另一个方向上就会产生最大张应力,并且跨度越大,这种效应越明显[8]。股骨近端的受力情况恰好能用这一理论来解释,是一种张应力与压应力的平衡状态,共同维持着股骨近端向内、向前凸出于骨干,缺少骨干支撑的这种特殊形态。
在股骨近端的骨组织内,有相互交织成网状致密板层排列的结构,被称为骨小梁。它们有序分布,具有独特的空间构型和不同的作用特点,按照其所在位置与走向可分为压力性骨小梁和张力性骨小梁两大类,并进一步可细分为主压力骨小梁、次压力骨小梁、主张力骨小梁、次张力骨小梁和大转子骨小梁,共五组[9]。关于骨小梁空间构型的形成原因及其与股骨近端稳定关系有很多研究,其中最经典的是Wolff定律。
从冠状切面看,主张力性骨小梁从大转子的外侧边缘向内上方向,呈弧形紧贴股骨颈上部皮质,止于股骨头内部,形成类似于“拱”的结构。当弯距在保持不变的情况下,“拱”能将负重时纵向的荷载转化为水平方向的推力。从俯视角度看,无数的张力性骨小梁在股骨颈的中段上部形成了凸向上的“穹”状结构,“穹”能迅速将受到的压力向四周分散开来,具有更好的抗压性能,因此能承受数倍于人体体重的压力,如同很薄的鸡蛋壳却能承受较大的压力而不破碎。主压力性骨小梁接近垂直方向,呈扇形分布,从股骨头的内侧皮质延伸到股骨颈,是股骨头承受重力载荷而形成的,主压力性骨小梁与主张力性骨小梁相互交叉融合,以及次压力骨小梁与主张力骨小梁之间相互融合,形成类似于“桁架”结构,可以稳定“拱”和“穹”,进一步增强股骨近端承重抗压的能力。张力性骨小梁与压力性骨小梁之间相互构成的这些复杂结构,共同维持着股骨近端的形态,是维持股骨近端生物力学特性和解剖结构的重要因素(图1)。
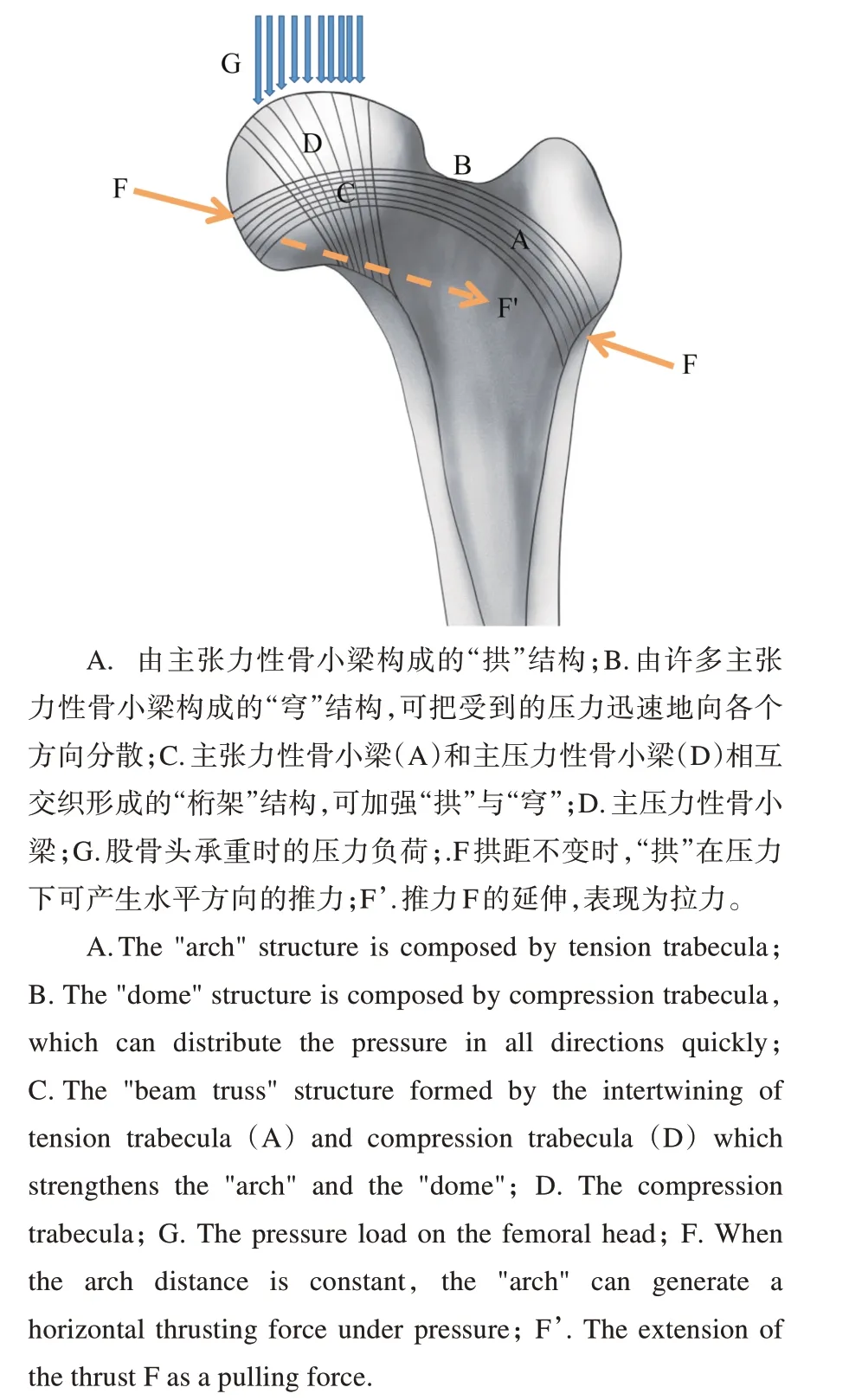
图1 股骨近端主张力性骨小梁和主压力性骨小梁分布示意图Fig.1 Diagram of the distribution of tension trabecula and compression trabecula in the proximal femur
马信龙等[10]曾对股骨近端骨小梁的生物力学特征进行过研究,发现骨小梁的拉伸性能和压缩性能在主张力小梁方向与主压力小梁方向有很大区别,具有各向异性,在股骨颈部位主要承受张应力,在Ward三角区主要承受压应力。Johannesdottir等[11]对400 余例老年人股骨颈CT 图像进行测量后认为,张力骨小梁是抵御骨折的重要因素。2004 年Gotfrid[12]指出股骨近端外侧壁的完整性可决定股骨转子间骨折的预后,这一观点已被普遍接受。而外侧壁主要分布的是张力性骨小梁,因此可见张力性骨小梁对维持骨折的稳定应该有着重要作用。虽然外侧壁对骨折预后的作用已得到普遍认可,但是张力性骨小梁是否需要重建的理念却未得到临床医生们的重视,也尚无学者提出相应的观点。
2 内侧柱的皮质支撑
1980 年 Jensen 等[13]报道提出内侧骨皮质的重要性,强调头颈骨块内侧皮质与股骨干皮质的对位和相互接触抵着,才能起到稳定的作用。张世民等[2,14]通过研究指出,在不稳定型股骨转子间骨折中,获得前内侧面皮质的良好支撑是重建骨折稳定性的关键因素,可以减少内固定术后的失败率。近年来,内侧皮质支撑复位的理念逐渐得到认可,骨折断端的前内侧皮质支撑已成为检验术中复位质量的评价标准之一。可见对于不稳定骨折,内侧皮质支撑对内固定的稳定(保护内固定)有重要作用,同时骨折愈合也需要依靠内侧皮质的良好支撑,才能减少并发症。因此恢复内侧骨皮质相互抵着是骨折复位和内固定治疗的目标。Evans 等[15]认为,包含小转子的后内侧骨折块是决定骨折稳定性的关键因素,后内侧骨块移位越大,骨折块越粉碎,骨折越不稳定。但是后内侧小转子骨块手术显露复位困难,操作创伤大,并不易于固定。随着内固定器械的发展,内固定器械的固定理念,已不再强调对后内侧小转子骨块的复位,而是依靠内固定器械自身的强度来抵消小转子移位带来的生物力学和稳定性的影响。因此,也有不少作者认为小转子对股骨转子间骨折髓内钉固定的效果无显著影响。但是,我们认为小转子骨块的大小决定了内侧柱可获得有效支撑皮质的宽度与角度,是影响骨折复位后稳定性的重要因素[16]。当小转子完整时,内侧柱对头颈骨块能提供良好的皮质支撑;当小转子劈裂时,骨块越大,向远端劈裂越长,内侧柱可提供有效支撑的皮质越少,骨折越不稳定。当小转子劈裂,内侧柱的骨折线由前上斜向后下,若患者过早负重,头颈骨块的内侧皮质受到斜向后下方的剪切应力,且失去小转子骨块对其阻挡作用,加重向内后下方滑动移位的趋势,同时头颈骨块与头钉之间可发生旋转,导致内固定松动,继而加重移位,发生髋内翻、股骨头切割等并发症。
2012 年 Gotfried[17]提出“非解剖皮质支撑复位”的概念。张世民等[18]也建议股骨转子间骨折应达到前内侧皮质正性支撑复位,即在正位片上,头颈骨块内侧皮质居于干部皮质内上方约1个皮质的厚度(4~5 mm)之内。有助于皮质抵住,保持股骨头颈轻度外翻,可以有效防止出现髋内翻畸形。但是,Dendorfer[19]等曾研究发现:当松质骨承受离轴载荷时,其疲劳寿命明显减少。如骨折未达到解剖复位时,压力小梁与压应力方向就会不一致,负重时,在载荷方向上的压力小梁压缩弹性模量、强度等性能明显变小,不能完全适应负重需要,骨折复位质量越差,应力因素改变越大,内固定失效率越高。而非解剖皮质支撑复位会导致压力小梁方向发生改变,压力小梁的力学性能也会明显减小。因此对于“非解剖皮质支撑复位”的理论仍然存有一定争议,大多数临床医生仍希望获得良好的内侧皮质解剖对位。因此维持骨折复位完全依靠内侧皮质和内固定的支撑作用,一旦支撑丢失就会导致内固定失败。
3 “张力-压力平衡重建”理论的提出
前内侧皮质良好的对位支撑也并非绝对稳定可靠,只是在对抗内翻应力的方面具有较好的作用。目前常用的股骨近端髓内钉(PFNA/Gamma 钉)为单枚头钉系统,无法很好地控制头颈骨块与头钉之间的旋转。由于这种旋转不稳定存在,负重后可能导致内侧皮质支撑丢失。缺少理想的内侧皮质支撑,髓内钉的头钉与主钉之间便会出现上下“微摆动”,会加重头钉在股骨头颈内松动,甚至导致主钉断裂。可见,旋转不稳定与内侧皮质支撑缺失互为因果,又能互相影响加重。目前常用的股骨近端髓内钉固定系统主要是增强抗内翻应力作用而设计,用粗大的头钉支撑头颈骨块,重建股骨近端压力性骨小梁的作用。但是股骨近端的解剖形态是由张力性骨小梁和压力性骨小梁共同维持,这些内固定系统都忽略了张力性骨小梁的重要作用,可见仅重建压力性骨小梁支撑作用的内固定系统并不是完善的。在缺少张力辅助维持的作用下,仅依靠压力性支撑难以维持骨折端的稳定性,尤其对于股骨近端粉碎性骨折、内侧皮质支撑缺失性骨折、外侧壁危险性骨折、以及外侧壁破裂性的股骨转子间骨折,仅获得良好的支撑(包括螺钉支撑和皮质支撑),在强大的内翻应力的作用下仍可以导致内固定失败。因此我们认为,优秀的股骨近端内固定系统应在能提供强大压力支撑的基础上还需要融入张力性骨小梁重建的结构,使张力⁃压力达到新平衡,才能更好地维持股骨近端的特殊形态。股骨近端与工地上常用的塔吊有相类似的外形结构,如果塔吊仅依靠粗大的吊臂,没有张力结构的辅助,并不能承担太多的重量,在吊臂上方有了张力缆绳结构的辅助,才能承受更大的重量。
前文中已述,在股骨头颈中,主张力性骨小梁在股骨头颈内形成“拱”的结构,在弯距保持不变的情况下,“拱”能将纵向荷载转化为部分水平向的推力,使得股骨头颈能承受更大的压力,具有更好的抗压性。因此,在内固定中,如果能增加与“拱”的推力方向一致的力作用于股骨头上,模拟恢复主张力性骨小梁“拱”的作用,可向外侧牵拉股骨头颈,使股骨头颈骨块受到外翻应力,同时可以降低维持骨折端对内侧皮质支撑的依赖程度,理论上应具有更好的抗内翻作用。在这种固定理念基础上,我们设计了“张力⁃压力平衡重建”型股骨近端髓内钉。在原有的股骨近端髓内钉基础上,融入了张力结构。当头钉与骨界面之间出现松动,支撑力下降时,更需要张力性的结构进行补偿,发挥更好的抗内翻作用。
4 “张力⁃压力平衡重建”理论对股骨转子间骨折内固定的认识
综上所述,用“张力⁃压力平衡重建”理论能更好地解释现有内固定系统的不足之处。对于不稳定性股骨转子间骨折内固定失败的主要原因并非皮质支撑、头钉位置、头钉形态、外侧壁破裂等因素,而是现有的内固定系统无法实现股骨近端的“张力-压力平衡重建”,不足以对抗负重后股骨头承受的强大内翻应力。重建股骨近端的张力结构,与支撑结构共同发挥作用,理论上可以更好地维持骨折端的稳定性,降低骨折对内侧皮质和头钉支撑的依赖性。
其次,张力牵拉结构与压力支撑结构相交汇处,为新的张力与压力平衡点,应位于股骨头旋转中心,才能实现更好的承重效果。张力结构与压力支撑结构之间可形成多面三角体结构,具有更好地抗旋转作用,防止股骨头颈骨块与头钉之间发生旋转。能实现“拱”、“穹”、“桁”三结构的统一。
再次,对外侧壁破裂的股骨转子间骨折用髓内钉治疗,外侧壁也能自行愈合,可见髓内钉能起到部分替代外侧壁的作用。其粗大的主钉近端能阻挡头颈骨块向外侧移动,在一定程度上维持了张力性骨小梁的“拱”距不变,能产生水平方向上的推力,部分恢复了张力性骨小梁的作用。但这种张力作用的恢复并不完整,一旦负重后,在剪切力的作用下,内侧皮质支撑可能丢失,头钉与头颈骨块之间发生旋转不稳定和松动,出现髋内翻畸形,那么张力小梁的“拱”距就会发生改变,导致这种张力作用减小或消失,内固定将会失败。由此可见,张力对维持股骨转子间骨折的稳定性有着重要作用。治疗股骨转子间骨折不仅仅需要恢复压力性支撑重建,更应该恢复张力结构,使张力⁃压力能够达到平衡重建,才能更好地维持骨折端的稳定,降低内固定并发症。
因此,笔者认为这样才是理想的,更符合股骨近端生物力学特性的内固定系统。在张力⁃压力平衡重建的理论指导下,曾改良设计了股骨近端三角髓内钉(专利号:ZL201120254582.8),引入了钉中钉技术,结合了传统髓内钉和动力髁螺钉(DCS)的优势(外侧壁损伤型骨折可用DCS 进行固定),通过增加1枚95°方向的拉力螺钉,使股骨头受到向外侧的拉力,维持股骨头颈骨块外翻的作用,相互交叉的三钉在股骨近端形成具有高度稳定性的三角形结构,增强了抗内翻和抗旋转稳定性,同时可减少头钉与主钉之间的上下“微摆动”。这一改良设计的结果恰与国内多位知名学者不谋而合,但在理念上却又异曲同工,殊途同归[20-22]。但在后续研究中我们发现这种特殊的钉中钉结构具有一定的局限性:(1)对辅助工具的要求高,稍有偏差就会导致钉中钉植入困难;(2)在有限元模拟力学研究中发现在两头钉交汇处应力最为集中(图2),如果该部位发生断钉,内固定将无法取出,对可能发生的翻修手术造成灾难性的后果;(3)它是一种静态稳定结构,骨折端出现骨吸收后,留下的间隙可能会导致骨折延迟愈合或者不愈合。鉴于上述不足,我们对其进一 步 改 良(图 3;专 利 号 :ZL202021100883.0,ZL202120035486.8,ZL202122977294.1),通过植入锚钉-钛缆复合的张力拉索结构来重建张力性骨小梁的拉力作用,通过张力索可对股骨头施加向外的预拉力,类似于塔吊吊臂上方的辅助钢缆结构,通过这样的结构可实现股骨头承重能力的增强,预拉力可维持股骨头颈处于轻度外翻的状态,降低对内侧骨皮质支撑和头钉支撑的依赖作用。此外,张力索与头钉在股骨头旋转中心附近交汇,该交汇点位于下肢的负重力线轴上,具有更好的承重性能;张力索与头钉之间形成多平面的三角体结构,可增强抗旋转稳定。
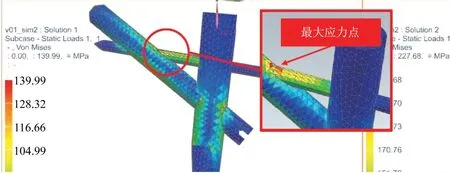
图2 模拟有限元力学研究,两钉交叉处应力集中,其中95°钉为最大应力点Fig.2 Mechanical study of simulated finite element,stress concentration at the intersection of two nails,of which the 95°nail is the maximum stress point
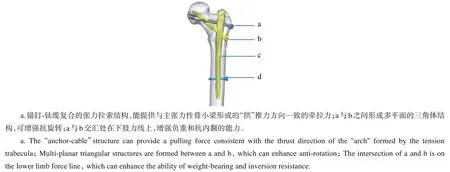
图3 “张力-压力平衡重建型”股骨近端髓内钉模型示意图Fig.3 Diagram of the"tension-compression balance reconstruction"proximal femoral intramedullary nail
5 总结
股骨近端之所以能够承载人体负荷,主要由张力性骨小梁和压力性骨小梁共同完成,股骨头颈骨块在恢复内侧支撑结构的基础上,有了辅助的张力系统,理论上可承担更强的抗内翻应力。因此“张力⁃压力平衡重建”是一种新的固定理念,也许是一种比较完善的固定理论,可以改变我们对股骨转子间骨折治疗中的传统认知,在股骨近端骨折的治疗中应该有广泛的应用前景,能指导研发更合理的内固定器械。

