非肿块强化乳腺癌锥光束乳腺CT特征与HER2表达的相关性研究
钟武宁 康巍 王中海 赵欣 苏丹柯
作者单位:530021 南宁 1广西医科大学附属肿瘤医院乳腺及骨软组织肿瘤内科;2广西医科大学附属肿瘤医院医学影像中心;3广西医科大学人事处
乳腺非肿块强化(non-mass enhancement,NME)指乳腺内未形成三维空间占位的强化区域,因病变区与周围正常乳腺腺体及脂肪组织无明确分界,故成为影像诊断的难点。目前乳腺病变诊断常用的影像检查手段包括乳腺X线摄影(digital mammography,DM)、超声、磁共振成像(magnetic resonance imaging,MRI)和锥光束乳腺 CT(cone beam breast computed tomography,CBBCT)等。CBBCT是一种新型的乳腺成像技术,具有各向同性、高分辨率、三维成像等优势,且扫描过程中无需挤压乳腺组织。CBBCT增强检查不仅可以提高乳腺病变的检出率,还能准确区分良恶性病变[1-2]。既往研究[3-4]表明当NME在CBBCT表现为段样强化分布、集群卵石样强化、增强前后CT变化值(ΔHU)≥93.57 HU及NME伴钙化特征时高度提示为NME乳腺癌,此类征象可用于与良性NME鉴别。此外,不同NME乳腺癌特征可影响患者治疗方案的选择及预后[5]。但目前尚未见NME乳腺癌CBBCT影像学特征与免疫组化指标相关性的研究报道。人表皮生长因子受体2(human epidermal growth receptor 2,HER2)是乳腺癌重要的驱动基因和预后指标,对HER2蛋白表达和基因扩增状态进行正确评估对乳腺癌治疗方案的选择和评估预后具有重要作用[6-7]。本研究通过探讨NME乳腺癌CBBCT与HER2表达的相关性,以期为NME乳腺癌预后评估及临床治疗方案的选择提供参考依据。
1 资料和方法
1.1 研究设计及对象
选择2019年7月至2019年12月于广西医科大学附属肿瘤医院行CBBCT的NME乳腺癌患者为研究对象。纳入标准:⑴增强CBBCT检查示NME位于扫描优势乳;⑵病变均经穿刺活检或手术病理证实为乳腺癌,对HER2进行标准化监测和判读;⑶既往未行乳腺肿物活检、切除和放化疗等其他抗肿瘤治疗。排除怀孕,肾功能不全[血清肌酐>1.0 mg/dL,肾小球滤过率<60 mL/(min·1.73 m2)],有碘造影剂过敏史以及仅行平扫筛查的患者。本研究获得广西医科大学附属肿瘤医院伦理委员会的审核和批准,伦理批号为CS2019(08);所有患者检查前均已签署知情同意书。
1.2 CBBCT成像技术
CBBCT检查使用专用乳腺CT机(CBCT 1000,科宁(天津)医疗设备有限公司)。在扫描过程中,患者俯卧于扫描床上,手臂放在身体两侧,乳房自然下垂于扫描区域的中心,腹壁结构尽量避免进入扫描野。X射线管电压固定为49 kV,管电流可根据乳房大小及腺体密度进行调节(管电流范围为50~160 mA)。CBBCT成像采用标准方法,平扫后使用双筒高压注射器(Covidien OptiVantage DH)以2 mL/s的速率注射80 mL非离子造影剂碘海醇[100 mL:35 g(I),扬子江药业集团有限公司],随后再注射40 mL生理盐水,增强检查于造影剂注射后60 s扫描。
1.3 图像分析
由两名影像科医生(从事乳腺影像诊断均超过10年)在未知病理免疫组化结果的情况下分别独立对图像进行分析,意见不一致则协商一致。利用专业的三维可视化软件和计算机工作站(Koning Breast CT Viewer)对CBBCT图像进行评价。参考第5版BI-RADSMRI标准,CBBCT所显示NME乳腺癌病灶分布特征包括局灶性分布、段样分布、区域性分布、多区域分布;肿物强化特征包括:均匀强化、不均匀强化、集群卵石样强化、簇状小环形强化。参考第5版BI-RADSDM标准分析钙化分布和可疑钙化形态学特征,钙化分布特征包括集群分布、线样分布、段样分布、区域性分布,可疑钙化形态学包括不定形钙化、粗糙不均质钙化、细小多形性钙化、细线型或细小分枝状[8]。
1.4 HER2检测及评定标准
参考《人表皮生长因子受体2阳性乳腺癌临床诊疗专家共识(2021版)》[9]对HER2进行标准化检测和分级结果判读。HER2表达判定标准:3+(>30%肿瘤细胞呈现完整的胞膜强染色),2+(至少10%的肿瘤细胞呈现弱至中度完整的胞膜染色),1+或0(任何比例的肿瘤细胞呈现微弱或不完整的胞膜染色或无着色)。HER2分级为0~3+,HER2阳性包括3+、2+(且FISH基因检测为扩增),HER2阴性包括2+(且FISH基因未扩增)、1+、0[9]。
1.5 统计学方法
采用SPSS 25.0(IBM,Armonk,NY)软件对数据进行统计分析。患者临床资料分析中计数资料采用n(%)表示;年龄采用均数±标准差,病程采用中位数(P25,P75)。采用χ2检验或Fisher精确概率法分析HER2与CBBCT图像特征的相关性。以双侧P<0.05为差异有统计学意义。
2 结果
2.1 NME乳腺癌的临床病理特征
共入组69例NME乳腺癌患者,均为女性,平均年龄为(47.6±10.5)岁;其中HER2阳性32例,HER2阴性37例。69例NME乳腺癌患者的组织学类型、T分期、N分期、M分期情况详见表1。

表1 69例NME乳腺癌临床病理资料Tab.1 Clinicopathologic features of 69 patients with NME breast cancer
2.2 NME乳腺癌CBBCT特征与HER2表达的相关性分析
69例中有44例NME乳腺癌灶合并钙化,同一病灶可同时存在一种或几种不同类型可疑钙化形态。病灶强化分布方面,HER2阳性组局灶性分布比例低于HER2阴性组(3.1%vs24.3%,P=0.031);两组均以段样分布为主,且段样分布、区域性分布、多区域分布在两组间差异无统计学意义(均P>0.05)。病灶强化特征方面,HER2阳性组不均匀强化比例低于HER2阴性组(25.0%vs48.6%,P=0.043),但簇状小环形强化比例高于HER阴性组(15.62%vs0,P=0.018);HER2阳性组以集群卵石样强化为主,但均匀强化、集群卵石样强化在两组间差异无统计学意义(均P>0.05)。钙化分布方面,与HER2阴性组相比,HER2阳性组集群分布比例降低(17.4%vs47.7%,P=0.032),段样分布比例升高(39.1%vs9.5%,P=0.023),但线样分布及区域性分布差异无统计学意义(均P>0.05)。可疑钙化形态方面,两组在无定形钙化、粗糙不均质钙化、细小多形性钙化、细线型或细小分枝状在两组间差异无统计学意义(均P>0.05)。见表2。
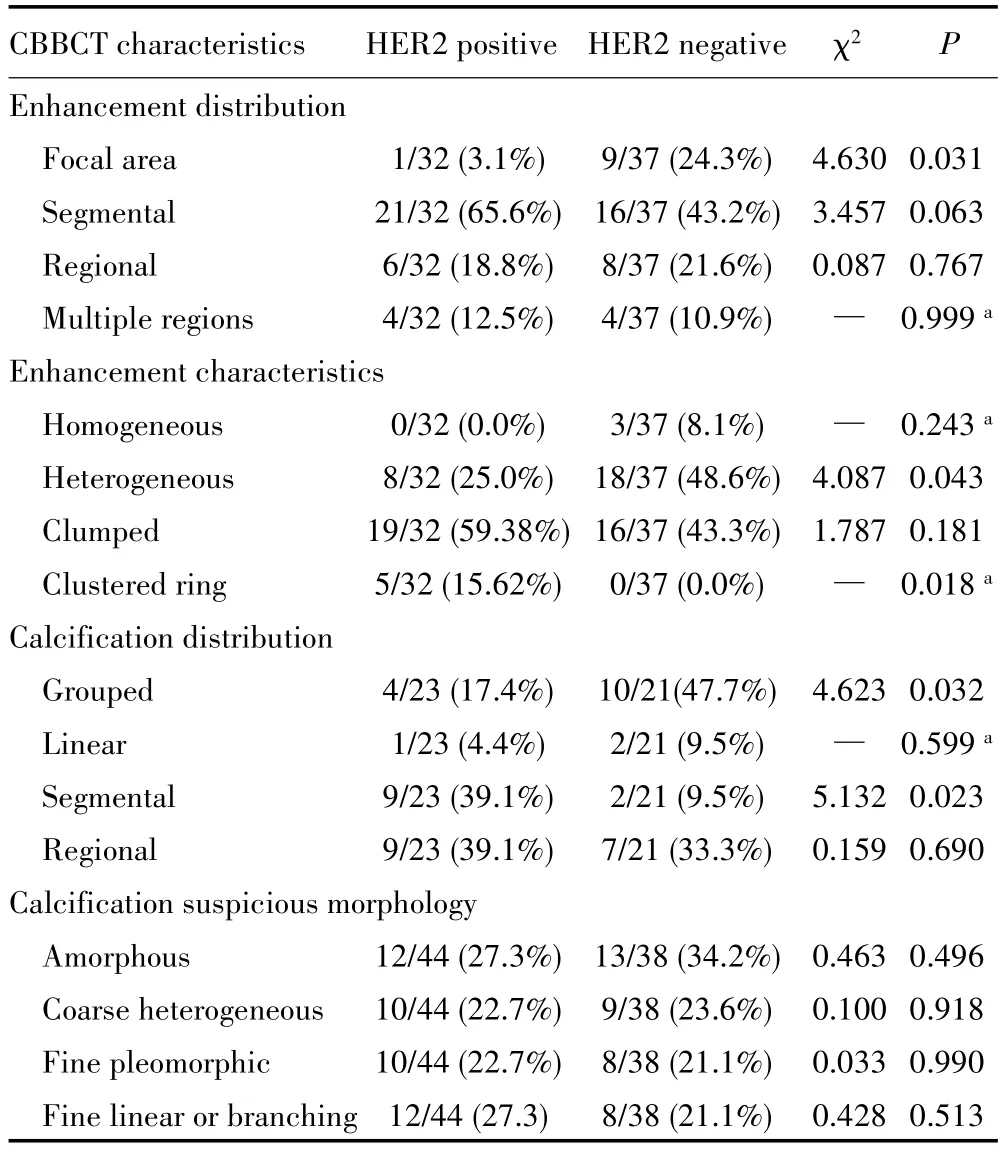
表2 CBBCT特征与HER2表达的相关性Tab.2 Correlation between CBBCT features and HER2 expression
2.3 CBBCT图像特征及免疫组化特征
HER2阳性NME乳腺癌强化分布呈段样分布、强化特征呈集群卵石样强化,钙化分布呈段样分布、可疑钙化形态以粗糙不均质及细小多形性为主。免疫组化染色示癌组织呈腺状、束状浸润排列,内见间质纤维增生及少许钙化。见图1。

图1 HER2阳性乳腺癌患者CBBCT图像与免疫组化染色图Fig.1 CBBCT images and HE stains images of HER2 positive breast cancer patient
HER2阴性NME乳腺癌强化分布呈局灶性分布、强化特征呈不均匀强化,钙化分布呈集群分布、可疑钙化形态以不定形及粗糙不均质为主,也可不合并钙化。免疫组化染色示癌组织呈条索状、巢片状浸润排列,间质纤维胶原组织增生。见图2。
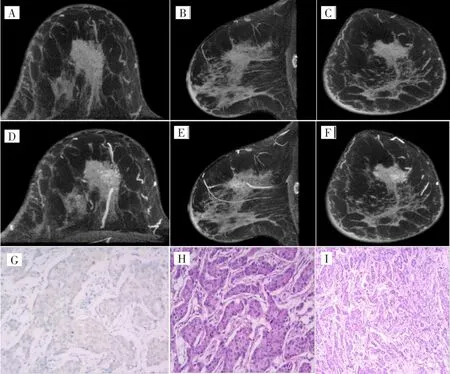
图2 HER2阴性乳腺癌患者CBBCT图像与免疫组化染色图Fig.2 CBBCT images and HE stains images of HER2 negative breast cancer patient
3 讨论
HER2是临床上用于乳腺癌治疗方案选择及评估预后较常用的指标,且可作为独立的预后因子指导临床。HER2阳性往往提示细胞增殖旺盛、侵袭能力强,与肿瘤恶性程度、淋巴结转移、局部复发风险增加、生存率降低呈正相关[10-11]。早期WIENBECK等[12]发现平扫CT值与HER2受体状态无相关性,但UHLIG等[13]报道,对比增强CBBCT可以区分乳腺癌的免疫组化亚型,从而有助于个体化治疗策略的选择。ZHU等[14]也报道乳腺癌的病理分级、最大径、分叶征、CBBCT增强前后CT变化值及钙化形态是HER2过表达患者的独立预后指标,其中钙化及形态边界是最重要的指标。HER2可反映乳腺癌的生物学特征,乳腺癌的生物学特征决定其组织病理学的改变,因此组织病理学可作为桥梁有机地连接影像学与分子生物学。以上研究说明通过无创的影像学手段对乳腺癌预后进行预测是具有潜力的手段,基于此,本研究探讨NME乳腺癌CBBCT影像学图像特征与HER2表达的关系,通过影像学图像特征评估肿瘤的生物学特征,为其预测预后提供新的思路。
本研究结果显示NME乳腺癌HER2表达与病灶强化分布类型及强化特征类型具有一定关系。强化分布方面,HER2阳性组局灶性分布比例低于HER2阴性组,而HER2阳性患者预后往往较差,提示局灶性分布比例较低的患者预后较差。此外,HER2阳性组及HER2阴性组强化均以段样分布最为常见,由于乳腺是一个连续的导管分支树,乳腺导管从乳头向胸壁呈放射状延伸,终止于腺泡结构,故呈段样走形,但该特征两组表现无显著差异。强化特征方面,HER2阳性组不均匀强化比例低于HER2阴性组,而簇状小环形强化比例高于HER2阴性组,提示不均匀强化的患者预后较好,而簇状小环形强化者预后较差。BALLESIO等[15]研究显示HER2阴性乳腺癌呈不均匀强化,这与本研究结果一致。HER2阳性组以集群卵石样强化为主,这可能是由于病理学基础为HER2阳性的乳腺癌细胞增殖旺盛、恶性程度较高、分期较晚,且病理类型以浸润性导管癌为主,癌灶主要起源于终末导管并沿导管系统浸润生长,而CBBCT增强图像上表现为集群卵石样强化,也可能是强化的导管壁和周围基质。
乳腺癌合并可疑钙化是常见影像学特征之一,钙化病理基础为肿瘤细胞变性坏死产生钙盐沉积[16-17]。SEO等[18]报道DM检查中HER2阳性乳腺癌钙化比HER2阴性乳腺癌更常见,与本研究结果一致。对于NME合并钙化者,本研究结果显示HER2表达与钙化分布类型有关,但与可疑钙化形态无显著相关性。钙化分布方面,HER2阳性组集群分布比例低于HER2阴性组,而段样分布比例高于HER2阴性组,这提示钙化呈集群分布者预后可能较好,而钙化呈段样分布者预后较差。考虑原因可能是段样分布特征与乳腺导管解剖及浸润性导管癌生长方式有关,而HER2阳性癌灶恶性程度较高、侵犯范围较广,故常呈段样分布,而HER2阴性癌灶恶性程度相对低、侵犯范围较为局限,故以集群分布常见。可疑钙化形态方面,因本组入组的样本量较小,且HER2阳性组和HER2阴性组中不定形、粗糙不均匀、细小多形性、细线型和细线分枝型钙化所占的比例相当,故两组差异无统计学意义。虽然RADENKOVIC等[19]研究显示HER2阳性乳腺癌钙化通常表现为细小多形性钙化和细小分支状钙化。但SONG等[20]研究发现,HER2阳性组和HER2阴性组的钙化特征差异并不明显,与本研究结果一致。
本研究仍存在一定局限性,如由于影响乳腺癌预后的指标众多,HER2仅作为一个独立的预后因子,所提示的预后信息不够全面,因此今后研究需纳入更多的预后指标进一步验证本研究结论。此外,本研究仅探讨CBBCT特征与HER2的关系,CBBCT特征与预后的关系仍需进一步探索。
综上所述,NME乳腺癌强化分布及强化类型、钙化分布的CBBCT特征可提示HER2表达情况,或可间接为预后评估及临床治疗方案的选择提供参考依据。

