基于CBCT的上颌前牙区GBR骨增量早期效果及并发症的研究
张倩 杜珊珊 蒋娟雯
种植修复是目前上颌前牙美学区牙齿缺失较为常见的治疗方案,为获得长久、协调的美学效果,不仅要求此区域有良好的骨质和骨量,更要求种植体必须有准确和最佳的三维植入位置。但此区缺牙后牙槽骨常发生吸收,导致软硬组织不足[1],需行骨增量手术。引导骨再生术(GBR)是近年来文献报道应用最广泛和最多的骨增量方案之一,通过脱蛋白牛骨矿物基质(DBBM)和可吸收胶原膜以获得较为稳定的骨增量[2-3]。但同时也有研究表明,GBR在临床应用中存在局限性,如术后4周常发生明显的骨吸收[4],且唇颊侧骨缺损难以通过GBR修复其塌陷的轮廓[5];技术操作敏感性较高,操作不当时易增加GBR并发症的发生。本文回顾性分析上颌前牙区种植修复同期行GBR的骨增量效果,并探讨并发症的相应处理及预后。
1 资料与方法
1.1 临床资料 选择2016年1月至2018年12月本院上颌前牙区牙齿缺失且骨量不足患者15例,男6例,女9例;年龄24~82岁,平均年龄50.2岁,共植入20颗植体。纳入标准:患牙拔除4~8周,缺牙区骨量不足且牙槽嵴顶处骨宽度≥4 mm;年龄≥18岁;无吸烟史或吸烟<5支/d;无全身系统性疾病或无骨代谢疾病等;无头颈部区域放化疗史;拟种植位点无急、慢性炎症;口腔卫生良好,牙周病得到良好控制;咬合关系基本正常;术前、术后即刻、术后2年CBCT影像资料完整。排除标准:既往牙槽嵴位点保存术史;怀孕或哺乳期女性;进展性未控制或侵袭性牙周病;3~5年内头颈部曾接受过放射治疗;曾应用双磷酸盐类药物;未控制的全身系统性疾病;严重的口腔副功能运动,如夜磨牙,紧咬牙;无法获得良好初期稳定性;种植手术中采用骨劈开、Onlay植骨等其他骨增量手术者。本项目经本院伦理委员会批准,所有患者均签署知情同意书。
1.2 方法 (1)种植系统及材料:种植系统采用Straumann骨水平种植体(Straumann,瑞士),奥齿泰TSⅢSA骨水平种植体(OSSTEM,韩国),骨移植材料为Bio-Oss(Geistlich,瑞士盖氏制药有限公司),可吸收胶原膜Bio-Gide(Geistlich,瑞士盖氏制药有限公司)。(2)治疗方法:种植手术前1周完成牙周系统治疗,术前口内聚维碘酮漱口液含漱2 min,于门诊手术室进行种植手术,所有患者均由同一高年资种植专科医师手术。常规消毒铺巾,必兰肾上腺素注射液于手术区域牙龈组织局部浸润麻醉,偏腭侧翻瓣切开,垂直切口及松弛切口避开美学区,逐级备洞植入种植体,小球钻于唇侧打开骨髓腔,Bio-Oss骨粉覆盖骨缺损区域并塑形,植骨区域覆盖Bio-Gide可吸收胶原膜,充分松弛黏骨膜瓣,无张力严密缝合。术后予以头孢呋辛酯片0.2 g口服,2次/d;甲硝唑 0.5 g口服,3次/d;呋喃西林漱口液[6]20 mL/含漱,3次/d;;术后即刻拍摄CBCT。6个月复查CBCT后行Ⅱ期手术,2周后取模行冠修复。(3)CBCT测量:术后即刻(T1)与术后6个月~2年(T2)拍摄CBCT(西诺德,Sirona Galileos),CT扫描层距为1 mm,所有CBCT均在同一参数设定下拍摄(85 kVp,6 mA,0.1体素,14.4 s曝光时问),采用中视野及最小体素,以使图像精确。同一患者不同时间CBCT截图相对于牙弓的位置尽量一致。取同一位置种植体最大直径纵切面,得到种植体的轴面截图,参考张楚南等[7]方法,测量种植体肩台处(H1),种植体肩台下2 mm(H2),种植体肩台下4 mm(H3),种植体肩台下6 mm(H4)在T1、T2两个时间段的唇侧骨宽度。数据测量取2次测量平均值。
1.3 统计学方法 采用IBM SPSS 20.0统计软件。计量资料以(±s)表示,用配对样本t检验,P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 20颗种植体中,4颗为OSSTEM 骨水平种植体,16颗为ITI 骨水平种植体;3颗种植体术后随访时间6个月,其余17颗种植体为18~24个月;2颗种植体发生可吸收胶原膜暴露(直径<2 mm),治疗4周后局部软组织色泽、质地恢复,可吸收胶原膜未发生进一步暴露及感染;另1位患者21牙位种植体骨结合失败,在取出种植体的同时行GBR骨增量手术,4个月后行二次种植,仍获得良好的功能及外观效果。
2.2 20颗种植体唇侧骨板宽度比较 见表1。
表1 GBR术后四位点在T1、T2唇侧骨宽度值[mm,(±s)]
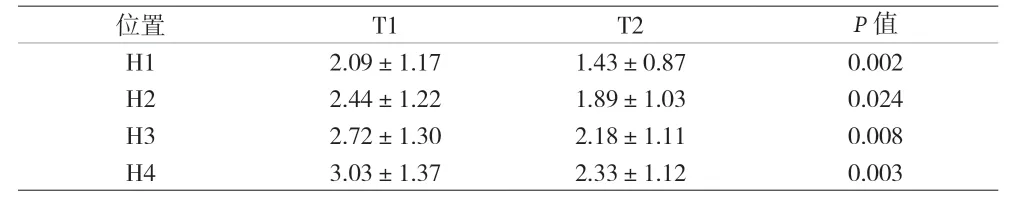
表1 GBR术后四位点在T1、T2唇侧骨宽度值[mm,(±s)]
位置 T1 T2 P值H1 2.09±1.17 1.43±0.87 0.002 H2 2.44±1.22 1.89±1.03 0.024 H3 2.72±1.30 2.18±1.11 0.008 H4 3.03±1.37 2.33±1.12 0.003
2.3 GBR术后四位点唇侧骨吸收量与吸收率 见表2。

表2 GBR术后四位点唇侧骨吸收量与吸收率
3 讨论
GBR作为常用的骨增量方案,其成功率已被多篇文献研究结果所证实。一项对1980年至2005年种植的2,620颗植体进行5~74个月的回顾性研究,结果显示,GBR骨增量的成功率为95.5%,为骨增量手术类型中最高[8]。在关于GBR骨增量术后可获得的骨宽度研究中,有文章发现在种植术后6年内,种植体周围的平均垂直向骨吸收为 0.44 mm,唇侧骨板平均厚度可达1.9 mm;术后 6~10年内,种植体周围平均垂直骨吸收仅为0.04 mm,术后10年,唇侧骨板宽度增加1.67 mm,由此可见GBR骨增量的中远期效果良好[9]。在垂直向骨缺损中,有研究证实在GBR骨粉中混合加入牙体组织也可获得一定程度的骨增量[10]。在卢妤等[11]关于颌骨囊肿的研究中,GBR还可缩短骨缺损愈合的时间,获得满意的临床效果。本资料中,上颌前牙区唇侧骨板术后6个月~2年种植体肩台处平均骨宽度为1.43 mm,GBR骨吸收量为0.66 mm,差异有统计学意义,表明GBR在早期虽然存在一定程度的骨吸收情况,但在术区仍然可以获得较为充足的骨增量。
虽然GBR可以获得一定的骨增量,但术后仍然存在着一定的骨吸收情况。张楚南等[7]研究发现,种植体唇侧冠、中及根方的骨吸收分别为0.70 mm,0.85 mm和0.55 mm,吸收率分别为23.07%,18.35%,12.97%。MAZZOCCO等[12]研究即刻种植唇侧骨板在距离牙槽嵴顶2、4、6 mm处的宽度减少分别为0.84 mm,1.09 mm和0.91 mm,其吸收较少可能和即刻种植中有完整的唇侧骨板有关。本资料中H1、H2、H3、H4四组GBR骨吸收量分别为0.66 mm,0.55 mm,0.54 mm,0.70 mm,吸收率分别为31.58%,22.54%,19.85%,23.10%,在种植体肩台处GBR术后骨吸收量较多,这可能与部分前牙区唇侧骨板厚度不足或缺失有关。
随着上颌前牙区种植和GBR骨增量程序的大量应用,不可避免发生一系列骨增量并发症甚至种植手术的失败。FONTANA等[13]从膜的暴露与是否有化脓性渗出的角度将GBR手术并发症分为4类。本资料中,有2颗植体发生较为常见的I类并发症,术后拆线时发现软组织少量开裂,可吸收胶原膜暴露约1~2 mm,通过使用呋喃西林漱口液含漱,4周后未发生明显影响美学效果的并发症,这可能与本资料选择的病例数量少、植骨的初期条件较好有关。
从美学与功能角度出发,VITTORIO等[14]将GBR术后并发症分为四类,本资料中发生的失败病例,在术后1年唇腭骨板吸收至种植体约1/2处,属于III类GBR并发症。分析该病例失败的原因,主要考虑来自较低的唇系带附着所产生的肌肉压力,以及植体直径选择过大,临时修复体位置过于偏龈下压迫植体有关,此类并发症所采取的措施为取出失败的植体并重新植入骨粉,4个月后进行二次种植手术,选择合适直径的种植体,术后3个月进行上部修复,最终仍然获得良好的功能和外观效果。

