神经内镜下微创手术治疗丘脑出血破入脑室的疗效分析
倪海波,孙晓峰,钱晓波,邱耀忠,刘惠祥,张立,王中,虞正权
丘脑出血是自发性脑出血的常见类型,其发病率约占所有脑出血的10%~15%,且有逐年增多的趋势[1]。由于丘脑特殊的解剖及毗邻关系,其一旦出血极易破入脑室,引起脑脊液循环通道梗阻,出现急性脑积水,使颅内压迅速升高,加重神经损伤。近年来,神经内镜手术作为一种微创、低损伤的外科手术方式,其被越来越多地应用于治疗脑出血,尤其是丘脑出血破入脑室[2-3]。本研究回顾性分析2018年1月—2021年7月张家港市第一人民医院神经外科收治的65例丘脑出血破入脑室患者,对比分析神经内镜下血肿清除+脑室外引流术与单纯脑室外引流术的临床疗效。现报告如下。
1 资料与方法
1.1 一般资料 共纳入65例丘脑出血破入脑室患者,根据手术方式不同分为两组,即神经内镜+脑室外引流组与单纯脑室外引流组。神经内镜+脑室外引流组30例,其中男17例,女13例;年龄34~76岁,平均(53.5±4.25)岁;血肿量23~37 mL,平均(27.1±5.3)mL;入院时格拉斯哥昏迷指数(Glasgow coma scale,GCS)4~11分,平均(6.8±2.1)分。单纯脑室外引流组35例,其中男19例,女16例;年龄31~78岁,平均(57.1±6.61)岁;血肿量21~34 mL,平均(26.5±4.9)mL;GCS 4~11分,平均(7.2±3.2)分。两组患者的性别、年龄、血肿量、入院时平均GCS评分等基线资料均衡可比。纳入标准:(1)头颅CT平扫确诊为丘脑出血,且血肿破入脑室系统;(2)根据多田公式计算,血肿量大于20 mL;(3)发病24 h内接受手术治疗。排除标准:(1)有明确证据显示出血是由颅脑外伤、动脉瘤、动静脉畸形或肿瘤卒中引起;(2)伴有明显的凝血功能障碍者;(3)存在严重心、肝、肾等脏器功能不全。本研究经张家港市第一人民医院医学伦理委员会批准,患者及家属均签署知情同意书。
1.2 方法
1.2.1 神经内镜+脑室外引流组 采用神经内镜辅助下丘脑及脑室内血肿清除术+脑室外引流术。选择丘脑血肿同侧侧脑室额角入路,取额部冠状缝前1.0 cm、中线旁开3.0 cm为中心做一直切口,再用铣刀铣开直径3.0 cm左右大小骨窗,“十”字切开硬脑膜,彻底止血,电灼并切开脑皮层约1.5 cm,先用脑穿针向双外耳道与鼻根交界处假想点进行穿刺,见脑脊液流出后,缓慢将脑穿针拔出,把透明鞘管沿穿刺道方向及深度缓慢旋入侧脑室,拔出鞘芯,将神经内镜导入鞘管,应用吸引器吸除侧脑室内血凝块,再寻找丘脑出血破口处,小吸引力下吸除丘脑内残余血肿。双侧脑室铸型的病例,可经透明隔清除对侧侧脑室血肿[4]。术中渗血采用小棉片压迫止血,活动性出血采用单极或双极电凝点状止血,避免损伤脉络丛及侧脑室内壁。用温生理盐水反复冲洗侧脑室,止血完毕后于侧脑室内留置引流管,骨瓣复位缝合切口。术后24 h内复查头颅CT,如血肿残留较多,给予脑室内注入尿激酶3万U/次,夹管2 h后开放引流,每日一次。头颅CT显示丘脑及脑室内积血明显减少,夹闭引流管无明显脑积水表现后拔管。
1.2.2 单纯脑室外引流组 采用常规脑室外引流术,术后给予侧脑室注射尿激酶3万U,每日一次,注射完后夹闭引流管2 h,复查头颅CT至无明显血肿残留后拔除脑室外引流管。
1.2.3 观察指标与随访 (1)观察两组患者手术时间、术中出血量、血肿清除率以及术后引流管留置时间。血肿清除率=(术前血肿量-术后残留量)/术前血肿量×100%;(2)两组患者术后再出血率、脑积水发生率、颅内感染率、肺部感染率和癫痫发生率;(3)通过电话或门诊复查随访患者术后6个月格拉斯哥预后量表预后评分(Glasgow outcome score,GOS):5分(优)为基本恢复正常,可有轻度后遗症;4分(良)为轻度残疾;3分(中)为重度残疾;2分(差)为植物状态;1分为死亡。GOS评分4~5分为预后良好。
2 结 果
2.1 两组患者手术指标及引流管留置时间比较 神经内镜+脑室外引流组患者的手术时间、血肿清除率明显高于脑室外引流组,差异具有统计学意义(P<0.05)。两组患者的术中出血量比较差异无统计学意义(P>0.05)。而神经内镜+脑室外引流组患者术后引流管留置时间较脑室外引流组明显缩短,差异有统计学意义(P<0.05)。见表1。典型丘脑出血破入脑室患者经神经内镜下血肿清除术治疗前后的CT图像见图1。

表1 两组患者手术指标及引流管留置时间比较
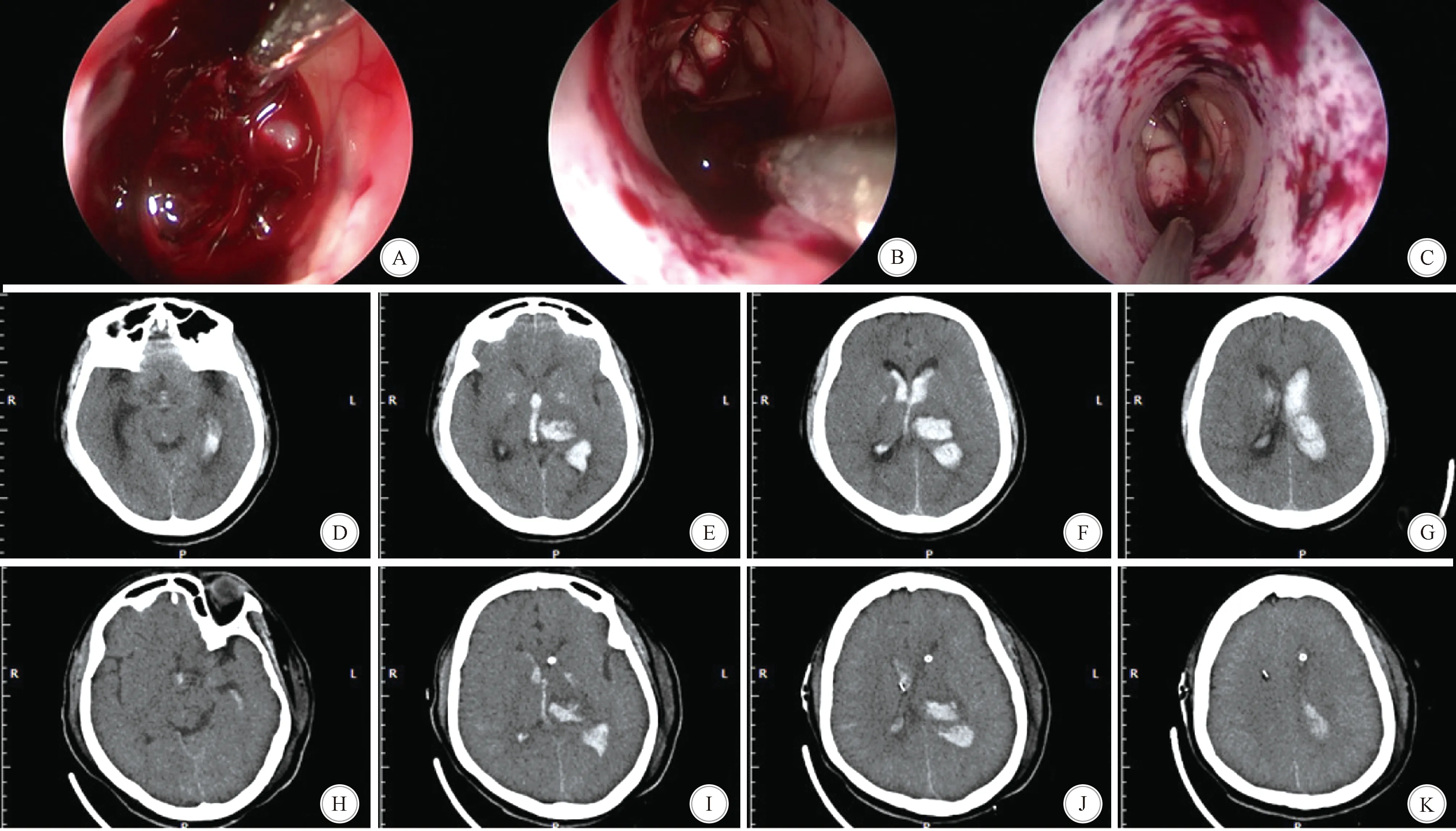
A-C:术中内镜下清除血肿过程; D-G:术前头颅CT示左侧丘脑出血破入脑室; H-K:术后头颅CT示丘脑及脑室内血肿较术前明显减少图1 神经内镜下丘脑出血破入脑室血肿清除术
2.2 两组术后并发症的发生率比较 神经内镜+脑室外引流组术后再出血率、脑积水发生率、颅内感染率、肺部感染率分别为0、3.34%、3.34%、26.67%,较单纯脑室外引流组明显降低,差异有统计学意义(P<0.05)。两组患者的术后癫痫发生率比较差异无统计学意义(P>0.05)。见表2。

表2 两组术后并发症发生率比较(例, %)
2.3 两组患者预后比较 术后6个月神经内镜+脑室外引流组患者死亡1例(3.33%),单纯脑室外引流组患者死亡3例(8.57%),病死率统计结果两组差异无统计学意义(P>0.05)。术后6个月神经内镜+脑室外引流组良好预后率为66.67%,明显高于单纯脑室外引流组的37.14%,差异有统计学意义(P<0.05)。见表3。
表3 两组患者预后比较(例, %)
3 讨 论
丘脑出血是幕上脑出血中最严重的类型,其中血肿破入脑室者占54%~91.5%,可引起侧脑室或第三、四脑室急性扩张,形成占位效应及梗阻性脑积水,使大脑重要神经功能结构受压,甚至出现脑疝,病死率、致残率极高[5-6]。因此,及时、有效地清除丘脑及脑室内血肿,解除血肿对周围重要脑组织的压迫,改善脑脊液循环,缓解颅高压,是此类患者救治的关键。
长期以来临床广泛采用脑室外引流术和显微镜下血肿清除术治疗丘脑出血破入脑室,然而其疗效一直存在争议[5,7]。传统开颅手术,无论是经外侧裂入路或经三角区入路,由于解剖结构复杂且距离丘脑血肿路径相对较长,容易损伤内囊等深部核团,加重患者术后神经功能障碍[8]。而采用传统脑室外引流术控制急性脑积水具有创伤小、手术时间短等优点,但患者术后再出血及颅内感染等并发症的发生率较高[9]。近年来,神经内镜手术在微创神经外科发展迅猛,得益于其良好的照明、抵近观察等优势,逐渐在脑出血手术治疗,尤其是丘脑出血破入脑室手术中得到应用[10-12]。
神经内镜下微创治疗丘脑出血破入脑室与单纯脑室外引流术相比具有以下优点:(1)血肿清除率高。传统的脑室外引流术不能清除脑实质内的血肿,对于出血量大甚至脑室铸型患者,无法迅速恢复脑脊液循环,减压效果不佳,而神经内镜能提供良好的照明和视野,可在直视下即刻吸除侧脑室额角、第三脑室、中脑导水管上段血肿,无血肿清除延迟[13]。国内外多项研究认为,与传统脑室外引流手术相比内镜手术对脑室内血肿清除具有明显优势[14-16]。本研究结果也发现,神经内镜结合脑室外引流治疗组患者的平均血肿清除率为62.44%,明显高于单纯脑室外引流组的33.17%,且术中出血量与单纯脑室外引流手术无显著差异(P>0.05),这种创伤小、血肿清除率高可能是减少术后感染的原因之一;(2)止血确切。丘脑出血往往是其穿支动脉破裂导致,神经内镜能够很好地发挥抵近放大效应,以及角度镜多视角与绕角观察功能,在狭窄的透明工作鞘中充分暴露血肿腔结构及责任血管,若术中发现活动性出血,可使用双极或单极电凝点状止血。本研究中超过1/2神经内镜手术组患者术中明确责任动脉,予吸引器辅助下精确止血,术后均未见有再出血的发生,较单纯脑室外引流组再出血发生率明显降低(P<0.05);(3)术后并发症少。脑出血术后并发症是影响患者生存质量的重要因素,内镜手术早期快速清除血凝块,有效避免了多次注药及长时间带管引流,从而降低颅内感染、坠积性肺炎等的发病风险[17]。任峰等[17]认为,当脑室铸型严重时,内镜下还可以行第三脑室底造瘘,打通脑室与基底池之间联系,早期解除脑脊液梗阻,减少远期脑积水发生率;同时,内镜手术有效避免了传统外引流手术的盲目性,可将引流管精准放置在脑室位置,减小堵塞的概率。本研究中内镜组患者的引流管留置时间为(4.91±2.52)d,明显短于脑室外引流组患者的(7.15±1.67)d,脑积水、颅内感染及肺部感染的发生率明显低于传统外引流组,差异有统计学意义(P<0.05);(4)改善功能预后。本研究结果显示,神经内镜组患者术后6个月神经功能恢复良好率明显优于外引流组(P<0.05),而两组病死率并无明显差异(P<0.05),这与李茂芳等的研究结果一致[18]。分析原因可能与神经内镜手术较高的清除率,减轻血肿压迫以及血凝块分解产物的神经毒性作用有关。
本研究在应用神经内镜治疗丘脑出血破入脑室患者的实践中,有以下注意事项及经验教训分享:(1)内镜手术通常以至血肿腔最短路径为入路原则[19],经额中回入路相对较适合丘脑出血向内上方破入侧脑室前角、体部患者,而血肿向后下方扩展破入后角者则更适合经后部-侧脑室枕角入路;(2)脑出血后超早期(6 h内)手术会使颅内压骤然下降,再出血风险增加[20]。因此,术前如有条件在完善CTA检查排除血管畸形或动脉瘤的情况下,6~12 h内进行内镜手术治疗可能较为安全;(3)内镜可调节角度与骨窗大小密切相关,本研究认为2~3 cm直径的骨瓣能够为内镜手术提供足够的视野,满足器械的可操控性;(4)脑室穿刺成功后不可减压过快,用吸引器逐步吸除血肿的同时可通过不断冲水,保持脑室内一定的压力;(5)部分脑室内血肿质地较硬时可予取瘤钳钳碎后吸除,如血凝块与脑室壁粘连较重者不宜强行去除,必要时可适当残留,以防大出血;(6)术中遇到静脉出血可给予生理盐水棉片或明胶海绵压迫即可,如发现动脉性出血可用电凝点状止血,尽可能减少电凝次数带来的副损伤;(7)丘脑的血肿是否同时予以清除需考虑血肿的部位和大小。对于位置较深且占位效应不明显的丘脑血肿不建议追求强行吸除,防止丘脑组织的二次损伤。
综上所述,神经内镜辅助下清除丘脑出血破入脑室是一种较为安全、有效的微创治疗手段,具有血肿清除率高、止血可靠、术后并发症少等优势,在熟练掌握神经内镜操作技术的前提下,值得临床推广应用。
利益冲突:所有作者均声明不存在利益冲突。

