神经内镜下血肿清除术与小骨窗血肿清除术 在基底节脑出血治疗中的应用
刘冬红
(沭阳医院神经外科,江苏 宿迁 223600)
基底节脑出血是指发生于基底节区的脑出血,包括壳核出血、丘脑出血、脑桥出血及脑干出血,具有发病急、预后差等特点。外科手术是目前临床治疗基底节脑出血的首选方法,小骨窗血肿清除术通过术前检查确定颅内血肿位置,根据血肿定位确定手术皮瓣和骨窗的区域与大小,采取开骨瓣的方式,通过最短路径,清除颅内的血肿,快速止血,达到手术治疗目的[1]。随着当前微创技术的进一步完善、改进,神经内镜技术在临床中受到广泛运用,内镜下血肿清除术逐渐成为治疗高血压引发的脑出血的治疗手段[2]。内镜下血肿清除术皮层切口位于额叶,避免功能区的二次损伤,可在直视下清除血肿,减压充分且残留较少,术中脑组织暴露较少、皮层切口小、对血管的牵拉程度较低,从而降低手术对患者造成的损伤,利于患者预后的改善[3]。本研究旨在探讨神经内镜下血肿清除术与小骨窗血肿清除术在基底节脑出血中的临床应用效果,现报道如下。
1 资料与方法
1.1 一般资料按照随机数字表法将沭阳医院2018年1月至2020年12月收治的68例基底节脑出血患者分为对照组和观察组,各34例。对照组患者中男性20例,女性14例;年龄32~75岁,平均(49.89±10.27)岁;血肿量33~76 mL,平均(52.57±10.23) mL。观察组患者中男性19例,女性15例;年龄33~75岁,平均(50.61±11.45)岁;血肿量34~76 mL,平均(53.19±10.15) mL。两组患者一般资料经比较,差异无统计学意义(P>0.05),组间具有可比性。纳入标准:符合《脑出血诊断与治疗》[4]中的诊断标准,且经过影像学检查(MRI、颅脑CT等)确诊为基底节脑出血者;发病至手术时间<48 h者;无精神疾病或心脏病病史者等。排除标准:合并心理疾患、脑部占位性病变者;凝血功能障碍或肝、肾功能不全者;其他原因导致的脑出血者等。本研究经院内医学伦理委员会批准,患者或其家属签署知情同意书。
1.2 手术方法入院后给予所有患者常规检查(血尿常规、心电图、凝血四项、颅脑CT等),排除其他疾病,制定手术方案;安排同一组医师进行操作。对照组患者进行小骨窗血肿清除术:选择血肿对侧卧位,常规消毒、全身麻醉;于血肿同侧额颞部作切口,呈弧形,逐层切开皮肤组织,分离帽状腱膜,将皮瓣翻向颅底侧,继续依次切开骨膜、颞肌,剥离颞肌并将其向颅底侧翻;显露颅骨钻孔,作3 cm×3 cm的小骨窗,游离骨瓣,骨窗周边悬吊硬膜,以“H”型剪开硬膜,可见脑组织,镜下分离侧裂,切开岛叶;部分患者经侧裂入路完成血肿清除术,即颧弓中点上4~5 cm作直切口,切开颞肌、骨膜,显露颅骨并钻孔,再用咬骨钳咬出3 cm×3 cm的小骨窗,切开硬脑膜,显露侧裂前中段,充分止血,分离侧裂,进入额叶岛盖部,暴露岛叶;进入血肿腔,清除血块,显露正常脑组织,电凝止血周围脑组织;压迫止血,无出血点,即可冲洗术腔至清亮;颞肌减张缝合硬膜,缝补人工硬脑膜,常规留置引流管,关闭、包扎切口。部分患者经皮层入路完成血肿清除术,即血肿区进行改良翼点入路弧形切口,在颞上回偏下切开颞叶皮质,直接进入血肿腔,镜下抽吸血肿,电凝止血,无活动性出血,即可逐层缝合。观察组患者进行神经内镜下血肿清除术:患者取仰卧位,常规消毒,全身麻醉;以血肿同侧发髻内2 cm、中线旁2.0 cm为中心,作纵向切口,逐层切开皮肤组织;牵开切口,显露颅骨,于血肿同侧额部钻孔,游离骨瓣,制作骨窗(3 cm×3 cm),充分暴露硬膜,在骨窗周边悬吊硬膜,“十”字形切开硬膜,取骨窗中心为穿刺点,由此置入导管扩张器,导向棒穿刺至血肿方向,深度7 cm左右,拔除导向棒内芯,置入外鞘进入血肿腔内,可见暗红色凝血块,用肿瘤镊取出血凝块,后旋转内窥镜在血肿腔内沿血肿长轴前进,用吸引器通过吸引孔道吸出周围疏松血肿,直至血肿底部;若术中视野不清晰,可旋转不同镜面角度,避免损伤正常的脑组织,血肿清除完后用纱布填塞血肿腔,确认无活出血,即可撤出外鞘;缝合骨膜、硬脑膜,常规留置引流管,缝合、包扎切口。部分患者经颞部取直切口,钻孔,铣开骨瓣取小骨窗,四周悬吊并“十”字形切开硬脑膜,于岛叶皮质无血管区取切口,清除血肿,电凝止血,修补人工硬脑膜,留置引流管,骨瓣复位,缝合切口。两组患者术后均进行常规止血、抗感染等治疗,出院后定期进行随访复查。
1.3 观察指标①临床疗效。于术后3个月采用格拉斯哥预后量表(GOS)[5]评估两组患者临床疗效,优:GOS评分为5分,患者恢复良好,无缺陷;良:GOS评分为4分,患者轻度残疾,仍可独立生活;可:GOS评分为3分,患者重度残疾;差:GOS评分为2分,患者植物生存;死亡:GOS评分为1分。总优良率=(优+良)例数 / 总例数×100%。②血浆内皮素(ET)与炎症因子水平。分别于术前与术后7 d采集所有患者空腹静脉血约5 mL,取其中3 mL置于预先盛有抗凝剂的试管中,离心(转速3 000 r/min,时间10 min)后取血浆,经酶联免疫吸附实验法测定患者血浆ET水平;剩余2 mL离心(转速3 000 r/min,时间10 min)后取血清,经酶联免疫吸附实验法检测血清C- 反应蛋白(CRP)、肿瘤坏死因子 -α(TNF-α)水平。③血肿清除率与预后情况。计算两组患者血肿清除率并进行比较,血肿清除率=(术前血肿量 - 术后血肿量) / 术前血肿量×100%。分别于术前与术后3个月采用美国国立卫生研究院卒中量表(NIHSS)[6]评分与格拉斯哥昏迷量表(GCS)[7]评分评估两组患者预后情况,NIHSS评分总分42分,分值与神经缺损情况呈正相关;GCS评分总分15分,分值越高,意识状态越好。④并发症。比较两组患者并发症发生情况,包括尿路感染、颅内感染、消化道出血等。
1.4 统计学方法采用SPSS 26.0统计学软件分析数据,计数资料以[ 例(%)]表示,采用χ2检验;使用S-W法检验计量资料数据是否符合正态分布,对于符合正态分布的计量资料以(±s)表示,采用t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床疗效比较术后3个月观察组患者总优良率高于对照组,差异有统计学意义(P<0.05),见表1。

表1 两组患者临床疗效比较[ 例(%)]
2.2 两组患者血浆ET与炎症因子水平比较与术前比,术后7 d两组患者血浆ET及血清CRP、TNF-α水平均降低,且观察组低于对照组,差异均有统计学意义(均P<0.05),见表2。
表2 两组患者血浆ET与炎症因子水平比较(±s)

表2 两组患者血浆ET与炎症因子水平比较(±s)
注:与术前比,*P<0.05。ET:内皮素;CRP:C- 反应蛋白;TNF-α:肿瘤坏死因子 -α。
组别 例数 血浆ET(ng/L) CRP(mg/L) TNF-α(μg/L)术前 术后7 d 术前 术后7 d 术前 术后7 d对照组 34 102.61±13.19 82.43±10.21* 39.20±10.03 20.55±3.17* 30.20±6.11 23.43±3.15*观察组 34 103.10±15.03 65.33±7.11* 38.29±9.15 15.13±2.01* 29.17±5.03 20.10±2.03*t值 0.143 8.014 0.391 8.420 0.759 5.181 P值 >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.3 两组患者血肿清除率与预后情况比较观察组患者术后血肿清除率高于对照组;与术前比,术后3个月两组患者NIHSS评分均降低,且观察组低于对照组;两组患者GCS评分均升高,且观察组高于对照组,差异均有统计学意义(均P<0.05),见表3。
表3 两组患者血肿清除率与预后情况比较(±s)

表3 两组患者血肿清除率与预后情况比较(±s)
注:与术前比,*P<0.05。NIHSS:美国国立卫生研究院卒中量表;GCS:格拉斯哥昏迷量表。
NIHSS评分( 分 ) GCS评分( 分 )血肿清除率(%)术前 术后3个月 术前 术后3个月对照组 34 25.71±3.45 16.17±2.05* 7.57±1.20 9.27±2.03* 80.35±4.17观察组 34 26.23±4.13 10.23±1.13* 7.31±1.17 12.25±2.10* 91.25±5.13 t值 0.563 14.797 0.905 5.949 9.614 P值 >0.05 <0.05 >0.05 <0.05 <0.05组别 例数
2.4 两组患者术后并发症发生情况比较观察组患者术后并发症总发生率为5.88%,低于对照组的26.47%,差异有统计学意义(P<0.05),见表4。
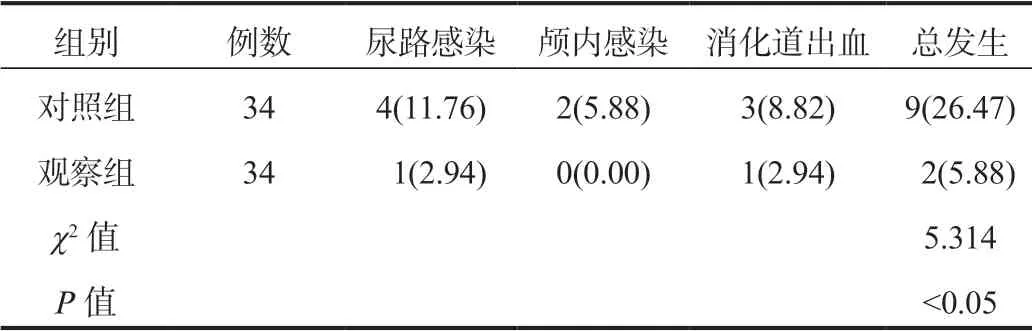
表4 两组患者并发症发生情况比较[ 例(%)]
3 讨论
基底节脑出血患者常伴有不同程度的神经功能损伤,与血肿体积存在直接关系。脑出血后导致的颅内占位效应使颅内压迅速上升,造成脑细胞缺血缺氧,脑内的血肿分解物将引发周围正常脑组织出现炎症反应并诱导神经细胞凋亡,对患者造成不可逆的病理性伤害,及时有效地清除血肿是基底节脑出血患者临床治疗的关键。外科手术是治疗基底节脑出血的首选方法,其中小骨窗血肿清除术可有效清除血肿,减少对脑组织的压迫,促进神经功能的修复,但由于该术式的皮质切开范围较小,视野有限,难以清除位置较深的血肿,并且术中操作对脑组织的牵拉较严重,容易二次损伤正常的脑组织,导致继发出血,造成不良 预后[8]。
神经内镜下血肿清除术兼并了血肿腔穿刺、直视下血肿清除技术的优点,且具有微创、损伤小、视野广阔等特点,能够通过神经内镜的多角度旋转清除位置较深的血肿,尽可能地避免对脑功能区、外侧裂血管区等重要脑组织造成创伤,同时该术式对出血时间无特别要求,因此利于患者术后恢复[9]。血浆ET为一种调节激素,具有收缩冠状动脉、抑制肾素释放等一系列作用;CRP为一种急性时相蛋白,可反映机体炎症损伤状态;TNF-α可刺激急性期蛋白的分泌,并诱导其他炎症因子表达,在机体感染、组织损伤时急剧上升,其水平均与组织受损程度呈正相关[10]。本研究结果中,术后3个月观察组患者总优良率高于对照组,术后7 d观察组患者血浆ET及血清CRP、TNF-α水平均低于对照组,提示神经内镜下血肿清除术在基底节脑出血的临床应用中疗效确切,且能够有效抑制患者机体炎症反应。神经内镜下血肿清除术可规避传统手术中的开颅、关颅等操作,进而减少对脑组织的应激刺激,以保护脑组织,减轻炎症因子对其产生的病理损害,控制机体炎症反应,促进患者脑神经功能的恢复[11]。
神经内镜下血肿清除术通过小切口穿刺建立手术通道,大幅度减轻了手术对机体所造成的创伤,减少术中失血量,且术中视野清晰,可通过对内镜方向与角度的调整,直接对血肿腔各个角度进行探查,辨别血肿死角,对正常组织的损伤较小;能够清晰显示出深部脑神经和颅内血管间的关系,降低手术对患者颅内血管与神经元的损伤,明确血肿范围并快速清除血肿,防止血肿降解产物对脑组织产生毒性作用,提高血肿清除率,降低患者术后并发症的发生风险[12]。本研究结果中,观察组患者术后血肿清除率高于对照组,并发症总发生率低于对照组;术后3个月观察组患者NIHSS评分低于对照组,GCS评分高于对照组,提示神经内镜下血肿清除术的侵袭性更低,血肿清除更彻底,可减轻手术对脑组织的损伤,从而促进患者神经功能恢复,利于患者预后的改善,且安全性较高。
神经内镜下血肿清除术具有以下优势:①获取较小皮质切口,由此经穿刺通道完成手术,可保护正常脑组织,减少牵拉所造成的损伤;②术野清晰,且光源充足,使术者可在直视下操作,尤其是完成吸引、冲洗等操作,进而降低寻找出血点、责任血管的难度,达到快速止血的目的;③结合实际情况适当调整内镜的角度及方向,即可直接探查血肿腔,以明确血肿的清除情况及范围[13]。同时,神经内镜下血肿清除术在临床应用中也存在一定局限性:①“鱼眼效应”可导致错觉,难以真实体现实际解剖情况,尤其是真实的方位、大小,进而增加操作难度;②手术切口较小,且手术通道狭窄,容易限制操作空间,为此需要操作者具备较高的业务能力,并熟练掌握神经内镜操作步骤;③需要进行去骨瓣减压患者不可进行神经内镜下血肿清除术;④术中出血量较多时较小操作空间、单手操作无法快速止血,为此结合实际情况转行开颅手术,以保证手术效果[14]。
综上,神经内镜下血肿清除术在基底节脑出血的临床应用中疗效确切,血肿清除更彻底,可减轻手术对脑组织的损伤,促进患者神经功能恢复,同时能够有效抑制机体炎症反应,利于患者预后,且安全性较高,值得临床推广与应用。

