通过医保支付推进医疗质量管理的经验及启示*
——罗琳彬 郭昱君
多数发达国家和地区已建立科学、系统的医疗服务质量评价体系,并且将评价结果与医保支付关联,以期通过财务激励机制提升医疗服务质量[1-2]。2017年,中共中央 国务院指出,医保对医疗行为的监管重点要从医疗费用控制转向医疗费用和医疗质量“双控制”[3]。2018年,国家医疗保障局成立。从理论上而言,医保具备将付费端口前移的条件,可以同时购买并确保医疗服务的“质”与“量”。然而,医保支付在促进医疗质量改进方面尚未形成明确的工作机制。因此,本研究通过复习文献,总结典型国家和地区相关经验,探讨如何基于医疗质量评价模式,运用医保经济手段,促进医疗服务质量提升。
1 资料来源与方法
1.1 资料来源
以政府主持的医保项目为基础,选择美国医院服务、英国基层医疗服务案例,考虑我国台湾地区的医疗服务模式与大陆地区相似,且医保发展改革具有一定程度的历史共性,因此以我国台湾地区经验作为补充。
采用文献分析法。采取主题词与分类号组合的检索方式,收集有关医保与医疗服务质量的文献。检索数据库包括Web of Science、PubMed、中国知网(CNKI)、万方。英文检索词包括“quality of care”“payment system”“pay for performance”“value-based purchasing” “USA” “UK” “Taiwan”;中文检索词包括 “医疗服务质量”“医保支付方式”“价值医疗”“基于质量付费” “美国”“英国”“台湾”。检索年限为2005年1月1日至2021年9月30日。
1.2 文献纳入与排除标准
纳入标准:(1)研究主题为探索医保支付促进医疗质量的管理机制;(2)研究内容涉及医保支付和医疗服务质量的具体研究,包含(不限于)介绍支付方式的激励机制、约束机制、考核机制和管理模式。排除标准:(1)仅提及医保支付并未以医疗质量为主题;(2)无具体研究的综述类、报道类、会议类文章。
1.3 文献筛选
共获得2 155篇文献。其中:英文文献1 729篇,中文文献426篇。经阅读标题和摘要,初步筛选出156篇医保支付和医疗质量关联的文献。根据纳入与排除标准,最终纳入24篇文献。
2 经验总结与分析
2.1 美国:基于价值支付的奖惩机制
21世纪初,美国政府在联邦医疗保险项目中开始采用价值导向的支付方式,通过质量评价体系,将考核结果与医保支付挂钩,激励和引导医疗服务提供者关注医疗质量[4]。2013年起,美国老年医疗保险Medicare对提供急性住院服务的医院实行以DRG付费为基础的三类补充保险,即“医院服务价值购买计划(Hospital Value-Based Purchasing Program,HVBP)”“再入院扣费计划(Hospital Readmissions Reduction Program,HRRP)”“医院获得性疾病扣费计划(Hospital-Acquired Condition Reduction Program,HACRP)”[5]。此三类计划由美国医疗保险和医疗补助服务中心(Centers for Medicare & Medicaid Services,CMS)执行,考核指标主要参考国际医疗质量指标体系,并设定具体评审标准,根据考核结果对医院进行激励或惩罚。
(1)HVBP。美国2013年起实施HVBP,操作步骤为:第一,形成奖金池。Medicare每年从预定基金中扣留1%~2%形成奖金池。第二,绩效考核。评价医院的服务质量,计算每家医院的绩效总得分。第三,财务激励。按照绩效总分值排名,换算奖金支付额度,重新分配奖金。

+0.5)计算后,成就分为5分。②改进分。用来评价同一家医院的质量改进情况,计分公式为(9×

根据不同医院等级分组,CMS将各组绩效总分进行排序,同组前25%的医院可获得奖励补偿。补偿额度参考医院分数排名,通过公式换算,确定激励支付系数,最终将支付系数与DRG支付结合,调高医院的DRG支付标准[9]。
(2)HRRP。美国2013年起实施HRRP,以5类重点病种的再入院率为衡量指标,包括急性心肌梗死、慢性阻塞性肺疾病、心力衰竭、肺炎、选择性首次全髋关节置换术。当医院此类特定病种的30 d内再入院率超过Medicare规定的范围时,将扣除医院预付比例,扣减上限为预付金额的3%[10],以此促使医院改变服务模式,鼓励患者和医护人员参与出院计划,进而减少可避免再住院情况。
(3)HACRP。HACRP于2015年起实施,该计划侧重患者入院后的安全性以及感染风险,目的是把Medicare的医保支付与护理质量挂钩。患者安全主要通过手术并发症、跌倒、压疮等不良事件控制指标来衡量。感染监测包括5项常见院内感染的发生率,如导管相关血流感染、导管相关尿路感染、手术部位感染、耐甲氧西林金黄色葡萄球菌感染、艰难梭菌感染。在该计划中,对于综合评分结果排序后25%的医院,将会扣减1%的医保付费总额[11]。
总体来说,美国CMS针对医疗服务质量管理采取了一系列举措,HVBP以奖金激励方式体现,HRRP、HACRP则采取扣费的惩罚方式。三类计划的侧重点不同,既相互独立,又相互补充。从结果来看,大部分参与项目的医院,其服务质量取得了不同程度的进步。HVBP自实施以来,覆盖医院数量从2013年的2 984家增加至2020年的3 165家,总绩效平均得分从28.6分提高至38.5分,提升幅度约35%,每年超过50%~55%的医院获得奖励[12]。在HRRP项目推行3 a内,急性心肌梗死、心力衰竭、肺炎30 d内再入院率分别降低1.27%、1.62%、1.05%,且参与计划的时间越长,患者照护与预后效果越好[13]。这不仅实现了医保支付促进医疗质量管理的目标,而且逐步达成价值购买的目的。
2.2 英国:提升基层医疗服务质量的激励机制
全科医学服务是英国医疗服务体系(National Health Service,NHS)的基石,是政府推进医疗改革的重点[14]。2004年,英国将质量和结果框架(Quality and Outcomes Framework,QOF)引入全科医疗的付费与质量管理中。全科医师收入结构主要分为两部分:一是与居民签约的人头费用,约占总收入的2/3。基于全科医师的工作负荷和签约情况进行补偿,每年度人头费用的标准为人均80英镑~85英镑,平均每名全科医师的签约人数为1 500人~1 600人[15]。二是根据QOF评价医师服务,并按相应分值计算绩效奖金,此部分占总收入的1/3,是与服务质量考核相挂钩的激励机制[16]。
QOF是一套基于临床实证的指标体系,每年根据实际适当调整考核内容。2019年,NHS设置4个评审维度,分别是临床、公共卫生及其附加服务、质量改善。每一个维度都设计多项指标,并且对具体指标设定标准阈值,依此对全科医疗服务水平进行综合打分,满分为559分。
NHS根据QOF形成了一套统一标准的评估体系,并按照QOF的质量考核结果进行付费。在每年正式考核之前,NHS先预付部分费用给全科医师作为服务成本保障,待考核结束后,再根据全科医生实际QOF得分支付绩效奖金。QOF计分方式分为两类:服务数量和服务质量。服务数量方面,仅以健康档案的注册率作为判定依据,注册率越高则得分越高。服务质量方面,某单项指标(如全科医师的所有患者高血压控制率)的上限阈值设定为80%,下限阈值设定为40%,当全科医师在该项指标的表现水平超过(含)80%,则得满分;低于40%,则不得分;介于阈值中间,采取的计分方式为:
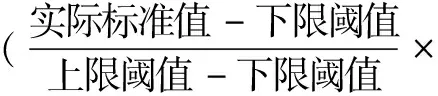
以上计分过程均须参考QOF操作指南和给分范围。
根据QOF分数,每1分可以获得财政额外支付187.74英镑(2019年)作为医师的薪酬奖励,这是一种高强度的财务激励方式。实施第一年,医师平均得分经过百分比换算后为89分,到2010年,医师平均得分提高到95分,且慢性病患者在基层接受治疗服务的比例增加约20%,QOF结合财务激励机制对于提高全科医师的服务质量有显著效果[19]。同时,通过QOF基于质量付费的奖励机制,可以促进医师提升服务水平,以此吸引居民与之签约,更好地落实全科医师签约制度,医师的人头费用也随着签约患者的增加而增长。由此,发挥了人头费用和绩效奖金付费的双重激励作用。
2.3 我国台湾地区:结合医院评价体系的总额预付制
我国台湾地区健康保险署(以下简称“健保署”)于2002年全面推行总额预算制,实施之初,因严格控费,导致不可预期的医疗质量问题[20]。为保障医疗服务水平,健保署结合支付制度与医院评价制度,将评价结果纳入医院总额预算分配的协商项目中[21]。医院评价工作由卫生主管部门委托独立第三方机构办理,评价内容包含医院运行管理、医疗安全、服务质量等,评价结果不仅作为医院等级判定依据,还作为医保支付的参考标准之一。
除医院评价外,还另外设置两个项目,即医疗品质指标计划(Taiwan Quality Indicator Project,TQIP)、医疗照护品质指标系列(Taiwan Healthcare Indicator Series,THIS),医院必须选择加入其一或全部参加。自2005年起,健保署选取TQIP与THIS中高度重合且具有代表性的指标作为质量考核项目,并从总额基金中预留一部分作为“品质保证保留款”[21],以经济手段激励医院提升服务质量。原则上,预留金额分为基本奖励与额外奖励,凡是参加任一项目的医院都可获得基本奖励,额外奖励则根据考核结果分配。考核按医院等级分组进行,指标属性包含正向与负向,并设有评分的基准参考值。正向指标以排名前10%医院的表现结果为标准,负向指标以90%医院的平均结果为基准,只要指标在标准范围内则可累计一项,累计达成指标的项目越多,获得额外奖励金额就越高[22]。我国台湾地区实行总额预算制联合医疗质量评价体系,开展了一系列医院考核工作,在控制费用稳定增长的同时较好地保证了服务质量[23]。
3 启示与思考
医疗质量反映医疗服务的价值[24],而价值购买是近年来国际上备受重视的医保支付改革理念。通过梳理美国、英国与我国台湾地区的经验,提出以下几点思考:
3.1 建设卫生主管部门与医保部门有机融合的医疗质量考核系统
为促进医疗质量管理水平提高,医保部门需要先建立一套完善的医疗质量考核系统。这套系统可以是成熟的独立系统,也可以由医保部门自行建设。基于医保目标,选定合适的指标体系,指标内容涉及医疗质量或基层保健质量,并根据部门或管理要求调整。通过指标评分转换,将考核结果与医保支付进行联动,如财务激励或奖惩机制,从而形成医保支付对医疗质量管理的推进机制。
目前,我国大陆地区医疗质量考核工作主要由卫生部门主导、推动和落实,且融入在医院绩效考核或医院评审等工作项目中。而医保部门更多关注医保基金安全防控、医保支付改革、药品耗材带量采购、医药服务价格管理、综合业务管理等,尚未涉及医疗质量管理,也未参与到卫生主管部门的质量管理工作中。虽然有少数地区的医保部门已经或即将开展定点医疗机构考核,但考核指标尚未关注医疗质量[25-26]。因此,建议我国大陆地区医保部门基于已有质量考核系统,根据部门要求进行调整,并与卫健委各职能部门加强沟通协商,共同构建互通共享的医疗质量评价体系与考核系统,以提升医保质量管理水平。
3.2 采用质量指标的多元计分方式
在指标评分工作中,采用多元的计分方式能够全面、直观地呈现医院自我提升及改进程度。例如,美国CMS在计算指标分数时同时采用成就分与改进分,既能横向比较同期不同医院之间的表现,又能与医院自身进行纵向比较。一方面可以避免初始水平较好的医院无需改进就获得奖励,另一方面能够对正在努力的医院给予正向激励。英国的QOF对每一项评估指标设定了统一的标准阈值,所有计分过程符合操作指南,保证了考核结果的同质性和可比性。
当前,我国无论是公立医院绩效考核、医院评审,还是医保部门对定点机构的考核,相关质量指标尚无法体现目标导向性以及重要程度。例如,哪些医疗质量指标需要增加赋权或给予倾斜;哪些指标可视实际情况决定是否进行评估等。此外,在评分方法的设计上也缺乏明确、精准、统一的操作定义,容易造成不同地区考核结果不具可比性,导致指标失去标杆意义。因此,建议采用多元化的计分方式,在相关考核配套指导文件中明确指标的目标性、评分标准、倾斜程度等,并充分应用大数据,客观体现医疗服务质量水平以及改进情况,为医保制定相关质量管理激励机制提供参考。
3.3 设计与质量联动的奖惩机制
将质量考核结果与医保奖惩机制相结合,可体现价值购买理念,激励服务提供者提高服务质量[27]。美国基于价值付费建立了医院质量得分的排序竞争考核体系,以医保费用作为经济驱动,将考核结果应用到调整医保支付(DRG)的标准中;英国在按质量支付方式中设定了服务质量标准,将考核分值量化为经济价值奖励;我国台湾地区在总额预付制的基础上,采用了不同的质量评价工具,将评价结果作为部分医保基金重新分配的依据。综合来看,三者都是通过经济手段达到保证医疗质量的目的。
目前,我国大陆地区医保支付改革工作更多侧重控费与监管,尚未展开“质量购买”。因此,建议医保部门在参与质量管理工作的同时,可强化质量考核结果的应用,设计合理的奖惩制度,制定相关财务激励机制来促进医疗服务质量提升。总之,无论采取哪种机制,都需依靠质量评价体系和考核系统,建立医保支付与质量管理的紧密关联机制,为保障医保以合理价格购买优质服务提供支撑。
3.4 本研究不足与展望
首先,本研究仅针对两个国家(美国、英国)和一个地区(我国台湾地区)进行探讨,实际上还有其他与我国医疗服务体系相近、医疗保险模式相似的国家或地区具有丰富的实践经验,后续将进一步补充研究。其次,本研究侧重介绍相关经验,并未具体比较不同经验做法的优点和挑战,后续将通过系统性比较,总结操作性更强的实施路径,为相关制度建设提供参考。

