多模态下改良经颧弓入路切除颅底巨大肿瘤的临床研究
许德荣 覃燕群 林胤言 黄赛 吴先良 邓忠勇
中颅窝脑膜瘤是常见的颅底肿瘤,该区域肿瘤周围神经、血管丰富,手术切除阻碍大,尤其对于巨大型肿瘤,常规手术入路下术者无良好手术视野,操作困难,容易损伤周围神经、血管,且肿瘤残留几率大[1]。经颧弓入路是在传统翼点入路基础上离断颧弓,使骨窗更靠近中颅窝底,手术视野更大,对临床颅底肿瘤切除具有重要作用[2,3]。本研究多模态下改良颧弓入路则是结合MRI/CT/DTI等数据进行多模态融合成像,经颧弓入路,探讨大范围术野下参考最优路径开展颅底巨大型肿瘤手术的临床效果。
1 材料与方法
1.1 一般资料 研究对象为2017年1月~2020年12月我院58例中颅窝脑膜瘤患者,根据手术方式分为两组。其中2017年1月~2018年11月采用传统翼点入路切除肿瘤的28例患者作为对照组,年龄33~65岁,平均(49.63±8.08)岁,男女比例为1:1,肿瘤直径5.1~9.2cm,平均(6.6±0.5)cm;另外2019年1月~2020年12月采用MRI/CT/DTI等数据进行多模态融合成像并设计最优手术路径、改良颧弓入路的患者30例作为研究组,年龄28~66岁,平均(48.96±7.59)岁,男女比例为1:1.14,肿瘤直径5.0~9.6cm,平均(6.7±0.6)cm。两组患者年龄、性别、肿瘤直径方面差异无统计学意义(P>0.05)。纳入标准:①肿瘤直径≥5cm;②14岁<年龄<85岁;③肿瘤病理检查评估为WHO Ⅰ级。排除标准:①合并高血压、糖尿病、冠心病等心血管疾病;②凝血功能障碍类疾病;③其他手术及相关药品禁忌证。
1.2 方法 所有患者均进行MRI、CT检查,由同一团队评估术前肿瘤结构及与周围组织关系,对照组采用传统翼点入路手术方式进行肿瘤切除;研究组术前通过神经导航软件系统对影像数据进行多模态融合成像,并根据每个患者的肿瘤大小、位置,设计最优手术路径,避开血管、功能区及神经纤维束等区域,且进行神经电生理检测患者颅底神经,作为手术参考。术中患者采取平卧位,根据多模态融合成像评估,调整患者头部角度,一般需往健侧调整15~40度,病变位置越靠近中线则角度调整越小;患者颈部略伸展,使头顶尽量倾向地面,并以头架固定,确保颧隆突在术野最高位置。根据手术设计路径,利用神经导航系统对头皮各位置进行注册标记。手术切口选择在耳屏前方1cm左右的颧弓下方0.5cm水平,不超出发际线,并以弧形穿过中线至对侧发际线、瞳中线交点处。切口后沿帽状腱膜下分离至其脂肪层暴露,利用筋膜间入路技术保护患者面神经组织,暴露颧弓并采用铣刀锯断,需保留颧弓咬肌,然后将颞肌与颧弓同步翻至颅底,去除颅骨瓣并清除蝶骨脊、部分蝶骨大翼,充分保留术区。然后利用系统导航棒寻找病灶,并在指示下避开周围神经、大血管等重要组织,确定手术路径,并切断脑膜瘤供血动脉,分块切除肿瘤,注意维持肿瘤静脉引流,显微镜下进行硬脑膜内部操作,切除受侵蚀的颅骨、硬脑膜等,并进行电凝烧灼、人工修补,然后分别采用接骨板固定颅骨和颧弓,并从颞肌、腱膜、皮下组织逐层缝合,最终缝合皮肤。术后密切关注患者生命体征,给予防癫痫治疗及常规止血消炎、电解质平衡和营养治疗。
1.3 评价指标 统计评估两组患者肿瘤Simpson Ⅰ级、Ⅱ级全切率、术中出血量、手术时间及术后并发症发生情况,并对患者进行1年随访,统计1年后患者转归情况。
1.4 统计学分析 本研究所有数据均采用SPSS 20.0分析处理,计量资料以均数±标准差表示,行t检验,计数资料以百分比表示,行卡方检验,P<0.05表示差异有统计学意义。
2 结果
2.1 两组肿瘤全切率、术中出血量、手术时间比较 研究组肿瘤全切除率显著高于对照组,术中出血量及手术时间显著少于对照组,差异有统计学意义(P<0.05),见表1、2。
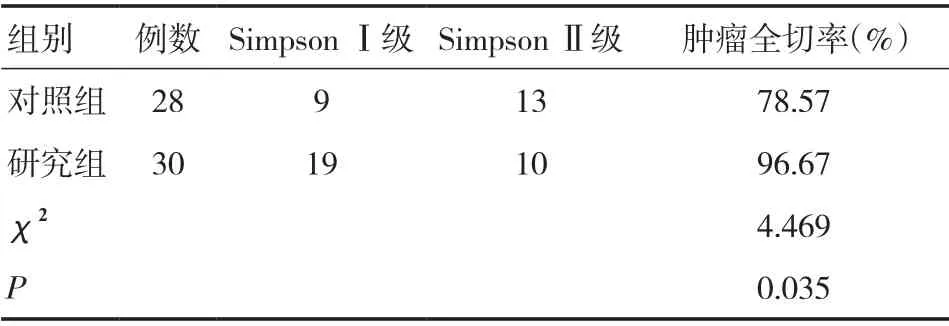
表1 两组肿瘤全切率比较(n)
2.2 两组术后并发症及随访转归比较 研究组术后并发症发生率显著低于对照组,见表3。随访1年,两组均无死亡病例;研究组无复发,1例居家康复;对照组1例复发,2例需照顾,3例居家康复,两组1年随访转归比较,差异有统计学意义(χ2=4.469,P=0.035)。

表2 两组术中出血量、手术时间比较

表3 两组术后并发症比较(n)
3 讨论
中颅窝脑膜瘤是常见的颅底肿瘤,根据Watt分类法分为内侧型、外侧型,传统的翼点入路能够切除大部分肿瘤,但翼点入路具有明显的局限性,尤其对于外侧型脑膜瘤,由于仅暴露出病灶上方及外侧下方部分,无法暴露出病灶正下方,强行解剖会过度牵扯颞叶及周边血管,影响手术效果及术后恢复;部分术者为了获得更好的术野,会通过切除影响术野的颞叶组织来尽量避免因颞肌反折导致的术野遮挡[4,5]。翼点入路保留了颧弓的完整,颧弓也成为传统翼点入路的重要阻碍。因此,经颧弓入路、经眶颧弓入路是临床颅底肿瘤切除术的改进入路方式,通过离隔颧弓、暴露病灶正下方来获得更广术野,便于术者观察与操作,且可以尽量避免牵扯颞叶及周边血管,保证患者术后功能。
研究组患者选择改良颧弓入路,在多模态融合成像最优设计路径的帮助下,取得显著的手术效果与预后转归,Simpson全切率高达96.67%,且显著缩短手术时间、减少术中出血量,同时术后并发症显著减少,随访1年后转归情况明显优于对照组。颧弓离断后,无需过度牵扯颞叶组织,研究组患者在暴露术野时均无颞叶组织牵拉损伤发生,这对减少术后并发症、帮助术后恢复有很大帮助;颞肌随颧弓下翻至颅底,充分暴露底面,提供更广术野,术者更方便处理神经、动脉等,切除肿瘤前可轻松断供肿瘤动脉血,而且进入硬膜内部操作可直接观察棘孔并电灼脑膜中动脉,控制颈外动脉供血,对减少术中出血量具有重要作用[6]。另外,研究组患者在术前通过神经导航系统进行多模态融合成像,在大术野的基础上进行手术路径设计,可有效避开颅内大血管、功能区及神经纤维束[7,8];而且术者在术前可充分模拟手术过程,提高手术熟练度,手术时通过系统和设备进行精确定位,参考设计路径开展手术,在改良颧弓入路的充分术野暴露的帮助下,依靠实时导航,显微镜下操作,最大程度缩短手术时间,且避免术中损伤,减少术后并发症。需要注意的是,本研究患者均为巨大型肿瘤,术中难以解剖外侧裂释放脑脊液降压,需要借助快速滴注甘露醇等来达到降低颅内压的目的;另外颧弓入路需注意患者面部神经分支保护,本研究切口选择位于耳屏前方1cm颧弓下0.5cm左右,可避免面部神经分支损伤。
综上所述,多模态下改良颧弓入路可促进巨大颅底肿瘤完全切除,具有更优的手术效果,并有效保护患者血管、神经等,帮助患者术后更好恢复与转归。

