CTA和CTP评价AIS患者侧支循环建立及脑灌注的研究
吴 磊,胡 东,高 续,曹雪花,刘 静
皖南医学院附属太和医院(太和县人民医院),安徽 太和 236600
急性缺血性脑卒中(AIS)是临床危害人类健康的常见心血管疾病,具有较高的发病率、复发率及死亡率的特征[1]。研究[2]显示侧支循环建立是颅内动脉狭窄患者出现脑梗死的独立预测因素。故而,对脑梗死患者进行有效的侧支循环建立和脑灌注恢复对提高治疗效果、改善疾病预后具有重要意义。AIS的早期诊断是治疗方案制定的前提,其中影像学检查的应用最为普遍。CT血管成像(CTA)能够准确地评估责任血管狭窄及侧支循环的开放情况,特别是最新的多时相CTA,其对血流经过动脉、静脉及毛细血管的评估具有重要意义,可以提高侧支血流的评估准确性[3]。CT灌注成像(CTP)作为新发展的侧支血流灌注评估方法,可以通过后处理软件自动并快速地生成灌注参数从而评估脑血流情况,早期发现灌注异常区域并制定准确的治疗方案。CTA、CTP评估AIS侧支循环建立及血液灌注具有较强的潜力[4]。本研究探讨AIS患者采用CTA、CTP评估侧支循环建立、脑灌注情况及其与患者预后的关系,旨在为临床AIS的治疗和诊断提供新的思路。
1 资料与方法
1.1 一般资料
选取2020年5月至2021年12月我院收治的AIS患者139例进行临床研究。所有患者均接受256层螺旋CT扫描,以患者治疗3个月后的格拉斯哥预后评分(GOS)[3]进行预后评价,并将其分为良好组(95例)和不良组(44例)。本研究获得患者及家属知情同意并获得院医学伦理委员会批准。纳入标准:AIS诊断标准参考《中国急性缺血性脑卒中诊治指南2018》[5];患者均为首次起病,24 h内入院接受CT等辅助检查;所有患者在72 h内同时接受脑血管造影(DSA)检查;年龄19~79岁;患者资料完整。排除标准:颅内动脉瘤、脑血管破裂出血者;颅脑外伤病史、颅脑手术史者;恶性肿瘤患者;精神障碍、阿尔茨海默病患者。
1.2 方法
所有患者采用CTA评估患者的侧支循环建立情况,CTP技术评估患者的脑灌注情况。使用我院荷兰产飞利浦极速CT,造影剂使用碘佛醇350 70~85 mL或碘海醇350 70~85 mL,肘前穿刺并留置18G套管。CTA:从颅底至颅顶进行扫描,层厚0.625 mm,于升主动脉第一时相50 mL对比剂注射,第二时相50 mL生理盐水注射,注射速度5 mL/s,扫描管电压80 kV,图像重建层厚0.625 mm。CTP:患者取仰卧位,头部居中放置于楔形海绵头架固定,5 mL/s注射速度,45 mL对比剂注射后生理盐水30 mL注射,轴位CT灌注扫描,5 mm层厚重建图像,对比剂注射5 s后开始扫描,25次曝光,2 s曝光一次,检测并对比患者病灶侧的脑血容量(CBV)、脑血流速度(CBF)、达峰时间(TTP)、平均通过时间(MTT)。
侧支循环建立显影评分[6]:将大脑中动脉供血区分为上、下两个观察区域分别进行评分,总分为二者之和。标准:未建立侧支循环为0分,CTA检查显影侧支循环≤50%为1分,侧支循环显影>50%但<100%为2分,侧支循环显影100%为3分。
患者预后根据患者治疗3个月后的GOS评分进行评价。5分:患者在治疗后神经功能、日常生活活动能力恢复均较好,仅存在轻度缺陷;4分:经过治疗,患者神经功能、日常生活活动能力一定程度恢复,能够在一定保护措施下完成工作;3分:患者治疗后意识状态比较清楚,但是存在明显功能残疾,需要他人帮助照料;2分:患者呈植物人状态生存;1分:患者死亡。本研究将5分和4分的患者评定为预后良好,3分、2分、1分的患者评定为预后不良。
1.3 统计学处理

2 结果
2.1 139例患者CTA检查的侧支循环建立情况
139例接受CTA检查的患者,其中,前循环梗死患者79例,后循环梗死患者60例。侧支循环建立情况见表1。

表1 CTA检查的患者侧支循环建立情况[n(%)]
2.2 139例患者CTA与DSA检出侧支循环比较
以DSA侧支循环检出结果作为诊断金标准,与CTA检出结果建立四格表,结果显示CTA诊断AIS患者颅内动脉侧支循环建立的灵敏度为95.12%、特异度为91.23%。详见表2。

表2 DSA与CTA检出侧支循环建立的结果
2.3 预后良好组与不良组患者各项资料的单因素分析
采用单因素统计学方法对良好组和不良组患者资料进行分析,良好组入院时的美国国立卫生研究院卒中量表(NIHSS)评分、糖尿病合并率、冠心病合并率均低于不良组(P<0.05),良好组和不良组患者的脑梗死病灶大小、梗死血管狭窄程度比较,差异具有统计学意义(P<0.05)。详见表3。

表3 预后良好组与不良组患者各项资料的单因素分析
2.4 预后良好组与不良组的侧支循环程度评分、脑灌注参数比较
良好组患者的侧支循环程度评分、CBV、CBF、TTP、MTT测定值均高于不良组,差异具有统计学意义(P<0.05)。详见表4。
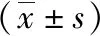
表4 预后良好组与不良组的侧支循环程度评分、脑灌注参数比较
2.5 多因素分析
以患者GOS预后结局作为因变量,以单因素分析具有统计学意义的指标:入院时的NIHSS评分、糖尿病合并率、冠心病合并率、脑梗死病灶大小、梗死血管狭窄程度、侧支循环程度评分、CBV、CBF、TTP、MTT测定值作为自变量建立Logistic模型,结果显示:AIS患者入院时NIHSS评分高、大梗死病灶、脑血管闭塞是其不良预后的独立危险因素(P<0.05);良好的侧支循环、CBV及CBF脑灌注水平较高,均有利于患者预后恢复(P<0.05)。见表5。

表5 Logistic回归模型结果
3 讨论
既往研究[7,8]证实侧支循环对急性缺血性卒中的疾病进展具有关键的参与和影响作用,建立并促进良好的侧支循环可减少梗死病灶的数量和体积、改善缺血后脑组织损伤、降低梗死后出血转化风险、改善预后并降低卒中复发风险。结构学和功能学评估侧支循环的主要影像评估方法,CTA及CTP等多模式一体化成像方案的出现,能够快速提示血管情况及灌注状态信息,有助于临床准确、全面地对侧支循环和血压灌注状态进行评估和分析,促进脑梗死的个体化管理。
以DSA侧支循环检出结果作为诊断金标准,与CTA检出结果比较发现CTA诊断AIS患者颅内动脉侧支循环建立的灵敏度和特异度较高,漏诊和误诊率较低。此外,CTA仅需较少的造影剂剂量就可获得较高清晰度的血管成像,基于最大密度投射重建技术通过原始数据采集,重建图像,可选择多角度观察血管走形、狭窄程度及斑块情况,避免血管影像重叠。此外,CTA可清晰地看到4级及以上血管,较准确地评估脑血管狭窄位置、程度,具有较强的应用潜力[9,10]。
良好组和不良组患者的脑梗死病灶大小、梗死血管狭窄程度比较,差异具有统计学意义。脑侧支循环的形成与血管狭窄程度和速度、侧支血管的完整性、血流动力学改变等多种因素有关,脑血管狭窄或闭塞后导致脑梗死病灶增加,机体由于脑组织低灌注加重产生的压力差逐步建立了侧支循环代偿,但若患者梗死面积较大导致侧支循环无法及时建立,极易引起脑卒中患者脑组织损伤[11,12]。预后的单因素分析发现良好组入院时的NIHSS评分、糖尿病合并率、冠心病合并率均低于不良组。高血糖水平可导致毛细血管和小动脉内皮细胞增生,促进动脉形成粥样硬化,增加血液黏稠度,不利于侧支循环的形成。
不同预后的侧支循环程度评分、脑灌注参数比较发现良好组患者的侧支循环程度评分、CBV、CBF、TTP、MTT测定值均高于不良组。脑侧支循环的形成和开放可增加缺血区域周围的血流供应,延缓或减少缺血半暗带的流失,而使基线梗死体积小,且良好的侧支循环使缺血半暗带维持至发生再灌注,使溶栓后最终脑梗死体积相对较小,因而预后良好的患者具有更好的侧支循环和更好的脑灌注情况。
多因素分析结果显示:AIS患者入院时NIHSS评分增高、梗死灶面积较大、脑血管闭塞是其不良预后的独立危险因素;良好的侧支循环、CBV及CBF脑灌注水平较高有利于患者后期的预后恢复。CBV、CBF是重要的血流动力学参数,机体出现异常脑灌注时首先表现为CBF下降,常规情况下颅脑血管能够通过建立侧支代偿维持CBV处于正常水平,但CBV、CBF显著下降时可引发不可逆性脑梗死[13-15]。因而,通过分析CBV及CBF水平可判断可逆的缺血脑组织和不可逆的脑梗死,进而对患者预后进行评估。
综上所述,CTA对AIS患者颅内动脉侧支循环建立的检出敏感度较高,同时,早期观察患者侧支循环建立及脑灌注水平,对评估患者预后恢复具有一定的临床价值。

