经眶入路神经内镜手术治疗蝶眶脑膜瘤的疗效分析
丁 萌 王红娟 周 洁 高 强
蝶眶脑膜瘤会产生肿瘤占位性效应而引起眼球突出,还可压迫视神经导致视觉功能障碍[1]。此类肿瘤可延伸到邻近结构,使肿瘤完全切除具有挑战性,术后复发率高[2,3]。与传统经颅入路相比,经眶入路神经内镜手术治疗颅底病变,可减少脑组织牵拉损伤,降低并发症发生率[4]。2015年12月至2021年2月经眶入路神经内镜手术治疗蝶眶脑膜瘤18例,取得良好的效果,现报道如下。
1 资料与方法
1.1 一般资料18例中,男4例,女14例;平均年龄(54.4 ±10.0 )岁。原发性13例(WHO分级Ⅰ级12例,Ⅱ级1例);复发5例(WHO分级Ⅰ级;3例接受手术和放疗,1例仅接受手术,1例仅接受放疗)。
1.2 临床表现17例出现眼球突出症状,眼突程度2~10 mm,平均(4.2 ±2.3 )mm。4例眼球活动受限,10例存在压迫性视神经病变。
1.3 影像学表现2例复发有开颅手术史,部分外侧眶壁缺失。13例外侧眶壁骨质增厚。18例眶外均存在肿瘤,其中8例存在眶内肿瘤。9例发现上直肌和外直肌包膜。
1.4 术前眼科评估 包括最佳矫正视力、眼压、Hertel法测量眼球突出、眼球运动、前后段检查、Humphrey视野测试。以视野指数(visual field index,VFI)评估视野缺损程度。
1.5 手术治疗 行经眶入路神经内镜手术治疗,对于大型/巨大型肿瘤,采用扩大经眶入路。有睑皱襞者,在外侧睑皱襞线一半的位置作皮肤标记;无睑皱襞者,在相同位置的上睑线处作皮肤标记。自标记处向外侧眶缘延伸约1 cm,行皮肤切口。将皮肤和眼轮匝肌向上翻转至眶缘外侧。钝性解剖,在眶缘外侧切开骨膜,将0°内窥镜引入骨膜下腔。外侧眶壁由脑膜瘤引起的骨质增厚改变,用高速钻头磨除。暴露肿瘤后,用低温等离子切除或超声吸引刀切除。尽可能多地切除眶外肿瘤,注意避免损伤眶尖神经或血管结构。钻孔并扩大蝶骨嵴的基底可为双极操作提供足够的空间。使用自体筋膜或人工硬脑膜修复硬膜缺损。
1.6 术后复查和随访 术后2 d复查MRI判断肿瘤切除程度:完全切除定义为手术记录中肿瘤切除100%,术后MRI无肿瘤残余;近全切除定义为手术记录或MRI肿瘤切除率>90%;部分切除定义为肿瘤切除率<90%。使用Leksell Gamma Plan Version 11.1 .1 软件测量术后眼眶体积恢复量[2,5,6]。CT测量的眼眶骨性体积减去MRI测量的肿瘤体积,计算出手术前后眼眶体积[6]。
2 结果
2.1 手术结局 经眶入路手术9例,扩大经眶入路手术9例。肿瘤全切除3例,次全切除4例,部分切除11例。未全切除的15例中,13例肿瘤累及海绵窦,8例有眶内受累(图1),8例有鞍旁、翼腭窝、颞下窝或颞肌受累。11例术后辅助伽玛刀治疗,1例术后辅助放疗。术后出现一过性眼球外活动受限3例,感觉减退2例,脑脊液漏1例(手术治疗)。
2.2 眼眶容积评估的结果 术前患侧骨性眶容积、眶内肿瘤体积和软组织眶容积(骨性眶容积-肿瘤体积)分别为(20.12 ±2.35 )cm3、(0.71 ±0.93 )cm3和(9.41 ±2.54 )cm3。正常侧骨性眶容积为(21.33 ±2.53 )cm3。与正常侧相比,患侧眼眶软组织体积减少(91.18 ±8.19 )%。术后患侧骨性眶容积、剩余肿瘤体积和软组织眶容积(骨性眶容积-剩余肿瘤体积)分别为(22.43 ±3.57 )cm3、(0.47 ±0.64 )cm3和(21.97 ±3.27 )cm3。术后眼眶软组织体积增加(113.73 ±12.92 )%。
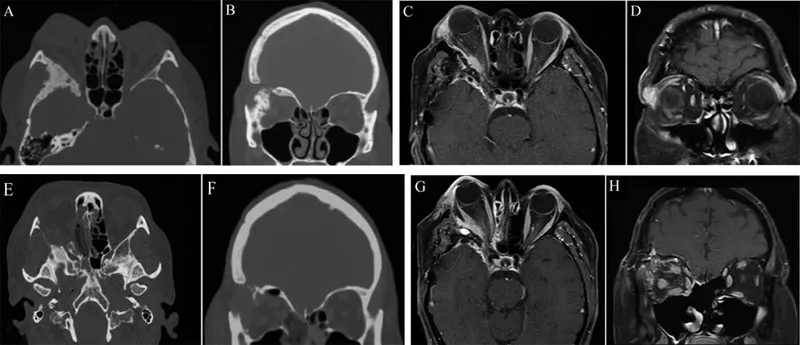
图1 蝶眶脑膜瘤经眶入路神经内镜手术治疗前后影像学表现
2.3 眼科检查结果17例眼球突出均有所改善,术后眼球突出1~6 mm,平均(1.5 ±1.9 )mm,较术前明显降低(P<0.05 )。3例眼球活动受限恢复,1例存在外斜视。10例压迫性视神经病变的平均logMAR BCVA视力从术前0.80 提高到术后0.42 ,VFI从术前48.9 %提高到术后65.9 %。术后未出现视力恶化。
2.4 随访结果 随访截止至2022年2月28日,平均随访(20.4 ±10.4 )个月。2例肿瘤进展,2例肿瘤复发。
3 讨论
3.1 蝶眶脑膜瘤的生长特点 该特定区域的病灶沿着蝶骨嵴有一种独特的生长模式,肿瘤呈“斑块状”,并伴有广泛的骨质增厚[1~3]。肿瘤可侵犯额下区、海绵窦、颅中窝、颞下窝、蝶窦、筛窦和眼眶。骨质增厚包括向眶内凸出以及蝶骨嵴后外侧颞骨增厚和不规则,与肿瘤的临床表现有关。
3.2 手术切除程度 在处理此类肿瘤时,应尽量将其完全切除。然而,完全切除仍然很难实现。本文18例中,只有3例实现全切除,低于既往报道的传统经颅入路手术的完全切除率(31~68%)[3,5,6]。但在比较肿瘤切除程度时,应考虑肿瘤的质地和位置。经颅入路手术治疗蝶翼脑膜瘤的研究显示,累及后眶、前床突和海绵窦的肿瘤完全切除率为12%,明显低于未累及这些部位的肿瘤(61%)[7]。本文未全切除的肿瘤累及海绵窦、眼眶或颅外区域。此外,肿瘤切除和增生骨质切除,应以尽可能切除肿瘤为重点,同时尽量减少相关并发症。
3.3 经眶入路神经内镜手术的优势和必要性 神经内镜手术肿瘤蝶眶脑膜瘤为眼眶、颅外空间和颅内区域的肿瘤切除提供了有效的手术视野。该入路可直接在神经内镜下观察眼眶及眶上裂的侵袭情况,与传统的经颅入路相比,可从眶前及眶下侧磨除压迫眶结构的整个骨性病变。对于需要更宽视野的病例,“扩展视野”结合外侧眶骨窗有助于改变神经内镜视角。对于合并鼻窦肿瘤的病例,经鼻入路神经内镜手术可以提供更多的途径切除肿瘤。因此,这是一种治疗眼眶和颅中窝脑膜瘤的有效方法[4,8]。此外,影响压迫性视神经病变的一个主要因素是肿瘤浸润。外侧骨增厚对压迫性视神经病变的影响不如腔内肿瘤浸润大。在视神经病变的治疗中,从腔内切除肿瘤是减轻视神经压迫的必要手段。然而,为了保护眶尖部的重要结构,经颅入路手术对眶尖部肿瘤的解剖十分有限。
有文献报道,外侧眶壁减压术治疗甲状腺功能障碍引起的突眼和压迫性视神经病变[9]。甲状腺眼病由于眼窝脂肪和肌肉体积增加而引起的软组织压迫,可以通过去除眶尖的正常骨性结构来缓解[10]。同样的手术可应用于蝶眶脑膜瘤所致压迫性视神经病变的治疗。由于本文没有前床突或视神经管骨质增厚的病例,所以外侧眶壁减压术和局限于眶外空间的肿瘤切除术对视神经病变有一定的效果,避免了瘤腔内肿瘤剥离的风险。
3.4 本文的局限性 首先,这是一项回顾性病例研究,缺少与传统经颅入路的比较。第二,本文只分析了神经内镜术后的短期结局,没有关注长期随访。为了避免术后眶部并发症和神经功能缺损,最大而安全的切除是处理此类肿瘤的基本原则,为了评估该技术的有效性,考虑到肿瘤生长缓慢的性质,需要更长的随访时间。
总之,经眶入路神经内镜手术是治疗蝶眶脑膜瘤的一种有效方法,对肿瘤切除是有效的,而且不会引起严重的不良反应,对压迫性视神经病变也很一定的疗效。

