老年髋部骨折患者受伤至入院时间与下肢深静脉血栓形成的关系
刘海龙,王志聪,陈曦,吴碧,韦馨,吴俞萱,谌艳,刘跃洪
1 德阳市人民医院骨科德阳市骨科中心,四川德阳 618000;2 德阳市人民医院超声科
近年来,随着《中国骨科大手术静脉血栓栓塞症预防指南》的推广应用,深静脉血栓(DVT)的发生率已显著降低[1]。但有数据显示,老年髋部骨折后下肢DVT 的发生率仍较高[2],即便在患者入院后立即行DVT筛查,其发生率仍可达20.10%~31.36%,甚至21.93%的老年髋部骨折后患者伤后24 h 内就发生了下肢DVT[3-5]。因此,除了高度重视院内积极规范的血栓防控外,对老年髋部骨折患者受伤至入院时间与DVT 形成之间的关系进行深入研究也很有必要[6]。已有研究发现,髋部骨折后延迟入院会增加下肢DVT 发生的风险,然而不同研究对伤后延迟入院的时间标准并不一致[7-8]。本研究回顾性分析了老年髋部骨折患者受伤至入院时间与下肢深静脉血栓形成的关系,旨在为向患者宣传受伤后尽早入院提供依据,同时提高医护人员对延迟入院患者DVT发生高风险的认识。
1 资料与方法
1.1 临床资料 经德阳市人民医院伦理委员会批准(2021-04-019-K01),从我院建立的老年髋部骨折数据库中回顾性收集2014年1月—2020年12月我院收治的老年髋部骨折患者1 045例,根据纳入排除标准进行进一步筛选。纳入标准:①年龄≥60岁;②诊断为股骨颈或股骨转子间骨折;③跌倒等低能量伤所致骨折;④入院后即行双下肢血管超声检查。排除标准:①入院前长期服用抗凝或抗血小板药物;②术后发生DVT;③临床资料不完整。共筛选符合标准的患者 485例,其中男 170例、女 315例,平均年龄79.1岁,骨折类型为股骨颈骨折245例、股骨转子间骨折240例,入院血管超声检查发生下肢DVT 者81例、未发生下肢 DVT 者 404例,下肢 DVT 发生率为16.7%。下肢DVT 患者中,远端血栓54例(66.7%),近端血栓 19例(23.4%),混合血栓8例(9.9%);1例发生肺栓塞。根据入院血管超声检查是否发生下肢DVT,将患者分为DVT 组81例和非DVT组404例。
1.2 受伤至入院时间及其他资料采集方法 根据入院记录的主诉,提取患者受伤至入院时间,其中伤后24 h 内入院定义为1 d,24~48 h 入院定义为2 d,以此类推。提取患者其他基本资料,包括年龄、性别、BMI、吸烟史、饮酒史、合并内科疾病(心血管疾病、肺部疾病、肝脏疾病、肾脏疾病、肿瘤)、髋部骨折类型、骨折部位、有无多处骨折等,以及入院实验室检查指标(白细胞计数、中性粒细胞计数、淋巴细胞计数、血红蛋白、血小板、白蛋白、纤维蛋白原、D-二聚体、肌酐、血清钠)。
1.3 统计学方法 采用JMP Pro 13.0 软件对数据进行分析。计量资料先行Shapiro-Wilk 正态检验,符合正态分布的以-x±s 表示,偏态分布的以四分位数法[M(P25,P75)]表示,组间比较采用独立样本t检验或Wilcoxon 检验。计数资料以例或率表示,组间比较采用χ2检验或Fisher 确切概率检验。采用Cochran-Armitage 趋势检验分析不同受伤至入院时间与DVT 发生率间的关系。比较两组患者的临床资料,对有统计学差异的计量资料行单因素Logistic回归分析,受试者工作特征(ROC)曲线确定计量资料的最佳截断值,对单因素分析有意义的因素进一步纳入多因素Logistic 回归分析。P<0.05 为差异有统计学意义。
2 结果
2.1 两组受伤至入院时间及其他临床资料比较 非 DVT 组男 139例、女 265例,年龄(78.8 ±8.8)岁,BMI(26.6 ± 3.5)kg/m2,吸烟史 75例、饮酒史49例,合并高血压144例、糖尿病80例、心血管疾病61例、肺部疾病71例、肝脏疾病12例、肾脏疾病25例、肿瘤20例,骨折类型为股骨颈骨折213例、股骨转子间骨折191例,左侧髋部骨折214例,多 处骨 折 37例 ;DVT 组男 31例、女 50例,年龄(80.4 ± 7.6)岁,BMI(22.1 ± 3.4)kg/m2,吸烟史16例、饮酒史 8例,合并高血压 33例、糖尿病 18例、心血管疾病19例、肺部疾病17例、肝脏疾病1例、肾脏疾病5例、肿瘤3例,骨折类型为股骨颈骨折32例、股骨转子间骨折49例,左侧髋部骨折37例,多处骨折3例;DVT 组股骨转子间骨折比例高于非DVT 组(P<0.05),两组其他指标比较均无统计学差异(P均>0.05)。DVT 组受伤至入院时间长于非DVT 组,纤维蛋白原水平高于非DVT 组,血红蛋白、白蛋白、血清钠水平低于非DVT 组(P均<0.05),两组其他实验室检查指标比较均无统计学差异(P均>0.05)。见表1。
表1 两组受伤至入院时间及其他临床相关指标比较[/M(P25,P75)]
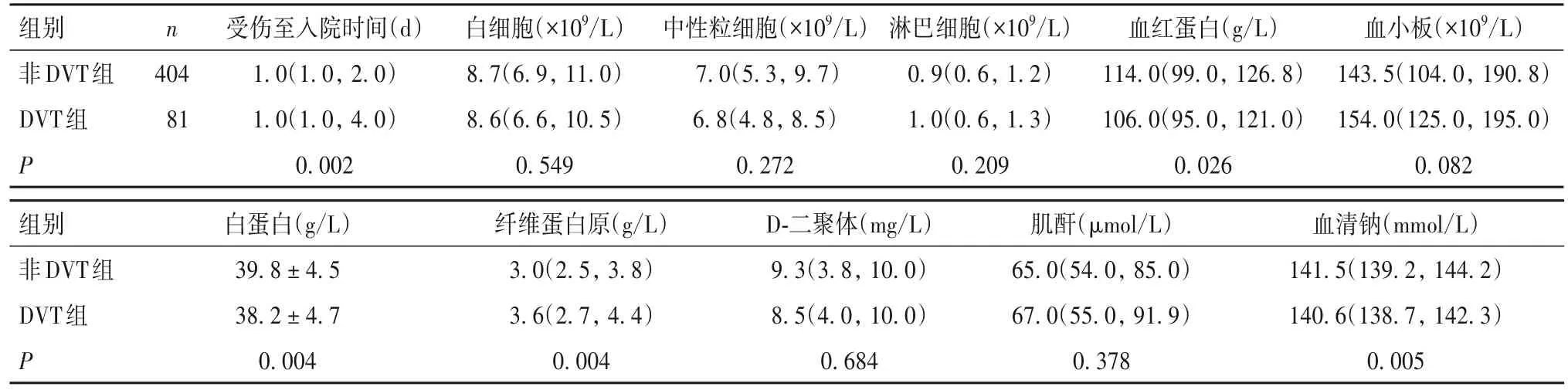
表1 两组受伤至入院时间及其他临床相关指标比较[/M(P25,P75)]
组别非DVT组DVT组P n 404 81受伤至入院时间(d)1.0(1.0,2.0)1.0(1.0,4.0)0.002白细胞(×109/L)8.7(6.9,11.0)8.6(6.6,10.5)0.549中性粒细胞(×109/L)7.0(5.3,9.7)6.8(4.8,8.5)0.272淋巴细胞(×109/L)0.9(0.6,1.2)1.0(0.6,1.3)0.209血红蛋白(g/L)114.0(99.0,126.8)106.0(95.0,121.0)0.026血小板(×109/L)143.5(104.0,190.8)154.0(125.0,195.0)0.082组别非DVT组DVT组P白蛋白(g/L)39.8±4.5 38.2±4.7 0.004纤维蛋白原(g/L)3.0(2.5,3.8)3.6(2.7,4.4)0.004 D-二聚体(mg/L)9.3(3.8,10.0)8.5(4.0,10.0)0.684肌酐(μmol/L)65.0(54.0,85.0)67.0(55.0,91.9)0.378血清钠(mmol/L)141.5(139.2,144.2)140.6(138.7,142.3)0.005
2.2 老年髋部骨折患者受伤至入院时间与下肢DVT 发生率趋势检验分析结果 趋势性检验结果显示,随着受伤至入院时间的增长,DVT 发生率升高(P<0.01)。见表2。
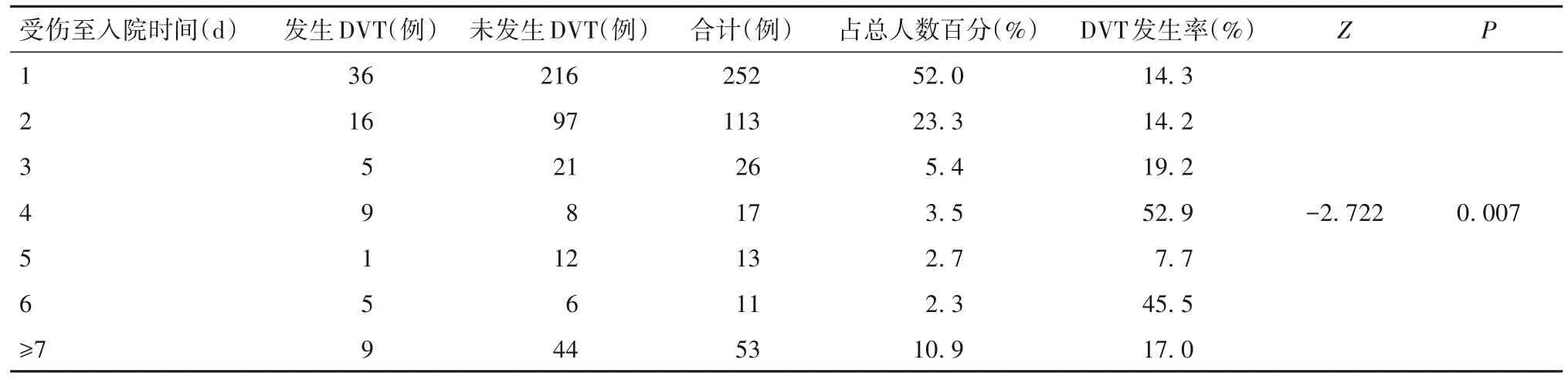
表2 受伤至入院时间与下肢DVT发生率趋势检验分析结果
2.3 老年髋部骨折患者受伤至入院时间与下肢DVT的关系 单因素分析结果显示,受伤至入院时间、骨折类型及白蛋白、纤维蛋白原、血清钠水平是DVT发生的影响因素(P均<0.05);ROC分析结果显示,受伤至入院时间及白蛋白、纤维蛋白原、血清钠的最佳截断值分别为2.0 d、38.5 g/L、3.5 g/L及143.1 mmol/L。见表3。多因素分析结果显示,受伤至入院时间>2 d、纤维蛋白原>3.5 g/L、血清钠<143.1 mmol/L、股骨转子间骨折均是老年髋部骨折患者发生下肢DVT的独立危险因素(P均<0.05)。见表4。
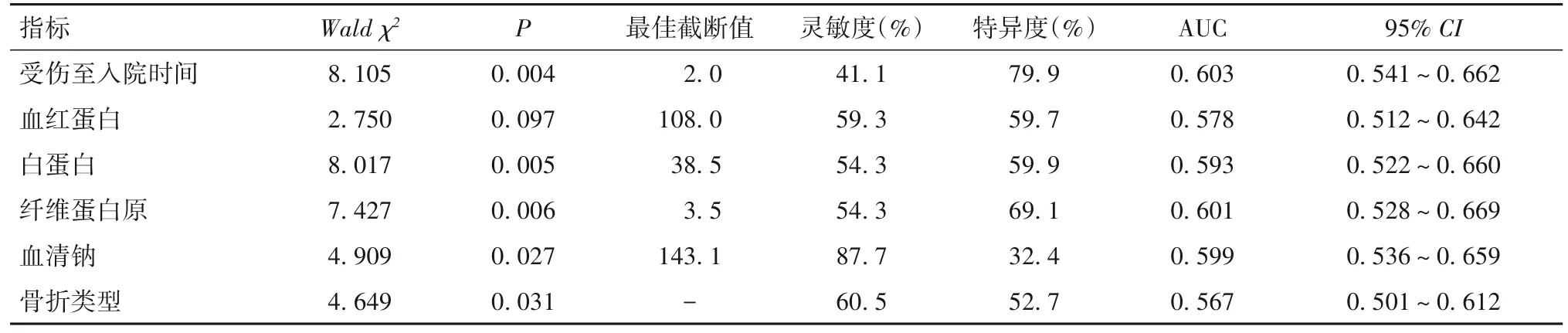
表3 老年髋部骨折患者发生下肢DVT的单因素及ROC分析结果
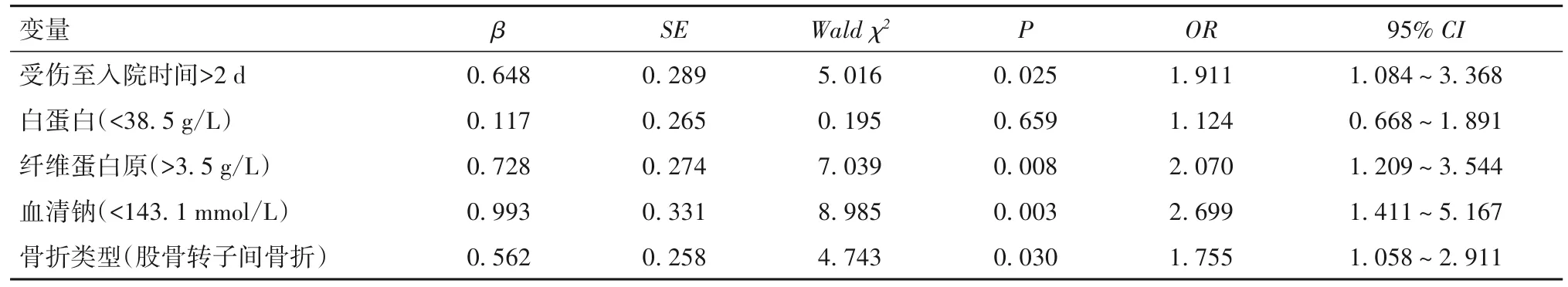
表4 老年髋部骨折患者发生下肢DVT的多因素分析结果
3 讨论
由于患肢制动、血液高凝状态以及血管壁受损等因素,髋部骨折后易发生下肢DVT。ZHANG 等[2]回顾性分析了463例老年髋部骨折患者资料,血管超声发现其术前下肢DVT 发生率为35.0%,而术后下肢DVT发生率高达57.2%。然而,岳睿等[7]对687例老年髋部骨折患者先行血管超声初筛,将可疑或阳性的患者再采用静脉造影确诊,结果显示其术前下肢DVT 发生率为12.4%。不同研究对髋部骨折后下肢DVT 发生率的报道存在较大差异,究其原因可能与DVT 确诊的方法有关。目前,静脉造影是下肢DVT 诊断的金标准,但是由于其有侵入性、辐射以及临床成本等因素,中国骨科大手术静脉血栓栓塞症预防指南中仍推荐血管超声检查作为下肢DVT 诊断的首选方法[1]。本研究对485例老年髋部骨折患者进行了回顾性分析,发现有16.7%的患者在入院后行血管超声筛查时已发生了下肢DVT,这与 BENGOA 等[6]报道的 17.1% 的术前下肢 DVT 发生率相仿。
髋部骨折后,有超过30%的患者因为各种原因选择在受伤24 h后才入院[5]。YOON 等[9]研究显示,髋部骨折患者受伤至入院平均时间为1.8~3.6 d。本研究发现,48.0%的老年髋部骨折患者受伤后超过 24 h 才入院治疗。HE 等[10]分析了 867例老年髋部骨折患者资料,发现延迟入院与较高的1年病死率紧密相关,因此提出患者受伤后宜尽早入院。与此结果类似,延迟入院还会相应地延长受伤至手术的间隔时间,当该时间超过24 h 时会增加髋部骨折患者围术期的并发症,而超过48 h 还会明显升高患者术后短期和长期的病死率[11]。此外,延迟入院的患者不能及时接受抗凝治疗,且持续卧床使血液长期处于淤滞状态,这些都是增加下肢DVT 发生的危险因素[8]。研究显示,髋部骨折后每延迟1 d 入院,下肢 DVT 的发生风险将增加 1.1~1.8 倍[3,7]。也有研究以髋部骨折后48 h 作为延迟入院标准,发现延迟入院是老年髋关节置换患者术前下肢DVT 发生的独立危险因素[8]。李树灏等[5]分析了1 183例髋部骨折患者资料,结果显示伤后24 h 内入院的患者下肢DVT 发生率最低(21.9%),而延迟入院后下肢DVT 发生率逐渐升高,其中伤后8~14 d 入院的患者下肢DVT发生率最高(48.9%)。
与以上研究结果一致,本研究也发现DVT 组患者受伤至入院时间长于非DVT 组;而且伤后超过2 d入院的患者与伤后1~2 d入院的患者比较,下肢DVT 发生率明显增加。然而,有研究显示髋部骨折后下肢DVT 患者受伤至入院时间虽长于非DVT 患者,但在调整影响下肢DVT 发生的其它因素后,延迟入院并未增加髋部骨折后下肢DVT 发生的风险[2]。该结果与我们的研究结果不同,可能与该研究同时纳入了受伤至手术时间的分析有关。YOON等[9]分析了264例延迟入院超过24 h 的老年髋部骨折患者,其中9例(3.4%)患者发生静脉血栓栓塞(VTE),显示受伤至入院时间与VTE的发生无关,我们分析这也许与研究中VTE例数过少有关。
本研究结果显示,股骨转子间骨折是发生下肢DVT 的独立危险因素。虽然部分研究并未发现股骨转子间骨折患者下肢DVT的发生风险更高[2,9],但季玲等[12]采用血管超声诊断下肢DVT,发现股骨转子间骨折患者术前下肢DVT 的发生率为52.53%,明显高于股骨颈骨折(28.68%)。有研究采用静脉造影确诊DVT,结果显示,与股骨颈骨折患者比较,股骨转子间骨折患者下肢DVT 发生风险增加了71.4%[7]。其原因可能为股骨转子间骨折为囊外骨折,出血量较多,更容易引起血液高凝状态;同时骨折处疼痛更加明显,影响患者活动肢体远端,导致血液瘀滞更容易形成血栓[12]。纤维蛋白原是血液循环中含量最高的凝血因子,XING 等[4]发现老年髋部骨折患者纤维蛋白原每增加1 g/L,下肢DVT 风险将增加2.8 倍。本研究发现纤维蛋白原超过3.54 g/L是老年髋部骨折患者发生下肢DVT 的独立危险因素,与文献结果一致。低钠血症在老年髋部骨折患者人群中发病率较高,并且与较高的围术期并发症、术后病死率以及较长的住院时间相关[13]。本研究发现,血清钠低于143.1 mmol/L 是老年髋部骨折患者发生下肢DVT 的独立危险因素。虽然目前暂无血清钠水平和髋部骨折后下肢DVT 风险关系的研究报道,但是LI 等[14]发现合并低钠血症的胫骨平台骨折患者下肢DVT风险增加了2.2倍。
综上所述,老年髋部骨折后下肢DVT 的发生率较高,而受伤至入院时间>2 d 明显增加了DVT 发生的风险,因此应向患者普及宣传受伤后尽早入院,同时接诊的医护人员也应高度警惕延迟入院患者DVT 发生的高风险。本研究尚存在不足:①回顾性研究设计存在患者选择偏倚,且无法采集到部分重要信息,比如延迟入院的原因、院前等待期间的治疗措施等;②本研究为单中心研究,病例量相对较少,且所有患者均来自同一家医院;③本研究以血管超声检查为诊断标准,并未行静脉造影确诊,可能会对研究结果产生影响。未来仍需多中心、大样本量的前瞻性实验进一步研究。

