旋转型踝部损伤内侧延伸型后踝骨折形态学研究
章成林 刘凤祥 孙月华 朱振安
旋转型踝部骨折十分常见,约占全身骨折的3.9%,其中合并后踝骨折者占7%~44%[1]。后踝是下胫腓后韧带止点,对维持踝关节稳定具有重要作用[2]。研究表明,不涉及后踝的踝关节骨折者创伤性关节炎发生率比合并后踝骨折者低30%[3]。因此,研究后踝骨折对于改善旋转型踝部损伤预后具有重要意义[4]。
临床上,既往多基于X 线检查对踝部损伤后踝骨折进行分类,如Lauge-Hansen 分型或AO 分型。然而,X 线平片无法准确理解后踝骨折块具体形态,且一些微小后踝骨折在X 线检查中常被漏诊[5-6]。随着CT 检查的普及,后踝骨折相关研究日益增多。Blom 等[7]通过前瞻性队列研究比较不同类型后踝骨折内固定手术疗效,发现内侧延伸型后踝骨折形态不一,治疗复杂,预后差。目前有关内侧延伸型后踝骨折,不同学者分类方法不一[8-9]。尤其重要的是,这些分类均基于后踝骨折线方向。然而,骨折块大小、形态、关节面受累程度、合并损伤等均影响手术方案选择与预后。本研究回顾性分析78 例旋转型踝部损伤内侧延伸型后踝骨折患者,参考先前内侧延伸型后踝骨折分型[8-9],根据内侧延伸型后踝骨折线数量,分为单一骨折线组(单折线组)和2 条及以上骨折线组(多折线组)(图1),分析患者Lauge-Hansen 分型、合并损伤情况及骨折形态学特点,为临床治疗提供参考。

图1 内侧延伸型后踝骨折分组 a. 单折线组 b. 多折线组
1 资料与方法
1.1 一般资料
回顾性分析上海交通大学医学院附属第九人民医院2011 年1 月至2020 年12 月收治的318 例旋转型踝部损伤后踝骨折患者临床资料,根据以下标准筛选研究对象。纳入标准:①年龄≥18岁;②旋转型踝部损伤;③内侧延伸型后踝骨折;④影像学资料完整。排除标准:①踝关节周围既往手术史;②先天性畸形;③垂直压缩型损伤;④病理性骨折。根据以上标准,共纳入78 例旋转型踝部损伤内侧延伸型后踝骨折患者。
1.2 观察指标
1.2.1 踝关节骨折类型及合并损伤分析
由2 位资深骨科医师通过影像归档和通信系统(PACS)查阅患者影像学资料。采用Cole 等[10]描述的骨折线地图描绘技术,选取CT 横断面视图中胫骨穹窿上方2~3 mm 平面,通过对齐踝关节远端骨性标志,对旋转角度及大小进行标准化后,叠加后踝骨折线,绘制骨折线地图。参考先前内侧延伸型后踝骨折分型[8-9]及初步测量结果,根据骨折线数量,将内侧延伸型后踝骨折分为单折线组和多折线组。分析Lauge-Hansen 分型,以及合并内、外踝骨折,下胫腓联合损伤和距骨、胫骨穹窿骨软骨损伤情况。
1.2.2 后踝骨折CT 影像观察指标
将患者踝关节CT 影像导出,应用ImageJ 软件测量以下CT 影像指标,取平均值(下页图2)[9,11-12]。①横断面骨折线夹角(θ):在CT 横断面视图中,取胫骨后踝骨折块最大的平面,后踝主要骨折线与内外踝连线的夹角即为θ(下页图2a)。②横断面骨折块面积比(FAR1):在CT 横断面视图中,取胫骨后踝骨折块最大的平面,后踝骨折块面积与此平面胫骨总横截面积之比为FAR1,即S1/(S1+S2)(下页图2b)。③下胫腓联合距离(TFD):在CT 横断面视图中,取踝穴近端1 cm 平面,测量腓骨内侧缘与胫骨外侧缘最近点之间的最大胫腓距离,此即为TFD(下页图2c),下胫腓联合损伤诊断标准为TFD>5.6 mm[13]。④矢状面骨折线夹角(γ):在CT 矢状面视图中,取后踝骨折线最高的平面,骨折线与水平线的夹角即为γ(下页图2d)。⑤矢状面骨折块面积比(FAR2):在CT 矢状面视图中,取后踝骨折线最高的平面,后踝骨折块面积与此平面胫骨矢状面截面积之比为FAR2,即S3/(S3+S4) (下页图2e)。⑥骨折高度(H):在矢状面CT 视图中,取后踝骨折线最高的平面,骨折块顶点与骨折块胫骨穹窿的垂直距离即为H(下页图2f)。

图2 CT 横断面及矢状面影像测量指标 a. θ 角 b. FAR1=S1/(S1+S2) c. TFD d. γ 角 e. FAR2=S3/(S3+S4) f. H
1.3 统计学分析
采用SPSS 20.0 软件进行统计分析。计量资料采用均值±标准差表示,两组之间的差异采用独立样本t检验;计数资料采用频数和构成比表示,组间差异比较采用χ2检验、Fisher’s 确切概率检验或Kruskal-Wallis 检验。对骨折高度H 及骨折块面积比FAR1 和FAR2 进行线性回归分析。P<0.05 为差异有统计学意义。
2 结果
2.1 一般资料
本研究共纳入旋转型踝部损伤内侧延伸型后踝骨折患者78 例,占所有后踝骨折病例的24.5%(78/318)。其中男性19 例,女性59 例;平均年龄50.2 岁(18~89 岁);患肢侧别为左侧45 例,右侧33 例。根据内侧延伸型后踝骨折线数量,分为单一骨折线组(单折线组,30 例)和2 条及以上骨折线组(多折线组,48 例)。单折线组和多折线组患者一般资料见表1,两组患者性别、年龄、侧别无显著性差异(P>0.05)。

表1 单折线组与多折线组患者一般资料比较
2.2 Lauge-Hansen 分型
所有患者中Lauge-Hansen 分型旋后外旋型Ⅳ度(SER Ⅳ)47 例(60.3%),旋后外旋型Ⅲ度(SERⅢ)16 例(20.5%),旋前外旋型Ⅳ度(PER Ⅳ)13例(16.7%),旋前外展型(PA)2 例(2.6%)。两组Lauge-Hansen 分型情况见表2,组间差异无统计学意义(P>0.05)。
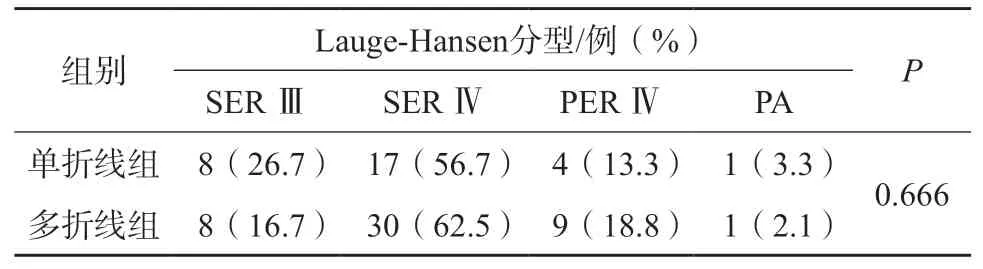
表2 单折线组与多折线组Lauge-Hansen 分型
2.3 骨折线地图
骨折线地图提示(图3),单折线组骨折线自外侧延伸至内侧,内侧开口多分布于内踝后丘(27/30,90%);多折线组中,内、外侧各1 条骨折线患者38 例,外侧1 条、内侧2 条骨折线患者10 例,多折线组外侧骨折线自前外侧走向后内侧;与单折线组比较,多折线组内侧骨折线开口偏前,部分骨折线延伸至前丘(P<0.01)(表3)。
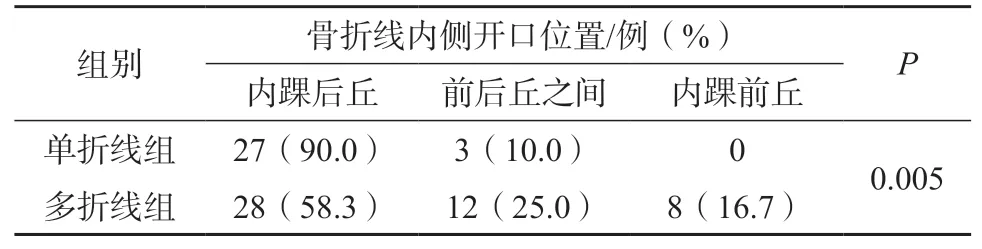
表3 单折线组与多折线组骨折线内侧开口情况

图3 内侧延伸型后踝骨折线地图 注:黑色为单折线组;紫色为多折线组
2.4 合并损伤情况
单纯后踝骨折很少发生[14]。本研究中78 例患者均合并内踝或外踝骨折,部分患者合并下胫腓联合损伤。此外,尚有部分患者合并胫骨穹窿骨软骨骨折或距骨骨软骨损伤,前者表现为后踝骨折块与前方稳定的胫骨远端之间有1~2 个小的骨软骨骨折块(图4)。患者合并损伤情况见表4。单折线组和多折线组合并腓骨骨折及距骨骨软骨损伤情况无统计学差异(P>0.05)。然而,与单折线组相比,多折线组合并内踝骨折、下胫腓联合损伤和胫骨穹窿骨软骨损伤概率更高(P<0.01)。
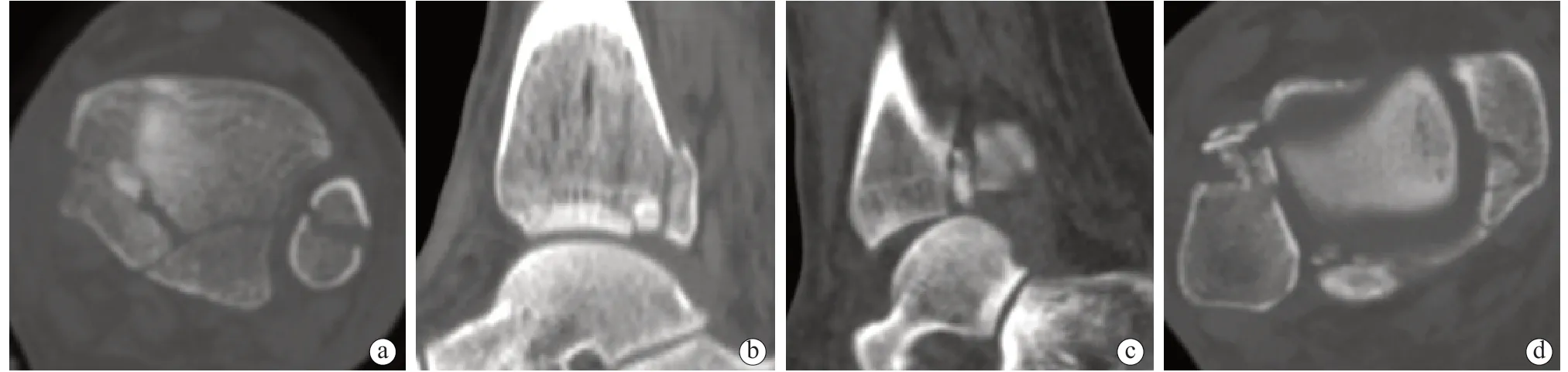
图4 合并骨软骨损伤情况 a. 横断面视图中可见后内侧骨折块与前方胫骨远端之间嵌顿骨软骨碎片 b. 矢状面视图中可见胫骨后内侧穹窿骨折,骨折移位 c. 矢状面视图中可见骨软骨碎片嵌顿于骨折块与胫骨之间 d. 横断面视图中可见距骨内侧部骨软骨损伤

表4 单折线组与多折线组合并损伤情况
2.5 横断面及矢状面骨折线方向
横断面及矢状面后踝骨折线方向与手术入路选择、螺钉植入方向密切相关。本研究显示,单折线组和多折线组γ 角平均值分别为76.2°±12.9°、77.6°±8.1°,两 组 患 者γ 角 无 显 著 性 差 异(P>0.05);单折线组和多折线组θ 角平均值分别为18.5°±15.8°、30.7°±7.7°,单 折 线 组 横 断 面 骨 折线更偏向冠状面,多折线组外侧骨折线则更加偏向矢状面,单折线组θ 角小于多折线组(P<0.05)。
2.6 骨折高度与骨折块面积比分析
骨折高度和横断面、矢状面骨折块面积比反映骨折三维形态。本研究发现,单折线组和多折线组FAR1 平均值分别为21.7%±9.5%、26.4%±8.7%, 单 折 线 组FAR1 小 于 多 折 线 组(P<0.05)。单折线组和多折线组H 平均值分别为(2.04±0.87) cm、(2.02±0.63) cm,FAR2 平均值分别为24.1%±8.7%、24.4%±7.7%,两组组间H 和FAR2 无显著性差异(P>0.05)。此外,H、FAR1、FAR2 线性回归分析提示,单折线组H、FAR1、FAR2 间相关性强于多折线组(图5)。

图5 H、FAR1、FAR2 相关性分析 a. 单折线组 b. 多折线组
2.7 关节面受累程度
关节面受累是内侧延伸型后踝骨折的重要特征之一。本研究统计单折线组和多折线组FAR1 频率分布,结果提示单折线组与多折线组在FAR1分布方面具有显著性差异,单折线组FAR1 多在10%~25%之间,多折线组FAR1 多在25%以上(P<0.05)(图6)。
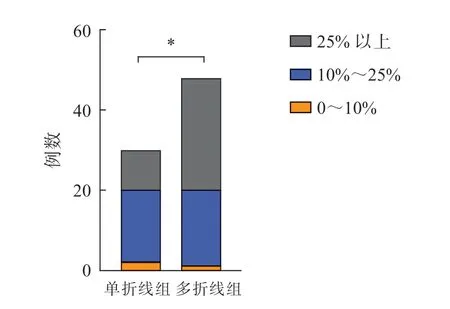
图6 关节面受累程度分析 注:*表示P<0.05
3 讨论
研究表明,内侧延伸型后踝骨折形态复杂,变异度大,术后持续疼痛和早期踝关节创伤性关节炎发生率高,是后踝骨折治疗的难点和重点[7]。目前有关内侧延伸型后踝骨折,不同学者分类方法不一[8-9]。例如,Haraguchi 分类中,将内侧延伸型后踝骨折纳入Ⅱ型[9];Mason 分类中,则将其纳入Ⅱb 型或Ⅲ型[8]。尤其重要的是,这些分类均基于后踝骨折线方向。然而,骨折块大小、形态、关节面受累程度、合并损伤等均影响手术方案选择与预后。本研究中,我们参考先前内侧延伸型后踝骨折分型[8-9]及初步测量结果,根据骨折线数量,将内侧延伸型后踝骨折分为单折线组和多折线组,分析患者Lauge-Hansen 分型、合并损伤情况及骨折形态学特点,为临床治疗提供参考。
在骨折线分布方面,单折线组多为水平或斜向延伸至内踝后丘,多折线组后外侧骨折块多为一斜行三角形,后内侧骨折块一般位于后外骨折块的前内方,呈四边形(图1),且其内侧骨折线的开口较单折线组更为靠前,部分累及内踝前丘。造成这种形态差异的原因可能是单折线组受到的力以垂直暴力为主,而多折线组则是以旋转暴力为主[8,15]。
在合并损伤方面,多折线组合并内踝骨折、下胫腓联合损伤及胫骨穹窿骨软骨损伤概率均高于单折线组。内踝后丘为三角韧带深层附着点,三角韧带对抗距骨外旋,在踝关节稳定中起重要作用[16-17]。多折线组后内侧骨折块常累及整个后丘,若不进行内固定治疗,可能继发距骨半脱位[18]。下胫腓联合是踝关节重要的稳定结构[19]。研究表明,后踝内固定可以恢复70%下胫腓联合强度,而使用下胫腓联合螺钉固定仅可恢复其40%强度。此外,通过复位后踝骨折间接复位下胫腓联合,下胫腓联合复位不良发生率亦低于单纯使用下胫腓螺钉固定[20-22]。由此可见,对于合并下胫腓联合损伤的患者应积极行后踝内固定治疗。此外,我们发现多折线组常合并胫骨穹窿骨软骨骨折,表现为后内侧骨折块与前方稳定的胫骨远端之间有1~2 个骨软骨块。这是由于后踝骨折中旋后外旋型骨折居多,足在旋后位时受到外旋应力时距骨对内侧产生直接撞击所致,部分患者亦可见距骨骨软骨损伤。对此类胫骨穹窿骨软骨块,手术过程中应先行处理,若未加注意,可造成复位不良。
在骨折线方向方面,两组γ 角均较为接近80°,组间无统计学差异。这提示内侧延伸型后踝骨折几乎均合并一定程度的垂直暴力,其矢状骨折线大致与胫骨纵轴平行。然而,单折线组θ 角平均18.5°,骨折线更偏向冠状面,多折线组θ 角平均30.7°,外侧骨折线更偏向矢状面。
在骨折高度与骨折块面积比方面,单折线组FAR1 较多折线组小,两组H、FAR2 无显著性差异。单折线组FAR1 多在10%~25%之间,而多折线组多在25%以上。H、FAR1、FAR2 之间的线性回归分析显示,单折线组H、FAR1、FAR2 相关性较多折线组显著,这反映单折线组骨折块较为规则,而多折线组形态变异度较大。
综上所述,单折线组骨折形态规则,且为单一骨折块,可采用单纯后外侧入路[23];其骨折线较偏向冠状面,骨折块较薄,可根据其骨折块大小选用空心螺钉或接骨板螺钉内固定,植入螺钉时应避免骨折块碎裂。植入螺钉方向在矢状面上建议自后向前;横断面上,由于内外踝连线与冠状面成角约20°[24],螺钉植入方向建议与矢状面平行。多折线组内外侧均有骨折块,宜采用内外侧联合入路空心螺钉或接骨板螺钉内固定[25]。对于多折线组后外侧骨折块,植入螺钉方向在矢状面上可自后向前,亦可自前向后滑动扩孔后拉力螺钉固定;横断面上,螺钉自后外指向前内,与矢状面成夹角10°。此外,在治疗多折线组过程中,应注意评估、处理合并的内踝、胫骨穹窿骨软骨骨折及下胫腓联合损伤。

