危重患者间断喂养和持续喂养有效性和耐受性比较
须 晋, 赵 娜, 马士程, 孙 峰, 宁昱琛, 朱华栋, 李 毅, 徐 军, 周文华, 于学忠
营养治疗是危重患者治疗的重要部分。根据喂养途径,分为肠内营养和肠外营养两大类。重症患者早期实施肠内营养可保护肠黏膜屏障及免疫功能,维护肠道的微生态,故《中国急诊营养治疗推荐》指南建议肠内营养为有肠道功能的危重症患者首选的营养支持途径。然而具体实施方法尚无标准,目前临床多采用持续喂养,但该营养支持方式容易被临床操作中断(如外出影像学检查等),而间断喂养更符合生理过程,故本研究对比了两种喂养实施方式的完成度、耐受性、营养支持效果以及患者主观舒适度。
1 资料与方法
1.1一般资料 本研究为前瞻性随机对照单盲研究,通过北京协和医院伦理委员会批准同意(ZS-1340)。研究对象为北京协和医院急诊科重症监护室(EICU)2018年11月至2019年4月收治的患者,并签属知情同意。纳入标准:年龄≥18岁,无胃肠相关疾患,保存胃肠道功能,且入院时评估需要经鼻胃管进行肠内营养支持的患者。排除标准:①评估为肠内营养禁忌,包括入组后连续两次回抽胃残量超过250 mL;②经其他途径进行肠内营养支持(如经口或经空肠营养管等);③既往胃切除术或大面积小肠切除术;④既往有吸收不良或运动功能障碍等胃肠道疾病史;⑤评估住院时间小于7天;⑥拒绝参加。
1.2研究分组及喂养方案(见图1)
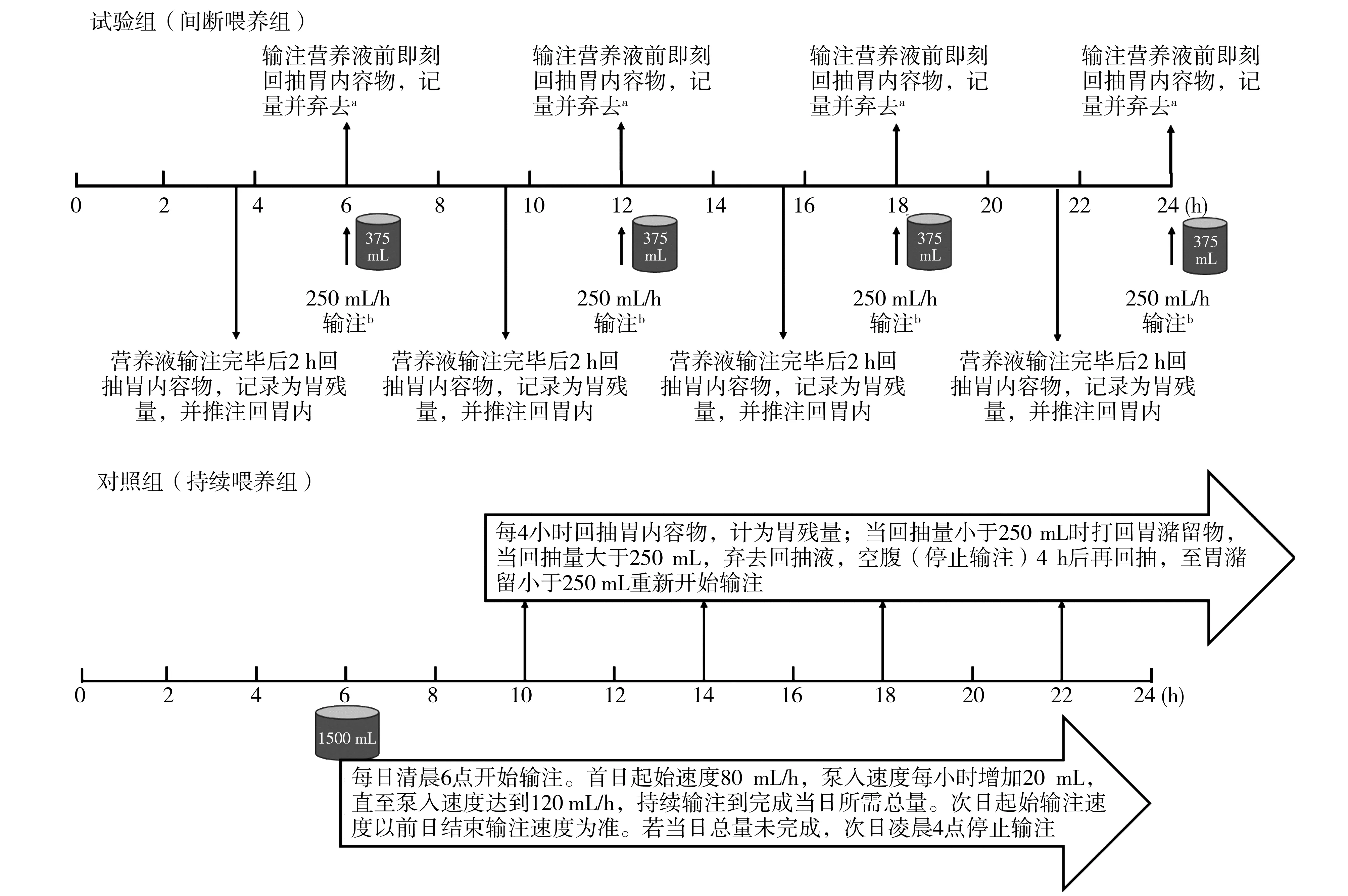
注:以体质量为50 kg的患者为例,计算每日所需热量为50×30 kcal=1500 kcal,即1500 mL肠内营养液,在不同的喂养模式下如何完成营养液输注和胃残量计量;a:餐前回抽量大于250 mL者,此顿暂停;b:第一天每餐泵注速度为150 mL/h,第二天及以后每餐泵注速度为250 mL/h
使用随机数字表法将符合纳入标准的患者随机分为间断喂养组(试验组)和持续喂养组(对照组),根据每日所需热卡总量确定每日所需喂养总量,具体计算方法为:30 kcal/kg×剂量体质量[体重指数(BMI)<29.9 kg/m2时,剂量体质量=当前体质量;BMI>30 kg/m2时,剂量体质量=1.1 IBW][1-2]。所用肠内营养制剂为瑞素(糖尿病患者为瑞代)(均为华瑞制药有限公司产品)。研究的治疗和观察期限为7天。
试验组按照每天4次将当日所需肠内营养液总量均分,第一天每餐泵注速度为150 mL/h,第二天及以后每餐泵注速度为250 mL/h[3]。每次鼻饲结束后2 h回抽胃内容物,记量后打回,此数据记录为胃残量。每次鼻饲前(餐前即刻)抽吸胃内容物记量并弃去,如餐前回抽量大于250 mL者,此顿暂停;至下一顿餐前回抽,若胃潴留小于250 mL,则开始输注,并将喂养速度降至150 mL/h(次日再恢复至250 mL/h的速度);若胃潴留仍大于250 mL,则剔除出组,根据患者病情予以营养支持。若上顿与下顿之间间隔不足2 h,按餐前原则处理,即下顿餐前即刻回抽的胃内容物记录为胃残量后不再打回,直接开始鼻饲或暂停一餐。每天4次鼻饲,按上述鼻饲原则,若有停餐的情况,其当餐的营养液份额不再追加进入后续餐次的鼻饲中,记录为当日未完成肠内营养液总量。
对照组每天6∶00起开始持续泵入营养液,首日起始速度80 mL/h,泵入速度每小时增加20 mL,直至泵入速度达到120 mL/h,持续输注到完成当日所需总量。每4 h回抽胃内容物,计量为胃残量;当回抽量小于250 mL时打回胃潴留物,当回抽量大于 250 mL,弃去回抽液,空腹(停止输注)4 h后再回抽,至胃潴留小于250 mL重新开始输注,并将喂养速度减至80 mL/h,后再次每小时增加20 mL,直至泵入速度达到120 mL/h,如此反复至持续输注到完成当日所需总量,但如若连续两个4 h回抽都超过250 mL,则剔除出组,根据患者病情予以营养支持。次日起始输注速度以前日结束输注速度为准。若当日总量未完成,次日4∶00停止输注,记录为当日未完成肠内营养液总量。
1.3资料收集和定义
数据收集包括一般资料、临床资料、营养疗效。一般资料包括患者性别、年龄、体质量、身高、BMI等。临床资料包括主要诊断(是否罹患糖尿病)、是否使用呼吸机辅助通气及种类(无创/有创)、人工气道的种类(气管内插管/气切)、是否镇静治疗(咪达唑仑)、入组时急性生理学与慢性健康状况Ⅱ评分(APACHEⅡ评分)及血清前白蛋白。营养疗效数据包括两组成功完成营养治疗计划的人次比率,出组时APACHEⅡ评分、血清前白蛋白、肠内营养耐受情况等。肠内营养耐受情况以胃残量(胃残量平均值和胃残量最大值)、消化道症状(呕吐、腹泻、腹胀等)及患者主观感受(饥饿、腹胀)表示。
相关指标计算方法:①顺利完成营养治疗计划的人次:每组每例患者顺利完成一天的营养治疗计划为1人次。②腹泻:每天排稀便≥3次。③APACHEⅡ评分变化值:入组时的APACHEⅡ评分减去出组时的APACHEⅡ评分。④血清前白蛋白变化值:入组时的血清前白蛋白数值减去出组时血清前白蛋白数值。⑤胃残量测定方法:试验组为单次鼻饲结束后2 h回抽胃内容物记量,对照组为每4 h回抽胃内容物记量[4];每天6∶00开始输注前测定空腹胃残量,此时间点记录为观察时间点T0,开始输注后测定胃残量的时间点分别记录为观察时间点T1、T2、T3和T4。⑥胃残量平均值计算方法:每位患者在观察期间每天的同一个时间点的胃残量的算术总和除以总天数,得出的算术平均值。⑦胃残量最大值计算方法:每位患者观察期间每天同一个时间点上数值最大的胃残量取作该患者该观察时间点的胃残量最大值。
1.4统计学处理
样本量估算:本研究采用两组顺利完成营养治疗计划的人次比率作为计算样本量的依据。根据前期预试验,试验组顺利完成营养治疗计划的人次比率为90%,对照组顺利完成营养治疗计划的人次比率为70%,双侧检验,α=0.05,检验效能为80%,经计算每组所需最低样本量为11例。
2 结果
2.1一般资料和临床资料 共纳入30例患者,试验组16例(血栓性血小板减少性紫癜2例、抗N-甲基-D-天冬氨酸受体脑炎2例、重症肺炎4例、意识障碍待查2例、脑梗死1例、破伤风1例、不明原因发热2例、系统性红斑狼疮2例);对照组14例(重症肺炎5例、多浆膜腔积液1例、脑干出血1例、化脓性脑膜炎2例、破伤风1例、系统性红斑狼疮2例、慢性阻塞性肺疾病急性加重2例)。两组患者性别、年龄、体质量、身高、BMI、机械通气情况、镇静情况、入组时前白蛋白水平和APACHEⅡ水平比较差异无统计学意义。见表1。
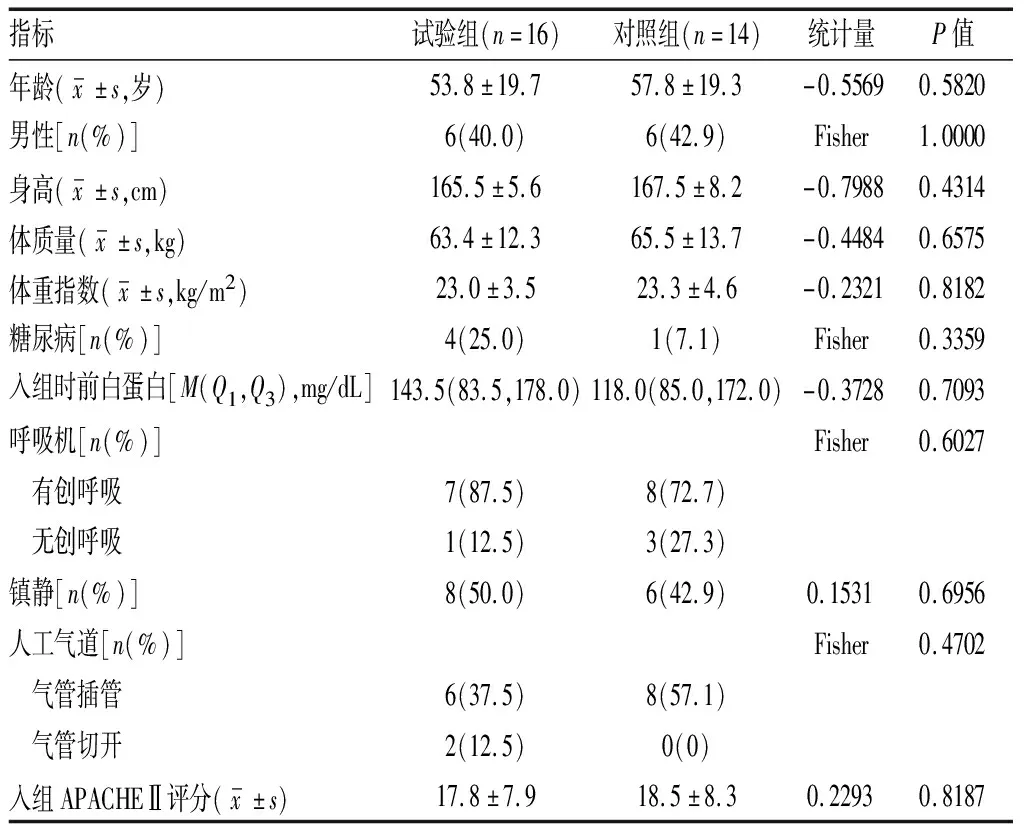
表1 间断喂养与持续喂养两组患者一般资料与临床资料比较
2.2营养疗效
试验组顺利完成当日营养计划的人次比率明显高于对照组(97.32% vs.67.35%,P=0.00)。具体营养疗效指标见表2。
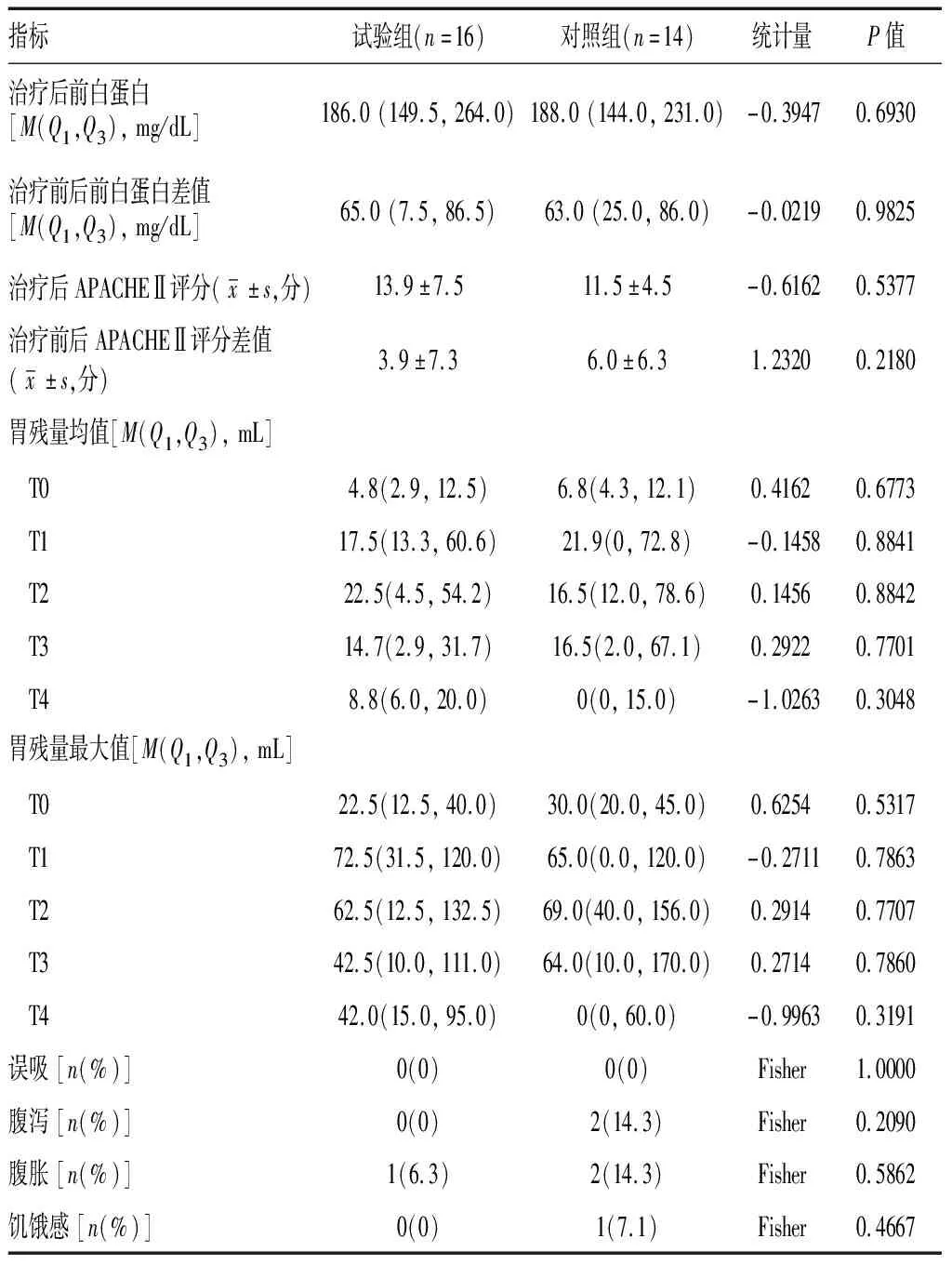
表2 间断喂养与持续喂养两组患者营养疗效指标比较
营养支持治疗结束后,两组APACHEⅡ评分和前白蛋白水平均有明显提高,但两组之间差异无统计学意义,治疗前后APACHEⅡ评分变化值[1.50(-0.50,8.50)vs.4.00(2.00,12.00),P=0.22]和前白蛋白水平变化值[-65.00(-85.50,-7.50)vs.-63.00(-86.00,-25.00),P=0.98]在两组之间差异无统计学意义。
两组在每个观察时间点上胃残量均值和最大值差异均无统计学意义。重复测量方差分析线上组间差异无统计学意义,时间与分组的交互效应也没有统计学意义;只有时间效应有统计学意义,说明各组内不同时间点的胃残量是有差异的。见表3。
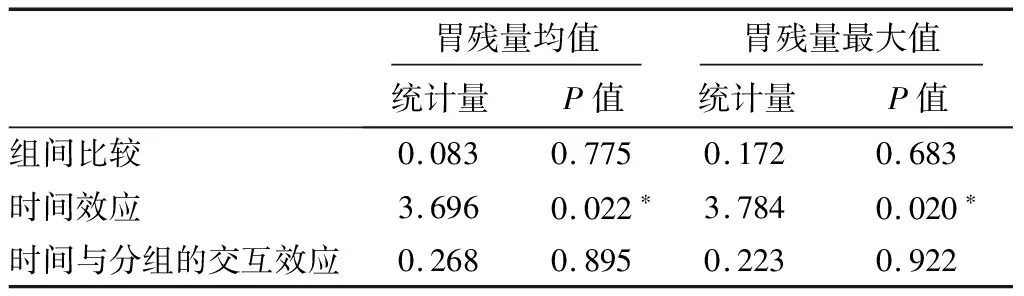
表3 用重复测量方差分析进行胃残量比较
对照组腹泻(14.3%vs.0%,P=0.2090)、腹胀(14.0%vs.6.3%,P=0.5862)、饥饿感(7.1%vs.0%,P=0.4667)发生率均高于试验组,但差异无统计学意义;两组均无患者发生反流误吸。
3 讨论
多个指南指出,通过肠内营养途径实施早期积极营养治疗可降低疾病严重程度、减少并发症、缩短ICU住院时间及改善患者预后[2,5-6]。但采用间断或持续肠内营养方式仍存在争议[6],主要争议点为间断肠内营养的安全性和耐受性。本研究为前瞻性随机单盲对照研究,旨在评估与持续喂养相比间断喂养方式的可操作性、安全性、耐受性和有效性。
目前肠内营养给药方式包括四种:①全天喂养,即24 h持续喂养,该方式为ICU最常用的喂养方式,该方法耐受性好,患者误吸风险较低,但有研究发现约79%患者存在喂养中断,影响胃肠营养达标;②持续喂养,总时间少于24 h,暂停喂养可刺激患者食欲恢复,利于患者活动,但这种喂养模式下也常有喂养中断;③间断喂养,每间隔4~6 h喂养约240~720 mL营养液,该方法更符合生理,健康人群研究发现间断喂养时肠系膜上动脉血流、神经肽YY水平变化更明显[7];④顿服喂养,通常是在4~10 min喂养约240 mL营养液,每天3~6次,常用于病情稳定的患者,该方法最接近正常进食模式。研究[3]指出,与第一种相比,使用第二种喂养方法的患者胃内pH更低、呼吸机相关肺炎发生率更低、住院时间较短,故本研究对照组采用持续喂养,而非全天喂养模式。目前尚无研究对比间断喂养和顿服喂养的优劣,通常认为间断喂养耐受性更好[8],故本研究使用间断喂养方案作为试验组。结果发现,试验组和对照组出组时前白蛋白水平均较入组时显著升高,但两组间差异无统计学意义,说明两种喂养模式下都能达到有效的营养支持,即间断喂养效果不劣于持续喂养。
约80%重症患者胃肠功能受损,其中约85%患者会出现胃排空延迟,可能导致反流、呕吐,引起误吸,导致肺炎[4]。指南推荐使用胃残量作为上消化道功能评估指标之一[4],虽然该指南中的B类证据推荐若胃残量小于500 mL/6 h且无不耐受表现可不调整肠内营养喂养速度,但既往有研究[9]发现胃残量大于250 mL时呕吐发生率较高,为兼顾安全与肠内营养效率,本研究将胃残量250 mL作为肠内营养喂养速度的调整阈值。而且在试验组和对照组中,如果患者出现连续两次回抽胃液时胃残量均大于250 mL,说明胃潴留量大于喂养量之50%,则判定为胃排空功能受损并剔除出组,根据患者具体情况予以其他方式进行营养支持[10]。本研究中,间断喂养组于空腹及餐后2 h测定胃残量,持续喂养组于空腹及每隔4 h测定胃残量,两组胃残量平均值和最大值差异均无统计学意义。曾有研究[11]发现, 持续喂养与间断喂养胃排空曲线显著不同,间断喂养组开始喂养后30 min胃内容量达峰值,约3 h左右达到空腹状态,而持续喂养组胃内容量于90 min达峰值,4 h达到空腹状态。根据该研究数据,本研究两组胃残量差异无统计学意义的原因可能与测量时机的选择有一定关系。
本研究中试验组腹泻发生率低于对照组,但差异无统计学意义,进一步研究发现2例腹泻患者为抗生素相关腹泻,说明使用间断喂养并不会增加腹泻几率。Zhu等[12]通过随机对照研究对比间断喂养和持续喂养,发现间断喂养组的腹泻发生率高于持续喂养组,进一步分析喂养细节,该研究的喂养方案为根据营养液总量在固定时间内完成输注,而本研究为固定速度的喂养方案直到完成每顿计划,所以本研究间断喂养组的肠内营养速度与该研究不同,而腹泻发生率的不同可能与喂养速度相关。然而,本研究与李阳洋等[13]比较间断喂养与持续喂养耐受性研究的Meta分析结果一致,即间断喂养并不增加腹泻发生率。
持续喂养模式是目前全球范围内ICU患者最为常用的喂养方式,然而很多研究发现这些重症患者能切实达到喂养目标的只占大约40%~60%[14-16]。这些研究总结指出引起营养支持不充分的原因主要是喂养中断,导致喂养中断的原因占比最大的是医疗操作,其次是肠道不耐受[14-17]。为了克服上述问题,可以考虑降低喂养目标,针对降低喂养目标,有研究者提倡滋养型喂养,并发现滋养型喂养与足量型喂养在急性肺损伤患者的60天病死率、感染率和呼吸机脱机时间这三个结局指标上并无差别[18],然而,该研究的两个亚组队列经过长时间随访发现,足量型喂养患者的体能和认知功能恢复得更好,返回工作岗位的比率更大,不容易再次进入功能康复机构进行更长时间的康复治疗[19-20];所以从长远预后结局看,滋养型喂养方式是否值得采纳仍需进一步研究。所以为了保证临床喂养目标,一个有效的办法就是缩短喂养时间,间断喂养不失为一个既符合生理又切实可行的办法,一方面容易让患者达到营养喂养目标,一方面使临床医生可有足够的时间完成其他必须的临床操作,并且减少护理工作的时间和强度,降低肠道不耐受的发生率,避免开展其他临床诊疗工作的不便。本研究结果也证实,针对ICU的重症患者,间断喂养可以达到更高的喂养目标完成率。
本研究由于实施过程较为复杂,期间剔除了部分患者,导致了样本量较小,收集指标、数据有限,后续应扩大样本量,增加评估维度,并以某一种疾病的患者群体作为研究对象,以更全面了解两种喂养方式对患者的影响,使重症患者从中受益。
综上所述,与持续喂养相比,间断喂养安全有效,并未增加胃肠不耐受几率,且更符合胃肠道生理,在临床实际操作中也可以明显减少营养治疗的中断,因此推荐对重症患者可考虑使用间断肠内营养喂养方式。

