白内障合并高度近视经超声乳化术治疗后视力矫正的预测因子分析
孙光瑞 贺 玲 陈伟芳 周妍妍 赵永刚 郭晶晶
中国人民解放军陆军第八十三集团军医院,河南省新乡市 453700
我国是近视发病率最高的发展中国家,近年来其发病率呈逐年增长且低龄化的趋势。在电子化时代以及我国老龄化严峻背景下,眼部病变所导致的视力低下成为影响我国居民日常生活、工作和学习的关键。流行病学调查显示,白内障是引发视力低下甚至致盲的主要眼部疾病,而高度近视患者亦是白内障的高发人群,因此白内障合并高度近视是临床常见的疾病类型[1-2]。超声乳化术已被证实是治疗白内障的有效手段,但相比年龄相关性白内障,合并高度近视的白内障其生物学结构有着显著的改变,并直接影响手术效果[3-4]。鉴于此通过对比术后视力受损和视力恢复正常患者临床资料,旨在探析基于生物学结构改变基础上手术效果的影响因素,为早期预测手术效果、优化治疗方案提供依据。
1 资料和方法
1.1 一般资料 以我院2018年4月—2020年8月经超声乳化术治疗的83例(92眼)白内障合并高度近视患者作为研究对象。纳入标准:(1)符合白内障诊断标准[5];(2)根据眼部检查结果,符合中华医学会眼科学分会眼视光学组制定的《重视高度近视防控的专家共识(2017年版)》中高度近视的诊断标准;(3)具备超声乳化术指征;(4)自愿接受本次研究调查,随访时间≥6个月,并配合完成各项检查。排除标准:(1)术前合并青光眼、视网膜脱落者;(2)既往有眼部手术史或严重外伤史者;(3)有手术禁忌者;(4)术后接受其他眼疾相关治疗者;(5)随访中断,或随访期间因其他疾病身故者。
1.2 方法 所有患者均接受择期超声乳化术,手术由同一组医生完成。收集患者术前和术后6个月接受眼部超声检查所测量的患者眼轴长度、角膜散光度和角膜屈光度,同日采用频域眼底相干光层析成像技术进行眼底黄斑检查,评估光感受器内外节连续性是否断裂,并测量黄斑中心凹视网膜厚度,记录患者术前眼疾合并症、晶状体核硬度分级、眼底病变程度以及术后短期内并发症的发生情况。以术后6个月最佳矫正视力≥0.3为正常视力判断标准,分为低视力组和视力正常组,对两组患者的上述临床资料进行比较分析。
1.3 统计学方法 将收集的数据结果录入SPSS24.0软件进行统计学分析。计数资料以眼表示,采用χ2检验;计量资料以(均数±标准差)表示,组间比较采用t检验。以术后6个月视力恢复结局为因变量,临床各项资料为自变量进行二元逐步回归分析,以P<0.05为差异具有统计学意义。针对具有显著差异的影响因素绘制ROC曲线图,计算影响因子对术后视力恢复结局的预测价值,包括阈值、灵敏度、特异度、曲线下面积。
2 结果
2.1 影响患者术后视力矫正的单因素分析 本次研究共纳入83例(92眼)白内障合并高度近视患者,术后6个月最佳矫正视力≥0.3共68眼(正常视力组),<0.3共24眼(低视力组)。经单因素分析显示,两组在近视病程、术前角膜散光度、术前眼轴长度、术前最佳矫正视力、术前致盲眼病(糖尿病视网膜病变、年龄相关黄斑病变)、术前黄斑中心凹视网膜厚度、手术相关并发症黄斑水肿、光感受器内外节连接断裂、晶状体核硬度分级以及眼底病变程度上差异均具有统计学意义(P<0.05),见表1。

表1 影响患者术后视力矫正的单因素分析
2.2 影响术后低视力的Logistic回归分析 以术后视力是否正常为因变量(低视力=1,正常视力=0)纳入Logistic回归模型进行逐步回归分析,结果显示,术前眼轴长度增加、近视病程延长、术前角膜散光度增加以及术前黄斑中心凹厚度减少是术后低视力发生的独立影响因素(P<0.05),见表2。
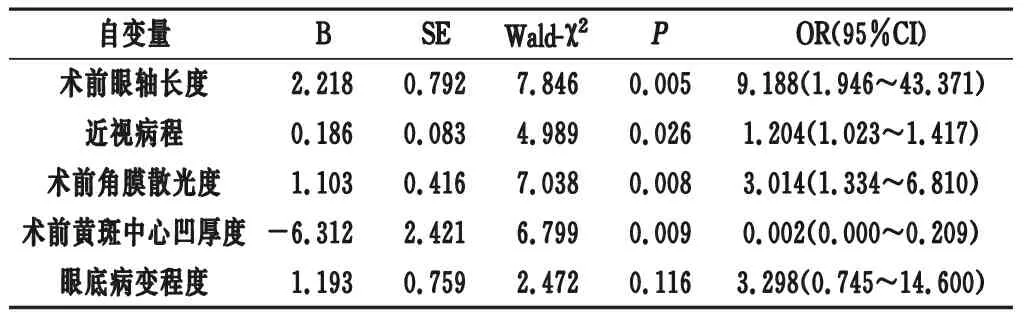
表2 影响术后低视力的Logistic回归分析
2.3 术后低视力相关因素预测价值 通过绘制ROC曲线,术前眼轴长度、近视病程、术前角膜散光度以及术前黄斑中心凹厚度均对术后低视力有预测价值(P<0.05),当术前眼轴长≥29.69mm、近视病程≥38.28年、术前角膜散光度≥1.412D以及术前黄斑中心凹厚度≤171.28μm时敏感度和特异度最高,见表3、图1。
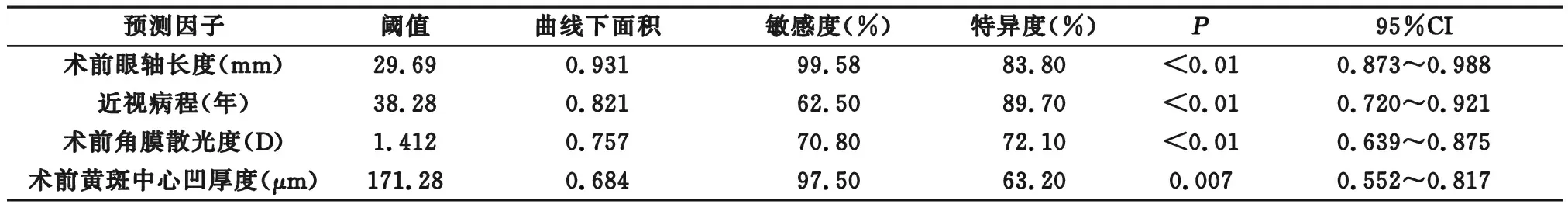
表3 术后低视力相关因素预测价值

图1 预测因子ROC曲线图
3 讨论
高度近视是世界范围内的高发疾病,除表现为视力大幅度下降外,临床还可继发视网膜脱落、黄斑病变以及脉络膜病变等,也是导致白内障、青光眼等进行性眼病的主要因素。对于存在白内障病变的患者,在视网膜视杆细胞受损基础上可加剧脂类过氧化反应,导致晶状体病变,从而进一步增加近视度数。因此白内障与高度近视互为因果,也极易以共病形式存在[7]。超声乳化术是近年广泛用于治疗白内障的微创手术,然而临床实践发现,合并有高度近视患者往往因为病程较长而使局部眼解剖结构发生退行性改变,与单纯的白内障患者有明显的差异,因此术前检查不完善、人工晶体计算有误差或屈光状态适应时间长或局部血液供应不良、组织变性等因素均可导致视网膜脱离、玻璃体后脱离、晶状体后囊膜混浊等手术相关并发症的发生,从而直接影响术后视力的恢复[8-10]。近年来越来越多的学者开始探析白内障合并高度重视患者术后低视力的影响因素,大多数研究结果均显示术前眼轴过长、角膜散光度高、存在黄斑病变是导致术后视力恢复不佳的重要因素[11-14],然而既往的研究大多以眼轴长度26mm、角膜散光度1.30D等常规异常表现临界值作为判断依据,虽然在理论上可作为预测白内障合并高度近视患者术后视力恢复的依据,但实际临床应用效果并不理想。本次研究中92眼接受超声乳化术治疗,手术6个月后有24眼发生术后低视力,即最佳矫正视力<0.3,发生率达26.09%,可见术后低视力的发生仍占有较大比例。
本研究通过对比术后低视力和视力正常患者临床资料显示,在单因素分析中近视病程、术前角膜散光度、术前眼轴长度、术前最佳矫正视力、术前致盲眼病(糖尿病视网膜病变、年龄相关黄斑病变)、术前黄斑中心凹视网膜厚度、手术相关并发症黄斑水肿、光感受器内外节连接断裂、晶状体核硬度分级以及眼底病变程度上差异均具有统计学意义。但经逐步回归分析后显示,术前眼轴长度增加、近视病程延长、术前角膜散光度增加以及术前黄斑中心凹厚度减少是术后低视力的独立影响因素,这与大多数研究结果一致。在此基础上笔者通过绘制ROC曲线图对上述因素阈值进行进一步分析,结果显示当术前眼轴长度≥29.69mm、术前角膜散光度≥1.412D以及术前黄斑中心凹厚度≤171.28μm时预测术后低视力的敏感度和特异度最高,而这一结果明显高于上述相关常规病变判断标准。由此可见,提高相关因素的预测标准才能有效评估患者术后视力恢复水平,从而为治疗方案的选择提供准确的依据。
除此之外,本研究将近年研究结果显示的多个影响因素,如郭嘉术等人[12]提出的术前眼部疾病合并症,王洪亮等人[11]提出的手术相关并发症,何雯雯等人[13]提出的光感受器内外节连接断裂以及杨平等人提出的眼底病变程度和晶状体核硬度分级等进行综合分析,结果显示术前眼部合并症、手术相关并发症、光感受器内外节连接断裂、眼底病变程度和晶状体核硬度都未出现在风险因子中,与上述研究结果均不一致,而在既往研究中少有出现的近视病程成为另一个影响术后视力恢复的重要因素,当近视病程≥38.28年时对术后低视力预估的敏感度和特异度分别达62.50%、89.70%。根据白内障与高度近视相关的机制研究证实,高度近视患者的前房中存在炎症微环境改变,其中基质金属蛋白酶-2水平可随着眼轴长度的增加而增加。相关研究表示,与年龄相关性白内障相比,高度近视并发性白内障患者前房炎症反应信号抑制相关因子水平明显降低,提示炎症微环境的改变在高度近视并发性白内障患者中具有特异性[15-17]。另外该类患者在接受手术治疗后,随着血—眼屏障被破坏、炎症状态被激活可增加手术并发症的风险。由此笔者推测患者炎症微环境的改变是随着近视病程的延长而加剧,在此基础上患者发生其他眼部合并症以及手术相关并发症的风险也大大增加,因此成为影响术后视力恢复的风险因子。但由于本次研究样本量有限,且发生眼部合并症、术后并发症的患者较少,因此其准确性有待进一步研究证实。
综上所述,本研究认为白内障合并高度近视患者经超声乳化术治疗的预后影响因素与近年研究结果基本一致,但对于眼轴长度、角膜散光度、黄斑中心凹厚度等较明确的风险因子,其预测标准值明显高于常规异常标准,从而提高对预后的评估准确性,为治疗方案的选择提供依据。

