在单纯局部麻醉下行经导管主动脉瓣置换术可行性和安全性的初步研究
赵振燕,张洪亮,张喆,袁素,王墨扬,牛冠男,叶蕴青,周政,张倩,王彬成,陈阳,孟真,赵杰,吴永健
经导管主动脉瓣置换术(TAVR)最初被用于外科手术高危或禁忌的重度主动脉瓣狭窄患者的换瓣手术,因其创伤小、恢复快等优点,在世界范围内得到迅速发展和普及。随着临床经验的增加和经导管技术的进步,减少有创操作和简化流程的极简式TAVR 理念也越来越引起关注。研究报道,简化TAVR 术式可加快患者围手术期康复,缩短住院时间,节省医疗资源[1-4]。目前在简化血管闭合、起搏方式、麻醉方式、病房护理等方面都有不同报道[1-2]。因早期大部分手术患者年龄较大或有严重合并症,围手术期的管理具有挑战性,所以传统上TAVR 是在全身麻醉(全麻)下进行的。然而,全麻也与机械通气、住院和重症监护时间延长及感染增加等有关。后来TAVR 逐渐过渡到监护性麻醉,研究表明,监护性麻醉不仅降低了血流动力学波动和通气引起的肺损伤,同时还缩短了住院时长[5-6]。目前国内外TAVR 多采用局部麻醉(局麻)+镇静为主,个别研究报道采用清醒镇静的监护性麻醉[7-8]。为使TAVR更为简便、高效,本研究团队于国内最早探索单纯局麻状态下行TAVR 的可行性和安全性,为极简式TAVR 的发展尤其是简化麻醉方面提供依据。
1 资料与方法
1.1 研究对象
连续入选2021 年3 月至2021 年9 月我院计划在单纯局麻下经股动脉行TAVR 治疗的患者共73例,其中1 例患者因血管解剖条件不符合被排除,最终共纳入有效病例72 例。
1.2 TAVR 术前资料收集和检查
记录患者的年龄、性别、合并症、心功能、美国胸外科医师协会(STS)评分等基线资料。所有患者入院后接受超声心动图、主动脉瓣根部和冠状动脉CT、血常规、N 末端B 型利钠肽原(NT-proBNP)、血生化等检查。
1.3 TAVR 术中麻醉方式选择、疼痛程度分级和认知功能判定
麻醉方式根据2018 年美国麻醉医师协会适度镇静和镇痛指南规定[9]分为单纯局麻、局麻+镇静、全麻。TAVR 术中麻醉师和术者根据患者基本情况决定给予全麻和气管插管或喉罩辅助通气,或镇静联合局麻,或者单纯局麻。
疼痛程度分级根据疼痛数字评分法(numeric rating scale,NRS)[10]进行判定,将疼痛程度用0~10 个数字依次表示,0 表示无疼痛,10 表示最剧烈的疼痛。由患者自己选择一个最能代表自身疼痛程度的数字,按照疼痛对应的数字将疼痛程度分为轻度疼痛(1~3 分)、中度疼痛(4~6 分)、重度疼痛(7~10 分)。
通过简易精神状态量表(mini-mental state examination,MMSE)评分判定认知功能,≥27 分为认知功能正常,<27 分为认知功能障碍。
1.4 局麻下TAVR 治疗流程
患者签署知情同意书后行TAVR 治疗,主要手术过程按照既往文献报道进行[11]。所纳入患者手术均为我院同一手术团队操作,团队TAVR 年手术例数>200 例。为简化术式,患者深静脉置管多为肘正中静脉,且在病房完成,不常规予导尿。单纯局麻TAVR 是患者术前不常规采用全麻或局麻+强化的麻醉模式,仅在建立血管主入路侧股动脉穿刺时给予200~300 mg 利多卡因多点局部浸润麻醉,其他副入路或管路的建立给予相应的局麻处理。在整个手术过程中,术者间断(每5 min 一次)通过患者对口头指令的反应监测患者的意识水平,尤其在大鞘进入血管建立主入路和起搏测试时会询问患者疼痛或不适程度,此外需关注瓣膜输送器械跨主动脉弓时患者感觉。NRS 疼痛评分如≥3 分,则给予适当镇静。如患者在手术操作过程中出现躁动或并发症,由麻醉医师和术者根据具体情况决定改为全麻或局麻+镇静。术后常规转回普通病房,如患者病情极危重,考虑转入重症监护室。术后严密监测患者的临床症状、体征,根据病情及时给予相应的处理。
1.5 TAVR 术后观察、随访内容[12]及相关定义
对行TAVR 治疗的患者常规于术后1 个月时行超声心动图、血生化、血常规、NT-proBNP 检查等。观察瓣膜学术研究联盟(VARC)-3 定义的手术成功率和器械成功率[13]。主要终点为30 d 内死亡、心肌梗死和冠状动脉阻塞、急性脑卒中、瓣膜移位、中度以上瓣膜反流、新的永久性起搏器植入、急性肾损伤、大出血、血管夹层并发症的复合终点。次要终点为手术时间、术后住院时长。
VARC-3 定义的手术成功为出手术室门口时具备以下条件:(1)无死亡;(2)成功的器械进入、输送和输送系统的回收;(3)单个人工心脏瓣膜正确定位到合适的解剖位置;(4)无器械、主要血管或入路相关、心脏结构并发症相关的手术或干预。
VARC-3 定义的器械植入成功(多指30 d 内,如无30 d 内资料亦可用住院期间资料)需具备以下条件:(1)手术成功;(2)无死亡;(3)无器械、主要血管或入路相关、心脏结构并发症相关的手术或干预;(4)达到预期的瓣膜性能[主动脉瓣平均跨瓣压差<20 mmHg(1 mmHg=0.133 kPa),主动脉瓣峰值流度<3 m/s,多普勒速度指数≥0.25 以及中度以下主动脉瓣关闭不全]。
1.6 统计学方法
所有数据用统计学软件包SPSS 26.0 处理,计量资料以均数±标准差表示,计数资料采用百分比或者率表示,计量资料的比较采用两独立样本t检验或者秩和检验,治疗前后比较采用配对t 检验,计数资料采用χ2检验或Fisher 精确概率法。P<0.05 为差异有统计学意义。
2 结果
2.1 72 例患者的基线临床资料(表1)
表1 72 例患者的基线临床资料[例(%),]
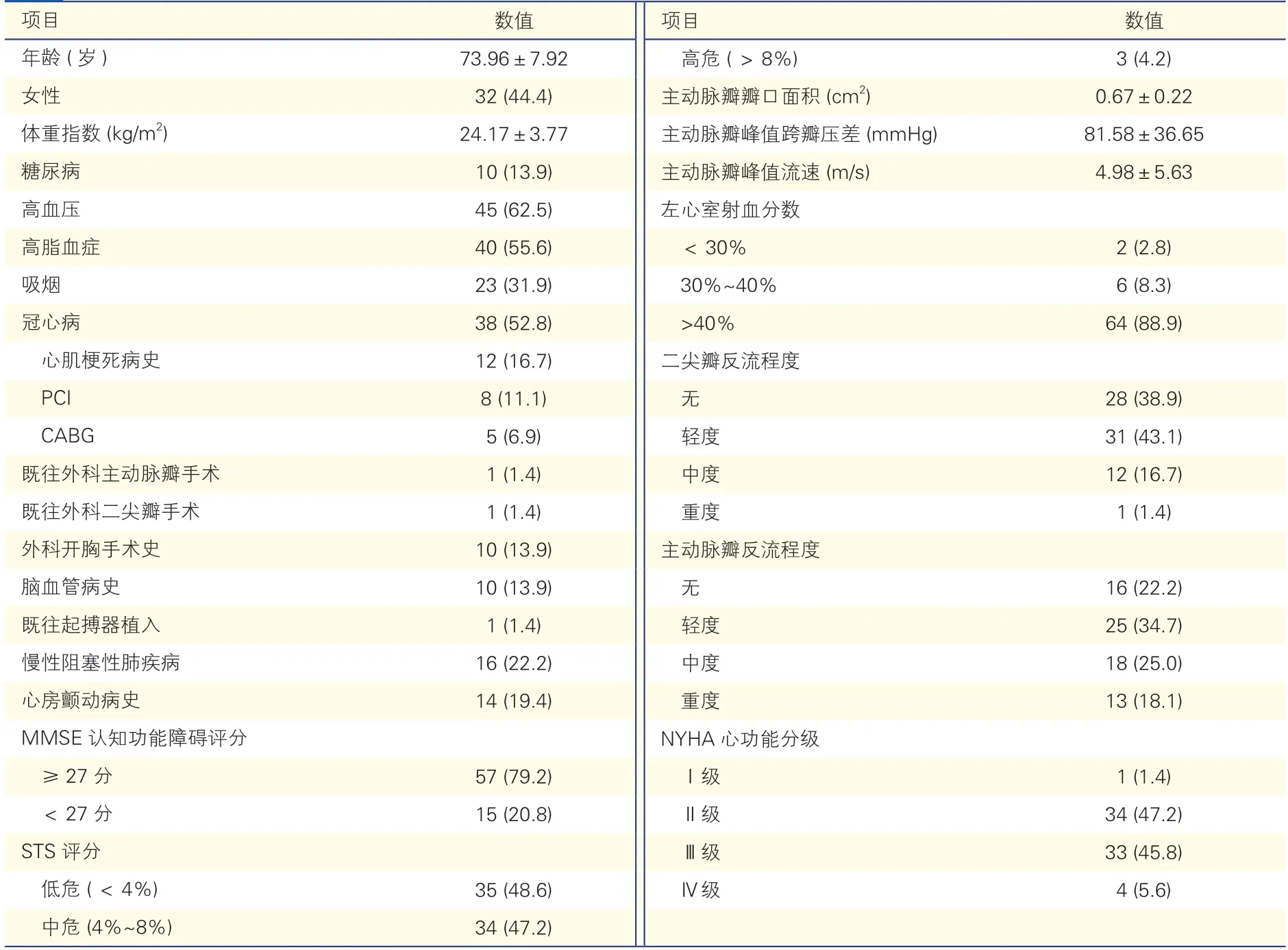
表1 72 例患者的基线临床资料[例(%),]
注:PCI:经皮冠状动脉介入治疗;CABG:冠状动脉旁路移植术;MMSE:简易精神状态量表;STS:美国胸外科医师协会。1 mmHg=0.133 kPa
72 例患者平均年龄(73.96±7.92)岁,年龄范围54~88 岁;女性32例(44.4%);NHYA 心功能分级Ⅰ级、Ⅱ级、Ⅲ级、Ⅳ级者分别有1例(1.4%)、34例(47.2%)、33例(45.8%)、4例(5.6%);左心室射血分数<30%、30%~40%、>40%者分别有2例(2.8%)、6例(8.3%)、64例(88.9%);重度主动脉瓣反流13例(18.1%);MMSE 判定认知功能正常者57例(79.2%),认知功能障碍15例(20.8%);既往外科开胸手术史10例(13.9%),慢性阻塞性肺疾病16例(22.2%);STS 评分高危3例(4.2%)、中危34例(47.2%)。其余基线资料见表1。
2.2 TAVR 术中麻醉情况和手术情况
计划单纯局麻72 例,其中2例(2.8%)因股动脉穿刺口部损伤和纳入临床试验改为全麻;7例(9.7%)患者由单纯局麻改为局麻+镇静,其中2例患者大鞘进入血管时有疼痛不适感,NRS 评分分别为2 分和3 分,考虑患者高龄,给予适当镇静;2 例患者在起搏测试时无心悸、胸闷不适,在瓣膜释放快速起搏时有轻微心悸不适,NRS 评分0 分,询问患者症状可耐受,为防止患者焦虑,给予清醒镇静处理;1 例患者高龄,术中配合不佳,NRS 评分0 分,MMSE 评分8分(重度痴呆),给予适当镇静;1 例患者瓣膜输送器械跨主动脉弓时出现疼痛,NRS 评分3~4 分,给予镇静处理;1 例患者因纳入瓣膜临床试验,术中纯局麻改为局麻+镇静模式。除上述3例(4.2%)患者术中有疼痛不适(NRS评分2~4 分),所有患者无其他不适主诉。72 例患者中,6例(8.3%)因并发症和术中不适症状更改麻醉方式。15例(20.8%)患者认知功能障碍,其中2例(13.3%)由局麻转镇静,无患者转全麻;57例(79.2%)患者认知功能正常,其中5例(8.8%)由局麻转镇静,2例(3.5%)转全麻。单因素分析显示,认知功能障碍(MMSE 评分<27 分)不是影响麻醉方式更改的危险因素(P=0.669)。所有患者及不同STS 评分患者TAVR 术中麻醉方式和瓣膜应用情况见表2。
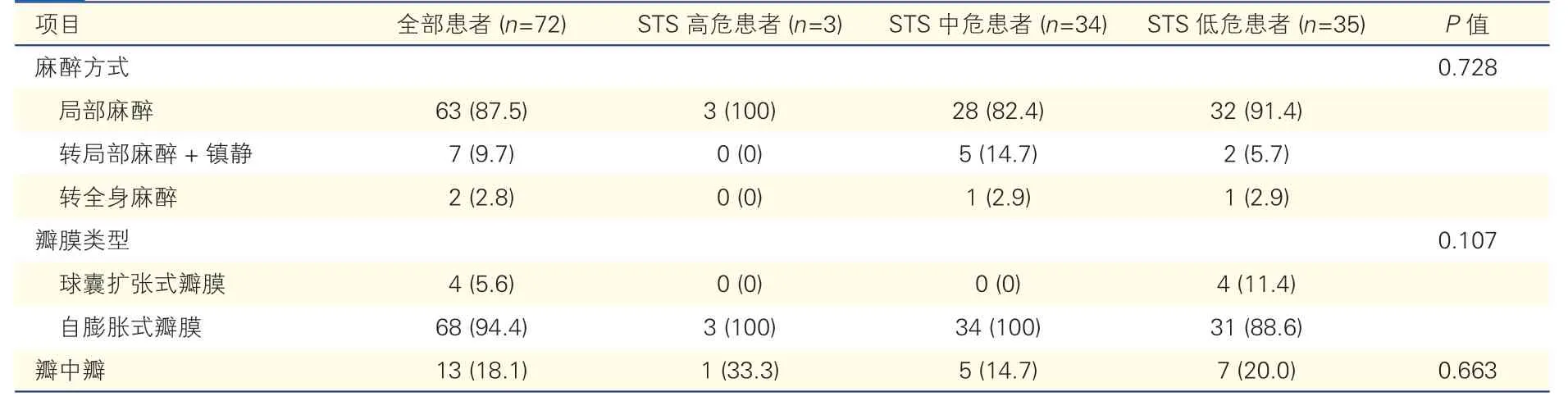
表2 患者TAVR 术中麻醉方式和瓣膜应用情况
72 例患者中,9例(12.5%)接受经皮冠状动脉介入治疗(PCI)+TAVR 一站式手术。68例(94.4%)置入自膨胀式瓣膜,4例(5.6%)置入球囊扩张式瓣膜。全部患者的手术时间范围为 55~220 min,平均为(95.04±28.00)min;行PCI+TAVR 一站式手术者手术时间较非一站式手术患者明显延长[(127.33±42.06)min vs.(90.29±21.08)min,P<0.001]。患者平均总住院时间为(10.92±24.63)d;导管室时间(113.37±29.34)min,短于既往极简式报道导管室时间(150 min)[2];术后住院时间1~19 d,平均(5.89±3.14)d。
2.3 TAVR 术后观察和随访结果
72 例患者中,手术成功率和30 d 器械植入成功率均为80.6%(58/72)。术中、术后超声心动图均提示置入的人工瓣膜功能正常,造影和超声心动图均提示无中度以上主动脉瓣反流。术后30 d 时,NYHA 心功能Ⅰ级、Ⅱ级、Ⅲ级和Ⅳ级患者分别占86.1%(62/72)、12.5%(9/72)、1.4%(1/72)和0%(0/72),较术前(相应比例分别为1.4%、47.2%、45.8%、5.6%)明显改善;主动脉瓣峰值跨瓣压差[(21.86±14.08)mmHg vs.(81.58±36.65)mmHg]、峰值流速[(2.23±0.53)m/s vs.(4.98±5.63)m/s]较术前均明显下降;以上差异均有统计学意义(P均<0.001)。
TAVR 术后30 d 内,1例(1.4%)患者因急性心肌梗死而死亡;13例(18.1%)患者置入瓣中瓣;3例(4.2%)患者出现血管并发症,其中2 例分别出现血管穿刺部位夹层和血肿,1 例出现主动脉夹层;2例(2.8%)患者主动脉瓣平均跨瓣压差>20 mmHg 且峰值流速>3 m/s;5例(6.9%)患者因房室传导阻滞和窦性停搏植入永久起搏器;1例(1.4%)患者出现急性脑卒中;无急性肾损伤、瓣膜移位、中度及以上瓣膜反流、威胁生命或致残的大出血等情况(表3)。对比既往在中低危患者中行TAVR 的研究报道,本研究中术后30 d 主要终点事件发生率与以局麻+镇静或全麻为主的研究差异不明显(表3)。
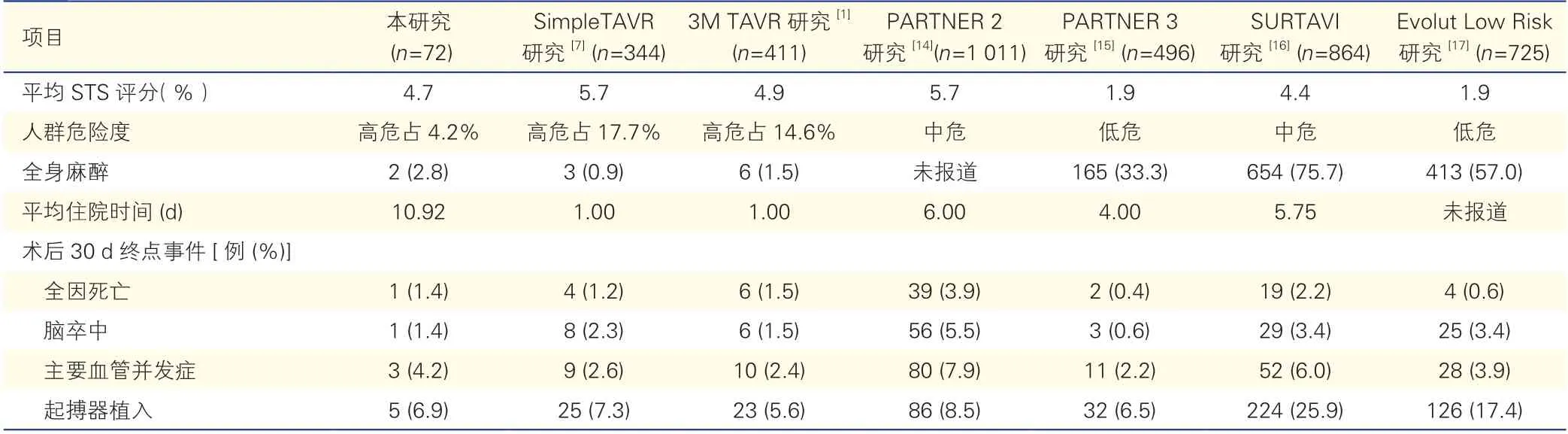
表3 本研究和既往部分TAVR 研究中患者特征和术后30 d 主要终点发生率
3 讨论
目前TAVR 已成为重度主动脉瓣狭窄患者的成熟治疗方式。极简式TAVR 是临床工作者较多关注的研究方向,希望TAVR 可以简化到类似PCI 的操作步骤。随着TAVR 技术的不断优化及术者经验的积累,涉及TAVR 各个方面的流程都在简化中。TAVR 流程简化不仅未增加术后不良事件发生率,反而可缩短住院时间,减少住院费用。在TAVR 麻醉方式方面,目前全球以局麻+镇静的监护性麻醉为主。本研究率先在国内采用单纯局麻的方式行TAVR 治疗,发现单纯局麻状态下TAVR 未增加手术相关并发症和术后30 d内的主要心血管不良事件,并且手术过程中患者耐受性良好,患者住院时间缩短,初步证实了单纯局麻在TAVR 治疗中的可行性和安全性。
本研究中,患者平均年龄(73.96±7.92)岁,属于老年人群,合并症较多,年轻患者多合并外科开胸手术史,STS 评分多为中低危人群。随着TAVR技术的成熟及适应证扩展至低危患者,目前越来越多的中低危患者要求行TAVR 治疗,并且部分重度主动脉瓣反流患者也可考虑行TAVR 治疗,故本研究纳入人群贴合实际情况。本研究通过对比患者术前和术后NYHA 心功能分级情况,再次证实TAVR治疗效果显著。
虽然TAVR 设备已逐步改进,但目前我国输送导管的尺寸仍多在18~20 F 左右,明显大于经股动脉PCI 使用的5~7 F 输送导管,所以大鞘进入血管过程中患者会有不适感。为减轻这种不适,我们在局麻药物剂量上有所增加,并多点浸润麻醉;测试起搏功能时,心室率通常达到180 次/min,理论上患者可能会有心悸、胸闷不适,故起搏测试时询问患者感觉,如无明显不适,推测患者可以耐受球囊扩张和瓣膜释放时的快速起搏,满足以上条件可考虑单纯局麻。在本研究中,计划单纯局麻行TAVR治疗的患者中,仅有1 例因出现股动脉穿刺处并发症改为全麻,2 例患者因纳入临床研究分别改为全麻和局麻+镇静,术前单纯局麻下大鞘进入血管过程中无不适感觉。1 例患者有严重痴呆,因术前判断不足,导致术中配合不佳改为局麻+镇静,2 例患者在瓣膜释放快速起搏时有轻微心悸不适,虽症状可耐受,考虑患者高龄,为防止患者焦虑,给予清醒镇静。本研究中实际因并发症和术中不适症状更改麻醉方式者仅占8.3%(6/72),评价所有患者的疼痛程度,NRS 评分≤1 分占95.8%(69/72),说明患者在单纯局麻下TAVR 手术过程中的舒适度和耐受度良好。国外有个别类似报道,Saia 等[18]的研究纳入321 例经股动脉行TAVR 的患者,其中96.8%是在单纯局麻下完成,仅1.3%的患者更改为局麻+镇静。TAVR 术前需充分考虑患者的精神状态,本研究因纳入样本例数小,未行MMSE 多因素分析,如患者有严重痴呆或焦虑,为防止术中配合不佳或躁动,建议采用局麻+镇静的麻醉方式。
多项研究表明,局麻+镇静和全麻下行TAVR的患者术后30 d 死亡、心肌梗死、脑卒中、血管并发症等事件发生率及术后中度及以上瓣周漏发生率均无显著差异[6,19-20],提示创伤更小的麻醉方式用于TAVR 具有可行性。并且,本研究中手术成功率和器械成功率不低于国外研究中低危患者置入自膨胀式瓣膜和球囊扩张式瓣膜的成功率[14-17]。近期越来越多的研究报道[1,7-8],局麻+镇静采用有意识的镇静方式,不仅能降低呼吸衰竭、谵妄、心肺复苏等发生率,同时缩短了总住院时间和重症监护室住院时间。在本研究中,术后30 d内患者无急性肾损伤、瓣膜移位、中度及以上瓣膜反流等情况,全因死亡、急性心肌梗死、急性脑卒中、血管并发症、起搏器植入等不良事件与既往以局麻+镇静为主的中低危患者TAVR 治疗研究报道相似或更低,说明单纯局麻相较于全麻和局麻+镇静未增加不良事件,安全性良好。在3M TAVR 研究中,32.8%的患者在13个研究中心行局麻TAVR 治疗,在局麻、局麻+镇静下行TAVR 治疗的患者临床结果相似,并且绝大多数在短时间(48 h)内出院[1]。既往研究已经证实,TAVR+PCI 一站式手术可行、安全[21];在手术时间上,如果同期行PCI,尤其是复杂病变加用旋磨和腔内影像学检查,势必会大大延长手术时间。本研究中大多数患者术后返回普通病房,单纯局麻无麻醉诱导和全麻手术结束后等待完全清醒的过程,会大大缩短患者在导管室的时间,节省导管室资源占用。在术后护理方面,单纯局麻能减少更多的呼吸抑制、谵妄等,并且患者能更早下地活动,更快康复,对医疗人员和患者本人都有极大获益。而且文献报道,与全麻相比,在清醒镇静+局麻下行TAVR 更有优势,如可缩短重症监护病房住院时间和住院总时间,但两种麻醉方式在住院费用上的差异无统计学意义(P>0.05)[22]。但在PARTNER 2 研究中危患者和 PARTNER 3 研究低危患者中,全麻、清醒镇静+局麻两种麻醉方式下行TAVR 在30 d 和1 年死亡率及脑卒中、再次住院、≥中度瓣周漏发生率的差异均无统计学意义(P均>0.05);在中危人群中,清醒镇静+局麻组每例患者调整后的30 d 医疗费用降低了3 833 美元,研究结论支持对大多数患者继续使用清醒镇静+局麻的方式行TAVR 治疗[23]。本研究中TAVR术后住院时间最短1 d,最长19 d,平均5.89 d,平均总住院时间约10.92 d,对比我院早期全麻TAVR患者(平均住院时间22.50 d),去除研究时间前后的影响,住院时间仍有明显缩短[13]。因各个国家或医院的实际情况不同,患者住院天数差异较大[7]。
由于并发症更少、手术时间更短、患者舒适度更好、人工成本和花费更低,简化TAVR 被越来越多的中心采用。仔细评估和选择患者以及进行准确的风险分层是确保极简式TAVR 安全的关键。随着TAVR 向中低危患者过渡,单纯局麻或局麻+镇静较全麻可能更适合于此类患者,具体选用哪种方案,还应结合麻醉医师、术者经验和患者自身的要求,仔细进行术前评估,从而在保证手术安全完成的前提下,为患者提供最有利的方法。
本研究的局限性:首先,未对比单纯局麻患者与同期监护性麻醉或全麻患者,随访时间较短;其次,未报道患者的医疗费用和麻醉时长等情况。
综上,在单纯局麻下行经股动脉TAVR 治疗安全、可行,尤其适用于中低危患者。
利益冲突:所有作者均声明不存在利益冲突

