非胰岛素治疗2型糖尿病病人结构化教育的成本效果分析
蒋新军,陶立波,李明子
1.海南医学院国际护理学院,海南 571199;2.北京大学公共卫生学院卫生政策与管理学系;3.北京大学医学部卫生政策与技术评估中心;4.北京大学护理学院
糖尿病已成为我国严重的公共卫生问题,最新数据表明,我国糖尿病患病率已高达12.8%[1],居世界第1 位,其中90%~95%为2 型糖尿病(T2DM)。非胰岛素治疗包括生活方式干预或口服降糖药是2 型糖尿病病的重要控制手段,但研究显示,非胰岛素治疗2 型糖尿病病人糖化血红蛋白控制达标率(<7%)仅为20.60%~34.63%[2‐3]。与 此 同 时,2019 年 我 国 成 人 糖尿病的医疗花费为1 090 亿美元,居世界第2 位,约占我国当年卫生总费用的11.4%[4‐5]。由此可见,糖尿病不仅给病人健康带来极大威胁,而且还给国家、社会带来沉重的疾病经济负担,亟须具有成本效果的干预措施。糖尿病教育是糖尿病治疗的基石及关键,针对糖尿病病人的结构化教育是目前国际及多个国家指南建议推荐的首选形式,并将其作为病人常规诊疗的一部分[6‐8]。目前,我国糖尿病病人的结构化教育尚处于初始阶段[9],刘叶灵等[10]针对我国非胰岛素治疗2 型糖尿病病人开发了结构化治疗与教育项目(structured treat‐ment and education program,STEP),随后证实了该项目的可行性、可接受性[11]及有效性[12‐13],但目前对该项目的成本效果尚缺乏评价。据世界卫生组织(World Health Organization,WHO)建议,由于各国经济发展水平不均衡,判断一个项目/干预措施是否具有成本效果,应视各国的经济发展水平而定[14]。因此,本研究基于一项多中心随机对照试验[12‐13],评价结构化教育项目在非胰岛素治疗2 型糖尿病病人中的成本效果,为相关决策提供科学参考依据。
1 资料与方法
1.1 一般资料 采用前瞻性、多中心随机平行对照试验,研究对象来源于国内4 所医院的门诊病人。纳入标准为:①符合1999 年WHO 糖尿病诊断标准并诊断为2 型糖尿病;②18~75 岁;③近3 个月糖化血红蛋白≥7.5%;④近3 个月没有使用胰岛素或胰岛素类似物进行治疗;⑤知情同意,愿意参加本研究。排除标准:①怀孕或准备怀孕者;②有精神异常、认知障碍者及不能合作者;③合并严重糖尿病并发症;④正在参加其他研究课题的病人。研究对象于2017 年4 月—11 月入组,共265 例病人,采用区组随机、分配隐藏的方法将病人按1∶1 分入干预组(133 例)或对照组(132 例)。
1.2 干预 干预组接受结构化治疗与教育项目。该项目基于刘叶灵等[10]前期开发的《非胰岛素治疗2 型糖尿病病人结构化治疗与教育课程》,明确以病人为中心的理念,在确定敏感性干预靶点“糖尿病自我效能”的基础上,进一步明晰了课程中的四大信息源,在干预过程中运用前期系统性文献回顾总结的一系列增强自我效能的策略[15],以进一步促进病人建立和维持糖尿病自我管理行为。结构化教育项目共4 次课,分别为自我监测、饮食指导、运动指导、相关检查,涵盖糖尿病的基础知识、自我监测、饮食指导、运动指导、足部护理、药物治疗、并发症筛查、心理支持等内容,教学材料主要包括教学挂图、教案、食物卡片、分类卡片、糖尿病日记本、病人用书等。课程安排为每周1 次,连续4 周,每次60~90 min,以小组形式开展,每组4~8 人,每次课程按标准化流程进行授课。4 次课内容结束后,每隔3 个月以面对面/电话形式对病人进行随访,主要内容包括病人自我管理行为及个性化问题等。对照组接受常规教育,主要为就诊时医生提供的一对一口头指导及科室举办的大班制授课。研究其他相关的详细信息如样本量、招募登记、分组、干预、质量控制等可参见文献[16]。
1.3 成本效益测评指标及工具
1.3.1 成本 本研究从中国医疗服务体系角度出发,所测量的成本为12 个月的直接医疗成本。直接医疗成本是指在卫生服务过程中用于预防、治疗等的所有成本。在本研究中,直接医疗成本包括结构化教育项目本身的成本及糖尿病治疗总成本。
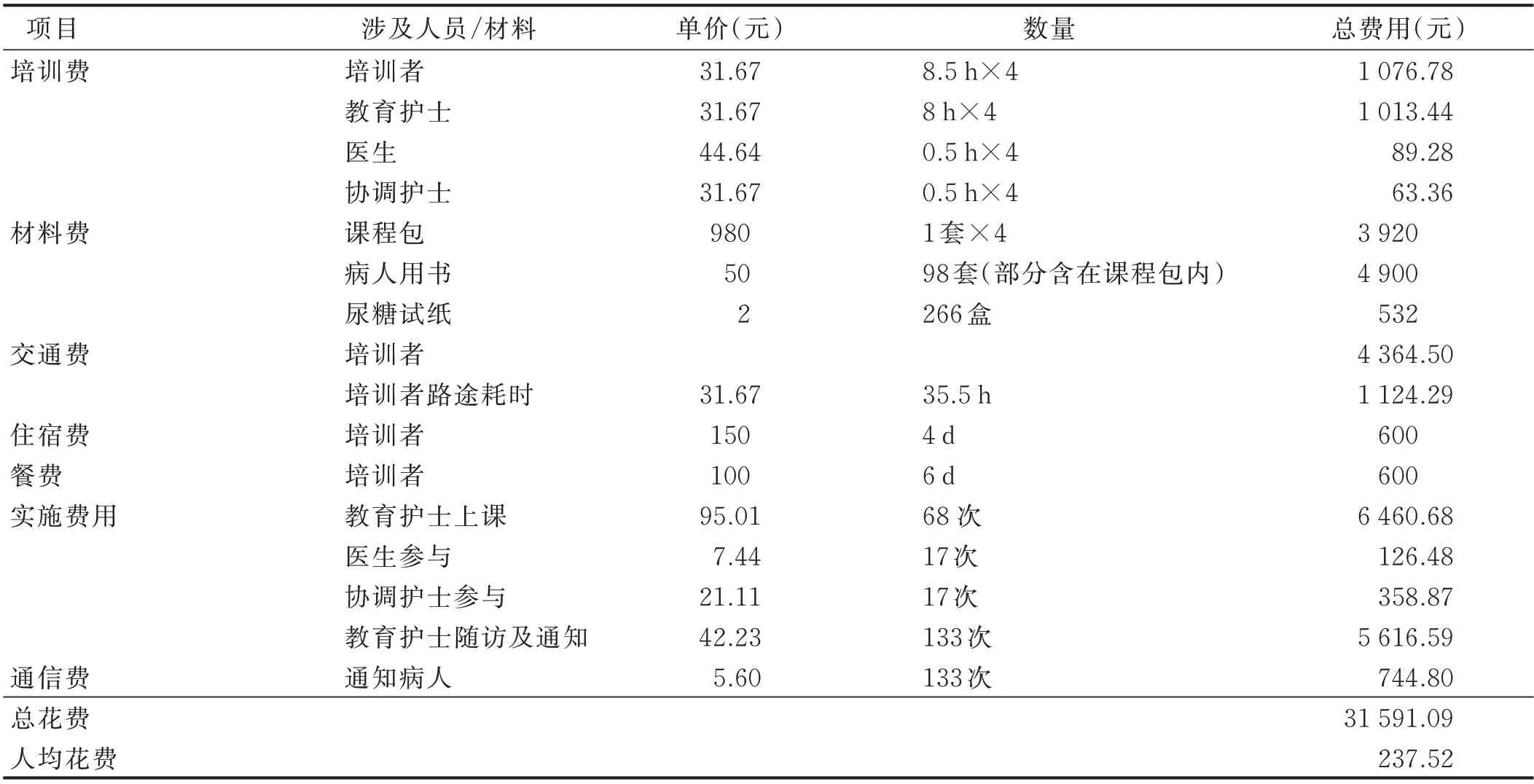
1.3.1.1 结构化教育项目成本 主要包括各研究点项目的固定成本及实施成本,项目固定成本含培训费、材料费、交通费、住宿费及餐费等,实施成本为病人教育所涉及的人力成本及通讯成本。培训费包含培训者的花费及被培训者(含教育护士、医生及协调护士)的花费;材料费指的是病人教育材料的花费,含课程包、病人用书及尿糖试纸;交通费为培训者/被培训者前往培训地点往返产生的交通费;住宿费、餐费为培训者赴外地培训所产生的费用。病人教育人力成本为教育护士与医生为病人实施结构化教育项目所产生的费用;通信费为教育护士电话与病人沟通所产生的费用。结构化教育项目本身的成本由研究者根据实际花费记录计算得出,其中培训费、实施费用等涉及的人力成本按照医生、护理人员的年均收入计算得其每小时的工资,乘以所需要的小时数计算得到。根据2018 年国家统计局出版的《中国统计年鉴》[5]及2016 年—2017 年的《中国护士群体发展现状调查报告》[17],2017 年1 名医生年平均工资为89 648 元,1 名护士年平均工资为63 600元(根据医疗保健消费价格指数进行调整后),将每年114 d 的节假日除外,工作天数为251 d,1 名医生及1名护士的平均1 h 工资分别为44.64 元及31.67 元。
1.3.1.2 治疗总成本 包括生化检查费用(如糖化血红蛋白、空腹血糖及血脂4 项费用)、降糖药物费用[包括二甲双胍、胰岛素促泌剂、α 糖苷酶抑制剂、二肽基肽酶‐4(DPP‐4)抑制剂、噻唑烷二酮类及在随访6 个月后干预组及对照组分别有5 例病人使用胰岛素治疗的费用]、住院费用(指病人因病情加重住院调节血糖及因糖尿病并发症住院产生的费用)、自我监测费用(包括血糖自我监测及尿糖自我监测费用)、其他药物及筛查费用[其他药物管理费用,如阿司匹林、他汀类药物及血管紧张素转化酶抑制剂(ACEI)类药物;筛查费用,如微量白蛋白尿筛查、大量白蛋白尿筛查、眼部疾病筛查及足部疾病筛查等]。生化检查、降糖药物使用情况由经过培训的护士采用自设生化检查及降糖药物记录问卷在随访3 个月、6 个月、12 个月时收集,住院、自我监测、其他药物及筛查费用同样由经过培训的护士采用病人医疗费用问卷在随访3 个月、6 个月、12 个月时收集。在收集相关费用时,根据病人所持票据或从各研究中心所在医院/病人就诊医院的医疗电子系统中进行提取,或根据当年的最新零售价格进行计算,其中生化检查、住院费用及筛查费用根据问卷记录,结合病人所持票据或各研究中心所在医院/病人就诊医院的医疗电子系统进行收集,降糖药物及其他药物管理费用为问卷所记录的病人服用剂量与国内该药的最新零售价格的乘积,自我监测费用为问卷所记录的监测次数与国内血糖/尿糖监测耗材的最新零售价格的乘积。
1.3.2 生命质量 生命质量是描述目标人群健康状况的指标,将其作为12 个月效果的观测指标,由各医院经过培训的护士采用中文版欧洲五维度健康量表(Chinese version of the EuroQoL Groups′ 5 Domain 3 Level Questionnaire,C‐EQ‐5D‐3L)在基线及12 个月时面对面对病人进行测评。该量表的英文版EQ‐5D‐3L量表于1990 年由欧洲生存质量协会设计[18],本研究中C‐EQ‐5D‐3L 也来源于该协会,量表主要包含5 个维度,即行动能力、自我照顾、日常活动能力、疼痛/不舒服、焦虑/抑郁,每个维度为3 个水平(没有任何困难、有些困难和有极度困难)。该量表简洁、概括能力强及可信度高,在国际上得到广泛应用。我国学者胡海燕等[19]将该量表应用于肾脏疾病病人中,检验其量表的Cronbach′s α 系数为0.815。同时,本研究采用2014 年我国学者建立的适合中国人群的效用值换算表[20],将5个维度的测评结果转换成EQ‐5D 健康效用值,“1”代表完全健康,“0”代表死亡。
1.4 成本效果分析 成本效果分析采用增量成本与增量效果的比值计算得出增量成本效果比(the incre‐mental cost‐effectiveness ratio,ICER)进行评判,根据《中国药物经济学评价指南及导读(2015 版)》[21],我国目前采用WHO 评价推荐意见:ICER<1 倍人均国内生产总值(gross domestic product,GDP),极具有成本效果;1 倍人均GDP 1.5 敏感性分析 由于测量及计算过程中存在一定程度的不确定性,通过敏感性分析可以评价改变假设条件或改变在一定范围内的估计值是否会影响结果或结论的稳定性。干预组与对照组12 个月的直接医疗成本(治疗总成本及结构化教育项目成本)分别取上、下四分位数差值,EQ‐5D 差值取95%CI 的上限值、下限值,结合二者计算ICER。 1.6 统计学分析 采用SPSS 25.0 进行统计分析,定量资料满足正态性时采用均值±标准差(±s)描述,不满足时采用中位数(M)及四分位数(Q1,Q2)描述;定性资料采用例数及百分比(%)表示。两组12 个月的成本比较采用两独立样本t检验或Mann WhitneyU检验进行分析,采用两独立样本t检验分析两组EQ‐5D健康效用值的差异,取双侧检验,P<0.05 表示差异具有统计学意义。 2.1 一般资料 干预组和对照组病人的年龄分别为(57.35±9.09)岁、(56.46±10.95)岁,两组差异无统计学意义(P>0.05);两组其他基线资料如性别、婚姻状况、职业状态、文化程度、个人月收入、医疗保险种类、医保报销比例、糖尿病患病年限、口服降糖药年限及种类、糖尿病并发症及合并其他疾病方面等差异亦无统计学意义(P>0.05),详见公开发表的文献[12‐13]。 2.2 成本 在12 个月的成本方面,干预组接受结构化教育项目所需要的花费为237.52 元/(人·年),具体成本明细见表1。干预组生化检查费比对照组多14.76 元/(人·年),自我监测费用多115.61 元/(人·年),但干预组降糖药物所花的费用比对照组减少397.67元/(人·年),因病情加重及并发症住院的费用减少114.54 元/(人·年),且干预组的其他药物管理及筛查成本与对照组相比少30.47 元/(人·年),因此,干预组治疗总成本与对照组相比节省381.83 元/(人·年),除去项目本身的花费,直接医疗成本节省了144.31元/(人·年)。干预组在降糖药物成本、自我监测及治疗总成本方面与对照组相比差异具有统计学意义(P<0.05),在生化检查、住院花费、其他药物管理及筛查花费方面差异无统计学意义(P>0.05),见表2。 表1 结构化教育项目成本明细 表2 两组病人12 个月人均成本比较 单位:元 2.3 效果 干预组与对照组EQ‐5D 效用值得分在基线时差异无统计学意义(P>0.05),差值为−0.019(−0.039,0.002);在12 个月时,干预组EQ‐5D 效用值显著优于对照组(P<0.001),差值为0.042(0.030,0.054)。详见表3。 表3 两组EQ‐5D 效用值比较(±s) 表3 两组EQ‐5D 效用值比较(±s) 组别干预组对照组t 值P例数133 132基线0.878±0.093 0.897±0.075−1.782 0.076 12 个月时0.938±0.011 0.896±0.070 6.838<0.001 2.4 成本效果分析 在12 个月内,干预组病人比对照组病人的人均直接医疗成本低144.31 元/(人·年),所获得的EQ‐5D 效用值均值比对照组病人高0.042,其人均增量成本效果比ICER 为−3 435.95 元/QALY(质量调整生命年),提示结构化教育具有优势。 2.5 敏感性分析 干预组与对照组12 个月的直接医疗成本Q1与Q3差值分别为195.49元、−351.14元,EQ‐5D差值的95%CI 为(0.030,0.054),经计算得ICER 分别为6 516.33、−6 502.59,分别与我国2017 年1 倍人均GDP(GDP 为59 660 元)、3 倍 人均GDP(178 980 元)相比,均极具有成本效果,提示了结果的稳健性。 糖尿病是终身性疾病,不仅损害病人健康,也给病人及其家庭及社会造成了沉重的疾病经济负担。此外,在医疗费用不断上涨、资源相对有限的背景下,进行医疗决策时,不仅需要考虑干预措施的临床效果,同样应该考虑干预措施的经济学评价结果。 作为国内首个针对非胰岛素治疗2 型糖尿病病人开发的结构化教育项目,其有效性已得到证实[12‐13]。本研究基于随机对照试验,首次分析了非胰岛素治疗2 型糖尿病病人的结构化教育项目12 个月的成本效果。在成本方面,与对照组病人相比,虽然干预组病人STEP 项目会增加额外成本,且干预组病人自我监测、生化检查的人均成本增加,但总体而言干预组病人人均直接医疗成本仍减少,这主要由于结构化教育项目能够帮助病人进行更好的自我管理及疾病控制,使降糖药物使用的人均成本减少。其次,与因病情加重及并发症住院的人均成本、其他药物及筛查成本均减少也有关。在效果方面,与对照组相比,干预组病人EQ‐5D效用值在12 个月时明显改善。结合成本及效果分析发现,结构化教育项目与常规教育相比,效果较好,成本节约,具有短期成本效果。此外,敏感性分析也证实了本研究成本效果分析结果的稳健性。 本研究基于国内真实的随机对照试验,对非胰岛素治疗2 型糖尿病病人的结构化治疗与教育项目进行了12 个月的经济学评价,结果证实该项目的经济性。根据我国《“健康中国2030”规划纲要》[22]及《中国防治慢性病中长期规划(2017 年—2025 年)》[23]提出的“实施慢性病综合防控战略”及对常见慢性病的干预等,选择有效且具有成本效果的干预措施对糖尿病人群进行管理非常必要,结构化治疗与教育项目无疑是一个有效且经济的选择。不过,该项目在实施过程中需要投入一定成本,但目前尚未获得资金支持,仅靠医务人员的热情及奉献,并不是一种长期可持续的模式。德国早在20 世纪90 年代就已经将针对其本国糖尿病人群开发的糖尿病治疗与教育项目纳入医保进行付费,病人可免费接受教育[24]。美国目前的糖尿病病人教育(自我管理教育与支持)也获得了老年和残障医疗保障计划、部分低收入医疗救助计划及部分商业保险的支持[25‐26]。为此,建议我国卫生相关管理部门挑选经济有效的糖尿病教育项目融入常规诊疗流程,并纳入医保进行支付,将有利于糖尿病病人进行疾病管理,减轻个人、家庭及社会的疾病经济负担,同时也能促进教育项目的长期可持续发展。 本研究也存在一定局限性,研究从中国医疗服务体系角度出发,研究成本仅纳入了病人的直接医疗成本,尚未考虑因疾病造成病人及家庭劳动时间和生产力损失的间接成本,由于结构化治疗和教育项目的实施,病人代谢控制改善,远期能够预防或减少糖尿病相关并发症的发生,预计不但能够更多地节省直接医疗成本,而且能够节省间接成本,为此,该项目实施的整体收益可能被低估,期望下一步开展基于社会角度的成本效果分析。其次,因目前我国糖尿病常规教育尚无统一模式,且实施差异性大,故研究并未将常规教育的成本考虑在内。此外,目前结构化教育采取面对面形式进行干预,如后续基于互联网进行授课,可能会进一步降低成本,但如何在降低成本时确保其效果仍需进一步研究。 综上所述,与接受常规教育的病人相比,接受结构化教育项目的非胰岛素治疗2 型糖尿病病人EQ‐5D 健康效用值改善得更多,且直接医疗成本更低,是成本节约型的干预措施,本研究结果可为卫生相关部门的管理者、决策者提供决策参考。2 结果
3 讨论

